Слайд 12
Основным проявлением синдрома Гийена—Барре является прогрессирующий вялый тетрапарез. Вначале слабость чаще вовлекает

дистальные или проксимальные отделы ног, а затем распространяется в восходящем направлении, захватывая мышцы рук, туловища, шеи, дыхательную и краниальную мускулатуру и формируя относительно симметричный преимущественно дистальный тетрапарез. Реже слабость в первую очередь появляется в руках либо одновременно в руках или ногах. Парезы нарастают в течение нескольких дней или недель (в среднем 7—15 дней), но в наиболее тяжелых случаях тетраплегия развивается в течение нескольких часов. Более чем в половине случаев отмечается слабость мимической мускулатуры, реже вовлекаются бульбарные мышцы и наружные мышцы глаз. Вовлечение краниальной мускулатуры, сгибателей шеи и мышц, поднимающих плечи, нередко предвещает развитие слабости межреберных мышц и диафрагмы.У всех больных развивается выпадение или по крайней мере резкое угнетение глубоких рефлексов. Атрофия мышц в остром периоде отсутствует, но может развиваться позже.
Нарушения чувствительности значительно менее выражены, чем двигательные расстройства. Они представлены гипалгезией, парестезиями, гиперестезией в дистальных отделах конечностей, болевым синдромом. Болевой синдром встречается часто и носит сложный характер. В одних случаях доминирует невропатическая, преимущественно корешковая боль, в других — миалгии. Мышечные боли обычно локализованы в спине, плечевом и тазовом поясах.
Более чем у половины больных в остром периоде возникают выраженные вегетативные нарушения: повышение или падение артериального давления. Ортостатическая гипотензия, нарушение ритма сердца с изменениями на ЭКГ (депрессия сегмента ST, инверсия зубца Т, удлинение интервала Q—T.Более существенную опасность представляет брадиаритмия. Интубация или отсасывание слизи могут спровоцировать резкую брадикардию, коллапс и даже остановку сердца. В начальной стадии возможна преходящая задержка мочи. Тяжелые вегетативные расстройства нередко бывают причиной летального исхода. Лихорадка обычно отсутствует.
Достигнув пика, состояние временно стабилизируется (фаза плато продолжается 2—4 нед), а затем начинается восстановление, которое продолжается от нескольких недель до нескольких месяцев (иногда до 1—2 лет).

























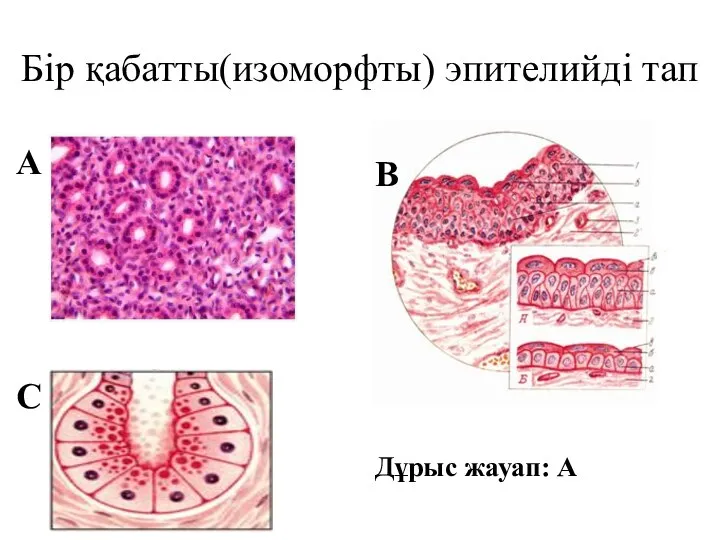 Бір қабатты(изоморфты) эпителийді тап
Бір қабатты(изоморфты) эпителийді тап Эпидемиология рака шейки матки в Приволжском федеральном округе и Российской Федерации
Эпидемиология рака шейки матки в Приволжском федеральном округе и Российской Федерации Пневмонии. Заболеваемость пневмонией
Пневмонии. Заболеваемость пневмонией Судебно-медицинское учение о повреждениях
Судебно-медицинское учение о повреждениях Балалардағы аш ішек пен тоқ ішектің сәулелі диагностикасы
Балалардағы аш ішек пен тоқ ішектің сәулелі диагностикасы Балалық шақтың әртүрлі кезеңдеріндегі ЭКГ ерекшеліктері
Балалық шақтың әртүрлі кезеңдеріндегі ЭКГ ерекшеліктері History of artificial heart
History of artificial heart Лечение граждан Республики Казахстан за рубежом за счет бюджетных средств
Лечение граждан Республики Казахстан за рубежом за счет бюджетных средств Виды и классификация современных дезинфицирующих средств
Виды и классификация современных дезинфицирующих средств Р-Са обмен (5)
Р-Са обмен (5) Болезнь Тея-Сакса
Болезнь Тея-Сакса Диагностика сахарного диабета
Диагностика сахарного диабета Реконструктивные операции на желчных путях
Реконструктивные операции на желчных путях The history of surgery
The history of surgery Амбруаз Паре, его вклад в развитие военной медицины, ортопедии и акушерства
Амбруаз Паре, его вклад в развитие военной медицины, ортопедии и акушерства скелет плечевого пояса и свободнй верхней конечности (5)
скелет плечевого пояса и свободнй верхней конечности (5) Интерпретация компьютерной томографии
Интерпретация компьютерной томографии Общие вопросы травматологии
Общие вопросы травматологии Острый гломерулонефрит
Острый гломерулонефрит Аса жоғары жиілікті ток. Терапиялық құралдар
Аса жоғары жиілікті ток. Терапиялық құралдар Состояние, тенденции и перспективы развития аппаратуры для нужд анестезиологии-реаниматологии
Состояние, тенденции и перспективы развития аппаратуры для нужд анестезиологии-реаниматологии Общие принципы диагностики заболеваний органов пищеварительной системы. Общие принципы диагностики заболеваний желудка и ДПК
Общие принципы диагностики заболеваний органов пищеварительной системы. Общие принципы диагностики заболеваний желудка и ДПК Полиомиелит (детский спинальный паралич, болезнь Гейне-Медина)
Полиомиелит (детский спинальный паралич, болезнь Гейне-Медина) Геномика. Генетический анализатор ABI PRISM 3100
Геномика. Генетический анализатор ABI PRISM 3100 Государственное бюджетное учреждение здравоохранения Детский санаторий №6 г. Челябинск
Государственное бюджетное учреждение здравоохранения Детский санаторий №6 г. Челябинск Применение различных форм нимесулида у пациентов с поясничной болью
Применение различных форм нимесулида у пациентов с поясничной болью Гигиена кожных покровов
Гигиена кожных покровов Стадии лихорадки
Стадии лихорадки