Слайд 2
Термин «черепно-мозговая травма» означает сочетанное повреждение черепа и мозга. Однако нередко возможна
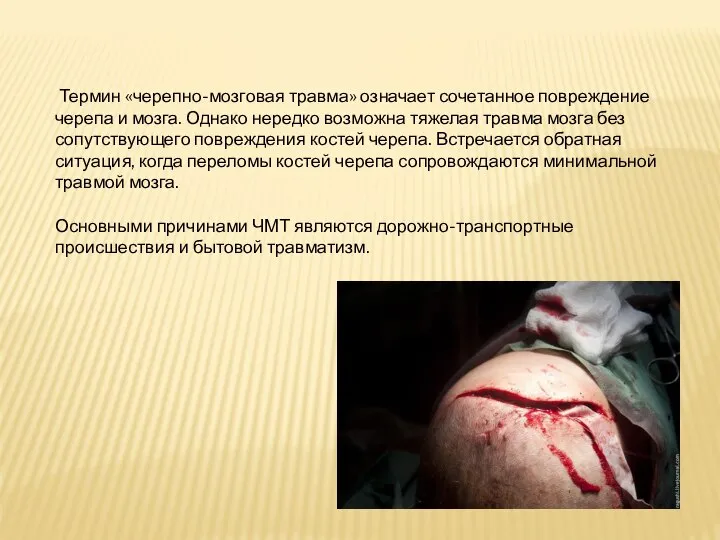
тяжелая травма мозга без сопутствующего повреждения костей черепа. Встречается обратная ситуация, когда переломы костей черепа сопровождаются минимальной травмой мозга.
Основными причинами ЧМТ являются дорожно-транспортные происшествия и бытовой травматизм.
Слайд 4Биомеханика черепно-мозговой травмы.
При местном воздействии (удар тяжелым предметом, падение на асфальт и

пр.) происходят деформация костей свода черепа, их прогиб. Из-за малой упругости костей черепа (особенно у взрослых и пожилых) происходит растрескивание сначала внутренней костной пластинки, затем костей свода по всей толщине, формируются трещины. При ударах большой силы образуются костные отломки, которые могут смещаться в полость черепа, нередко повреждая мозг и его оболочки. От места приложения силы трещины могут распространяться на значительное расстояние, в том числе и на основание черепа. Переломы основания черепа – частое слагаемое тяжелой черепно-мозговой травмы. Несмотря на массивность костных структур основания, они не отличаются прочностью, поскольку крайне неоднородны: мощные костные образования – пирамида височной кости, гребень крыльев клиновидной кости чередуются с участками, где кость резко истончается или в толще ее имеются отверстия и щели, через которые проходят сосуды и черепные нервы (верхняя и нижняя глазничные щели, овальное, круглое отверстия, каналы и полости в пирамиде височной кости и пр.)
Слайд 5
Механизмы воздействия
При прямом воздействии повреждающей силы на мозг, например при ударе тяжелым

предметом, удар лишь частично амортизируется костями черепа, поэтому может возникнуть локальное повреждение мозга в месте приложения силы. Повреждения эти более существенны, если формируются костные отломки, проникающие в мозг, если ранящее орудие или снаряд проникает в мозг, вызывая разрушение его структур.
Ускорение и торможение , которые возникают при всех видах механических воздействий, приводящих к быстрому перемещению головы или быстрому прекращению ее движения, могут вызвать тяжелые и множественные повреждения мозга. Но даже и при фиксированной, неподвижной голове травмирующее влияние этих сил имеет значение, поскольку мозг в силу определенной подвижности может смещаться в полости черепа.
Слайд 6Перемещение мозга в полости черепа, возникающее в результате травмы, само по себе

может стать причиной множественных повреждений различных его отделов, в первую очередь ствола и промежуточного мозга. Так, возможны ушибы ствола мозга о края большого затылочного и тенториального отверстий. Препятствием на пути смещения мозга является серп большого мозга, по его краю возможен разрыв мозговых структур, например волокон мозолистого тела.
Тяжелые повреждения могут возникать в гипоталамусе, который фиксирован ножкой гипофиза к турецкому седлу, где располагается сам гипофиз.
Кора нижней поверхности лобных и особенно височных долей может серьезно повреждаться вследствие ушиба о множественные костные выступы основания черепа: гребень крыльев клиновидной кости, пирамиду височной кости, стенки турецкого седла.
В силу неоднородности внутренней структуры мозга силы ускорения и торможения действуют на него неравномерно, в связи с чем возможны внутреннее повреждение структур
мозга, разрыв аксонов клеток, не выдерживающих возникающей при травме деформации.
Такое повреждение проходящих в мозге проводящих путей бывает множественным и может стать наиболее существенным звеном в ряду других повреждений мозга (диффузное аксональное поражение).
Слайд 7Особого внимания заслуживают механизмы повреждения мозга при травме, возникающей в связи с

быстрым перемещением головы в переднезаднем направлении , например, при внезапном запрокидывании нефиксированной головы находящегося в машине человека при ударе в машину сзади. В этом случае перемещение мозга в переднезаднем направлении может привести к резкому натяжению и обрыву вен, впадающих в сагиттальный синус. Среди механизмов, воздействующих на мозг при черепно-мозговой травме, несомненна роль неравномерного распределения давления в разных его структурах . Перемещение мозга в замкнутой, заполненной цереброспинальной жидкостью полости твердой мозговой оболочки, приводит к возникновению зон резкого понижения давления с явлением кавитации (аналогично тому, что происходит в насосе при перемещении его поршня). Наряду с этим имеются зоны, где давление резко повышено. В результате этих физических процессов в полости черепа возникают волны градиента давления, приводящие к структурным изменениям в мозге. Механическое воздействие при черепно-мозговой травме передается и на заполненные цереброспинальной жидкостью желудочки мозга, вследствие чего возникают «ликворные волны», способные травмировать прилежащие к желудочкам структуры мозга (механизм гидродинамического удара ).
Слайд 9Классификация черепно-мозговой травмы
Черепно-мозговые повреждения подразделяют на открытые и закрытые.
При открытой

черепно-мозговой травме имеется повреждение мягких тканей (кожи, надкостницы)
При закрытой травме эти изменения отсутствуют или имеются несущественные поверхностные повреждения.
В группе открытых черепно-мозговых повреждении выделяют проникающие ранения, при которых повреждаются все мягкие ткани, кость и твердая мозговая оболочка. Опасность инфицирования в этих случаях велика, особенно если в полость черепа проникает ранящий снаряд. К проникающим черепно-мозговым повреждениям следует отнести и переломы основания черепа, сочетающиеся с переломом стенок придаточных пазух носа, или пирамиды височной кости (структуры внутреннею уха, слуховая, евстахиева труба).Одним из характерных проявлений таких повреждений является истечение цереброспинальной жидкости – носовая и ушная ликворея.
Слайд 10Закрытая черепно-мозговая травма
Выделяют три основные формы закрытых черепно-мозговых повреждений:
сотрясение (commotio)
ушиб (contusio)
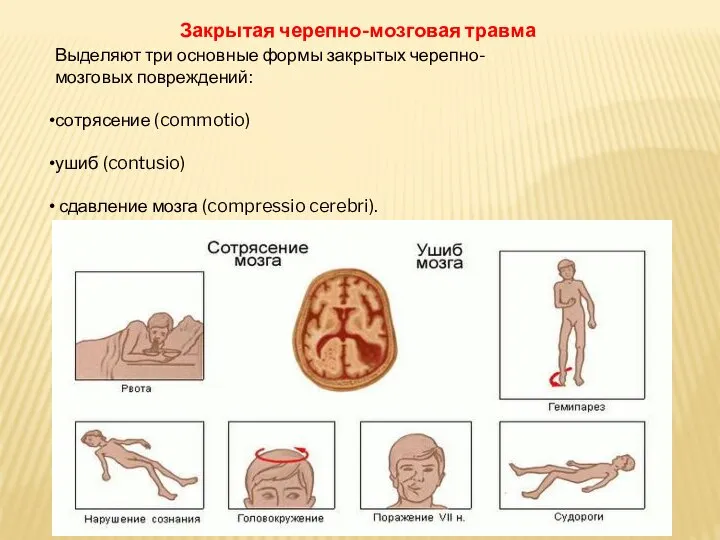
сдавление мозга (compressio cerebri).
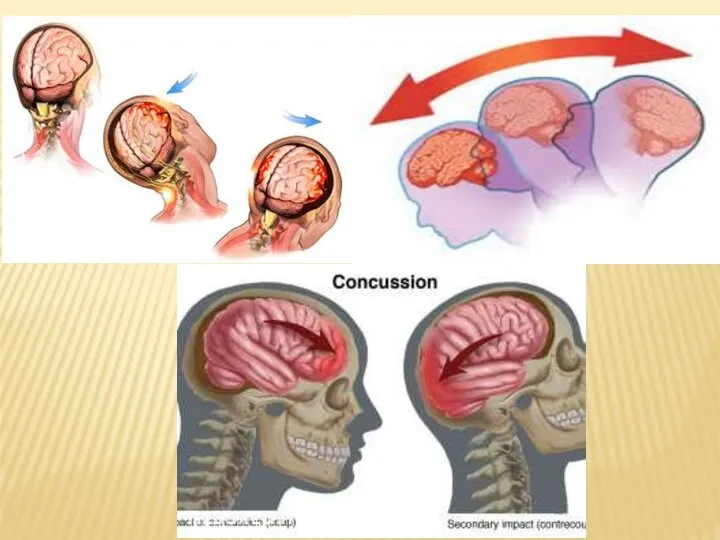
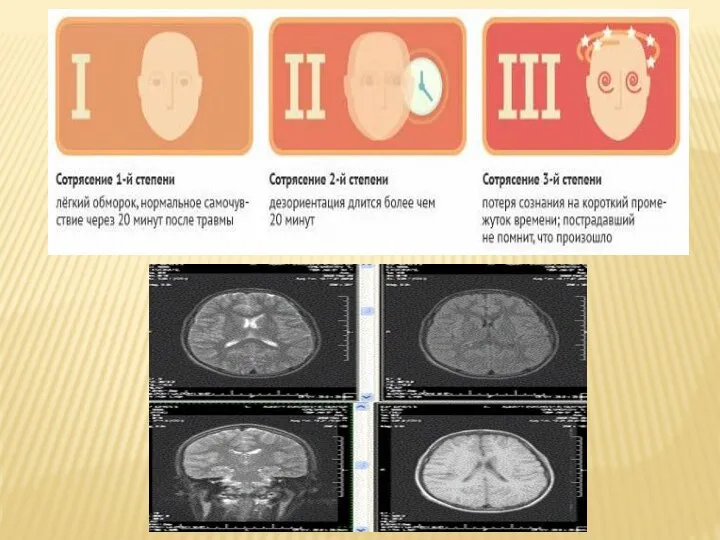
Слайд 11Сотрясение головного мозга.
Это наиболее распространенная форма закрытой черепно-мозговой травмы (70–80 %).

Она характеризуется
кратковременной (на несколько минут) утратой сознания,
нарушением памяти на предшествующие травме события (ретроградная амнезия) или события, происходившие во время самой травмы или после нее (кон– и антероградная амнезия).
Могут наблюдаться рвота,
головная боль,
головокружение,
кратковременные глазодвигательные нарушения,
колебание артериального давления,
изменение пульса и ряд других быстро проходящих симптомов.
Изменения в мозге определяются лишь при микроскопическом исследовании в виде нарушений структуры нейронов. При электронной микроскопии выявляются изменения клеточных мембран, митохондрий и других органелл. Утрата сознания и появление ряда неврологических симптомов в большой степени обусловлены нарушением взаимодействия коры больших полушарий с другими структурами мозга, общей дезинтеграцией нервной деятельности. Несомненна роль ретикулярной формации, функция которой, по всей вероятности, одной из первых нарушается при сотрясении мозга.
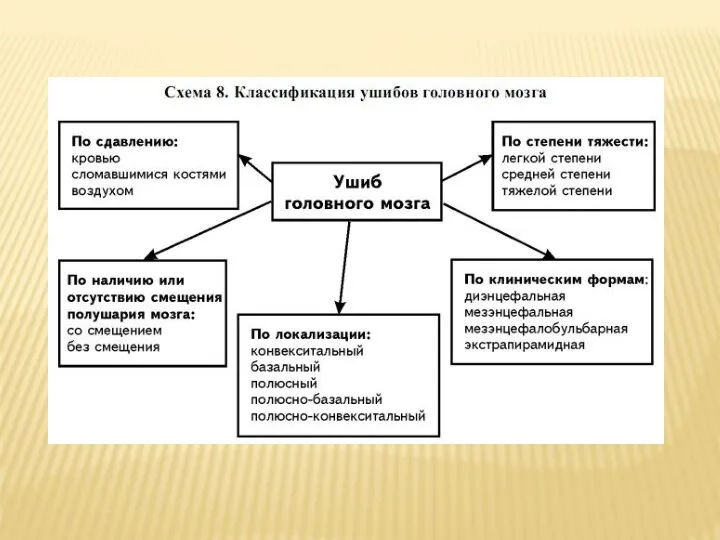
Слайд 13Ушиб головного мозга.
В зависимости от характера и тяжести травмы локальные повреждения

мозга, ушибы могут быть крайне разнообразны: от сравнительно негрубых до множественных, поражающих жизненно важные структуры. Морфологические изменения в зоне ушиба также крайне вариабельны: от точечных геморрагий, гибели отдельных клеточных групп, локального отека до грубейших обширных изменений с полной деструкцией мозговой ткани (размозжение).Изменение объемных внутричерепных взаимоотношений часто приводит к дислокации мозга, вклинению и ущемлению ствола мозга в тенториальном и большом затылочном отверстиях.
При базальных ушибах, нередко сопровождающих перелом основания черепа, отмечаются симптомы поражения черепных нервов: зрительного – при переломах, проходящих через канал зрительного нерва, При переломе пирамиды могут развиться глухота и паралич VII пары черепных нервов. Наиболее опасны ушибы ствола и подкорковых структур, которые могут проявляться параличами конечностей, горметоническими судорогами, децеребрационной ригидностью в сочетании с опасными для жизни вегетативными нарушениями.
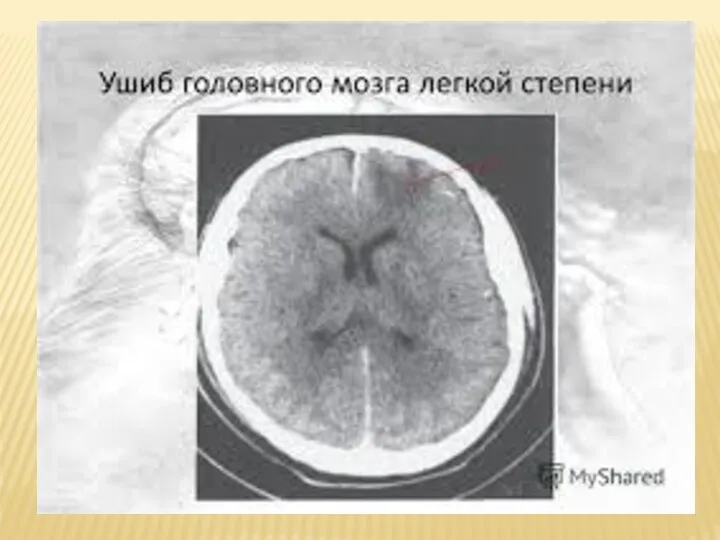
Слайд 15В зависимости от тяжести повреждения ушибы бывают легкой, средней и тяжелой степени

выраженности.
Ушиб мозга легкой степени тяжести клинически характеризуется
выключением сознания после травмы от нескольких минут до десятков минут.
головную боль,
головокружение,
тошноту ,рвоту
ретро-, кон-, антероградная амнезия.
Жизненно важные функции обычно без выраженных нарушений.
Могут встречаться умеренные брадикардия или тахикардия, иногда – артериальная гипертензия.
Дыхание и температура тела без существенных отклонений.
Неврологическая симптоматика обычно незначительная (нистагм, анизокория, признаки пирамидной недостаточности, менингиальные симптомы и др.) и регрессирует на 2–3-й неделе.
В отличие от сотрясения возможны переломы костей свода черепа и субарахноидальное кровоизлияние.
Слайд 17Ушиб мозга средней степени тяжести клинически характеризуется:
выключением сознания после травмы продолжительностью до

нескольких десятков минут – часов.
кон-, ретро-, антероградная амнезия.
головная боль нередко сильная.
многократная рвота.
возможны преходящие расстройства жизненно важных функций, брадикардия или тахикардия, повышение артериального давления, тахипноэ без нарушений ритма дыхания и проходимости трахеобронхиального дерева;
субфебрилитет.
Часто выражены менингеальные симптомы.
Слайд 19Отмечаются и стволовые симптомы:
нистагм
диссоциация менингеальных симптомов, мышечного тонуса и сухожильных рефлексов

по оси тела
двусторонние патологические рефлексы
Отчетливо проявляется очаговая симптоматика, определяемая локализацией ушиба мозга:
зрачковые и глазодвигательные нарушения,
парезы конечностей,
расстройства чувствительности,
речи и т.д.
Эти очаговые симптомы постепенно (в течение 2–5 нед) сглаживаются, но могут держаться и более длительное время. Нередко наблюдаются переломы костей свода и основания черепа, а также значительное субарахноидальное кровоизлияние.
Слайд 20Ушиб мозга тяжелой степени клинически характеризуется
выключением сознания после травмы продолжительностью от

нескольких часов до нескольких недель.
Часто выражено двигательное возбуждение.
Наблюдаются тяжелые угрожающие нарушения жизненно важных функций; доминируют стволовые неврологические симптомы (плавающие движения глазных яблок, парезы взора, множественный нистагм, нарушения глотания, двусторонний мидриаз или миоз, дивергенция глаз по вертикальной или горизонтальной оси, меняющийся мышечный тонус, двусторонние патологические стопные рефлексы и др.), которые в первые часы или сутки перекрывают очаговые полушарные симптомы.
Могут выявляться парезы конечностей (вплоть до параличей),
подкорковые нарушения мышечного тонуса,
рефлексы орального автоматизма.
Иногда отмечаются генерализованные или фокальные эпилептические припадки.
Очаговые симптомы регрессируют медленно: часты грубые остаточные явления, нарушение прежде всего двигательной и психической сфер. Ушиб мозга тяжелой степени часто сопровождается переломами свода и основания черепа, а ;также массивным субарахноидальным кровоизлиянием.
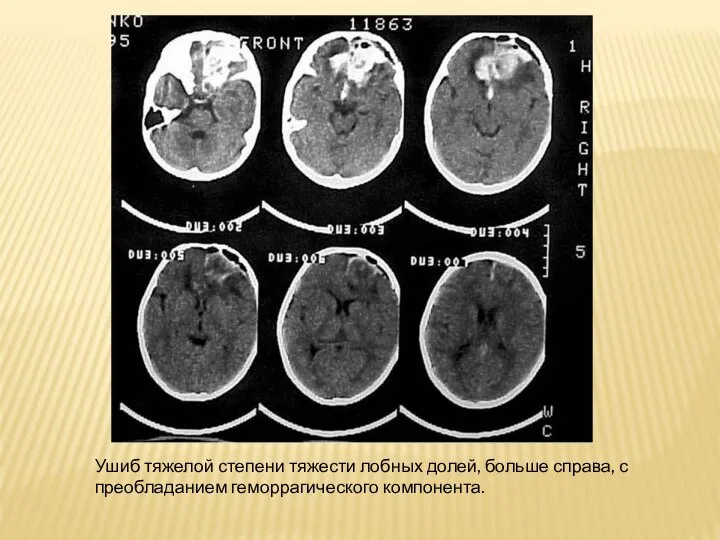
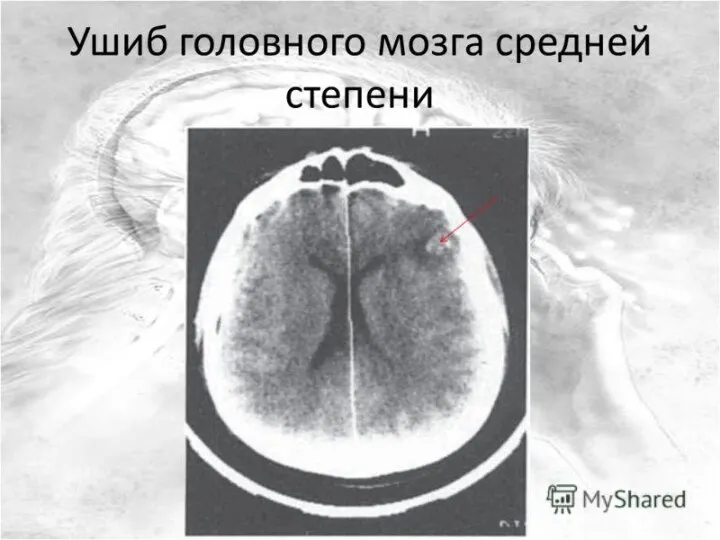
Слайд 21Ушиб тяжелой степени тяжести лобных долей, больше справа, с преобладанием геморрагического компонента.
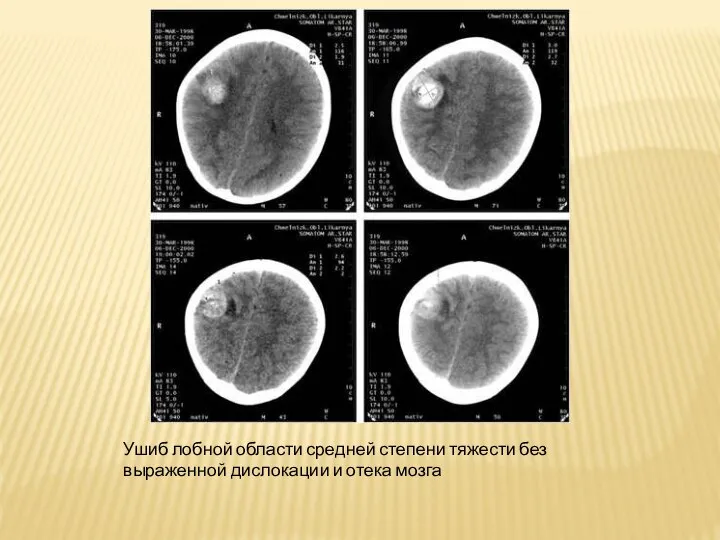
Слайд 22Ушиб лобной области средней степени тяжести без выраженной дислокации и отека мозга
Слайд 23Субарахноидальные кровоизлияния возникают в результате разрыва сосудов мягкой мозговой оболочки, вен, впадающих

в синусы, и внутрикорковых сосудов, особенно при ушибах мозга, реже – в связи с разрывом сосудов и синусов твердой мозговой оболочки. Симптоматика их разнообразна.
Ранний период характеризуется явлениями раздражения коры большого мозга (эпилептические припадки, психомоторное возбуждение: больные вскрикивают, пытаются встать, размахивают руками), менингиальными и радикулярными симптомами.
Клиническая картина развивается остро или постепенно. В последнем случае больные предъявляют жалобы на головную боль, боли в спине. Локализация их зависит от места поражения оболочек: чаще всего преобладают боли в затылочной или теменной области, реже – в шейно-затылочной области с иррадиацией в глаза: часто бывают корешковые боли в позвоночнике. Отмечаются головокружение, шум в ушах, мелькание точек перед глазами.
Чаще субарахноидальное кровоизлияние проявляется остро, без предвестников, сразу после травмы: внезапно возникает резкая головная боль, рано появляются менингеальные симптомы, психомоторное возбуждение, бред, расстройство ориентировки во времени и пространстве, эйфория.
Слайд 24КТ головного мозга. Аксиальный срез. Геморрагический ушиб левой височной доли головного мозга.
КТ
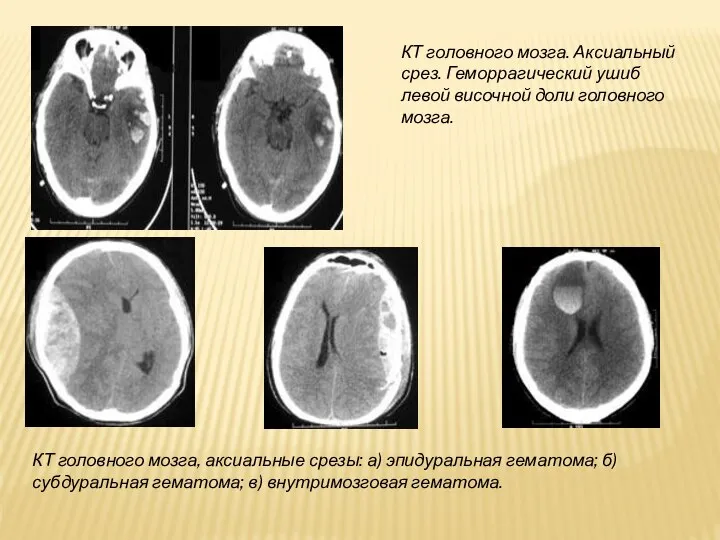
головного мозга, аксиальные срезы: а) эпидуральная гематома; б) субдуральная гематома; в) внутримозговая гематома.
Слайд 25Ушиб мозга средней степени тяжести, субарахноидальная геморрагия с распространением крови в межполушарную
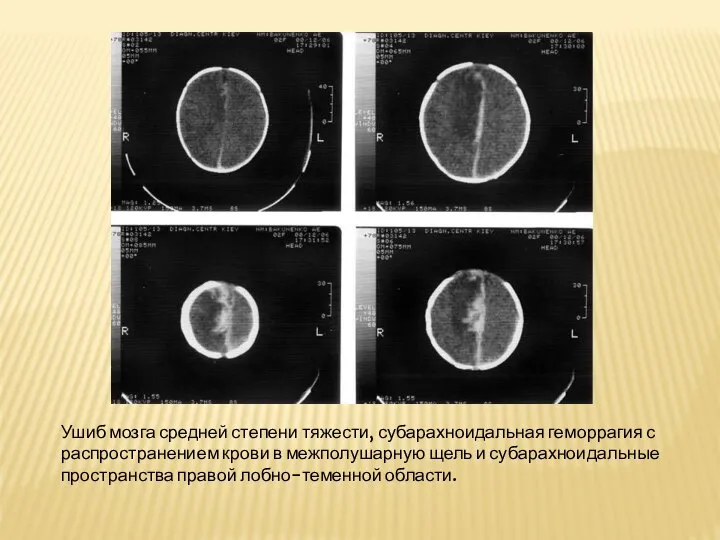
щель и субарахноидальные пространства правой лобно-теменной области.
Слайд 26Возбуждение сменяется оглушеностью. Реакция на раздражение у больного, находящегося в бессознательном состоянии,

сохраняется. При субарахноидальном кровоизлиянии, локализующемся на основании мозга, появляются:
Птоз,
Косоглазие,
Двоение в глазах;
Реакция зрачков на свет часто снижается.
Сухожильные рефлексы вначале оживлены, позже снижены.
Пульс замедлен.
Наблюдается гипертермия.
Давление цереброспинальной жидкости обычно повышено, в ней обнаруживается примесь крови.
Острые менингиальные явления бывают выражены в течение нескольких дней и постепенно уменьшаются.
Течение благоприятное, если удается остановить кровотечение.
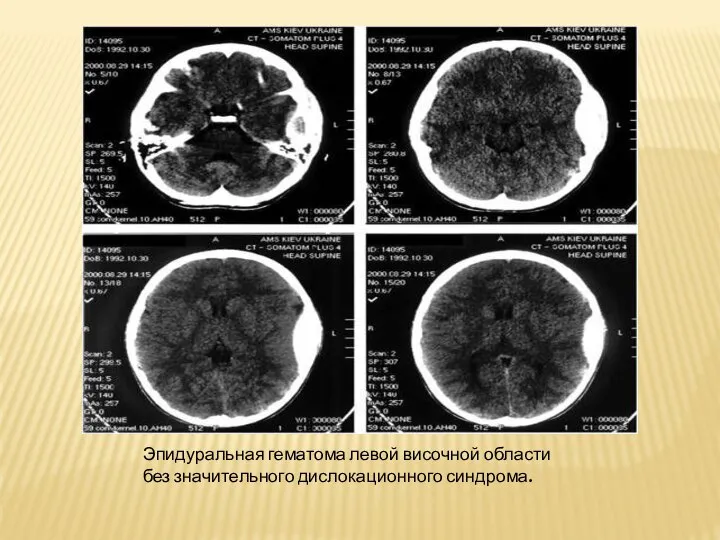
Слайд 27Эпидуральная гематома левой височной области без значительного дислокационного синдрома.
Слайд 28Поднадкостнично-эпидуральная гематома слева. Эпидуральная гематома затылочно-теменная область, поднадкостничная гематома — теменно-височная область.
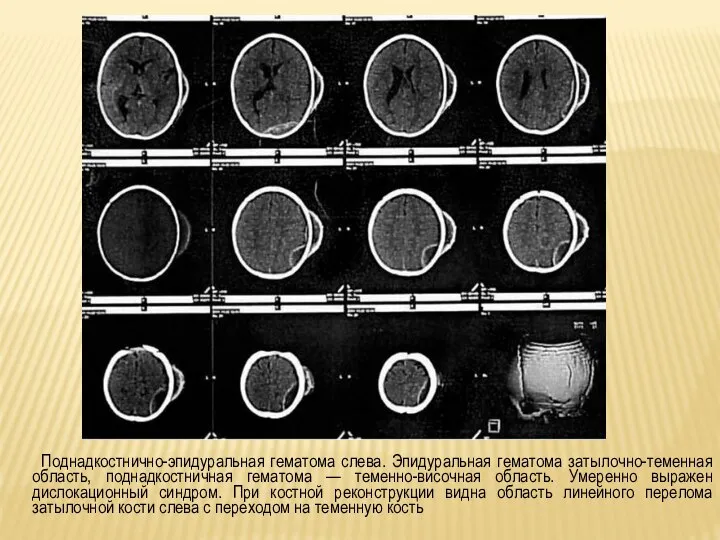
Умеренно выражен дислокационный синдром. При костной реконструкции видна область линейного перелома затылочной кости слева с переходом на теменную кость
Слайд 29Сдавление головного мозга.
Отмечается у 3–5 % пострадавших с черепно-мозговой травмой. Оно характеризуется
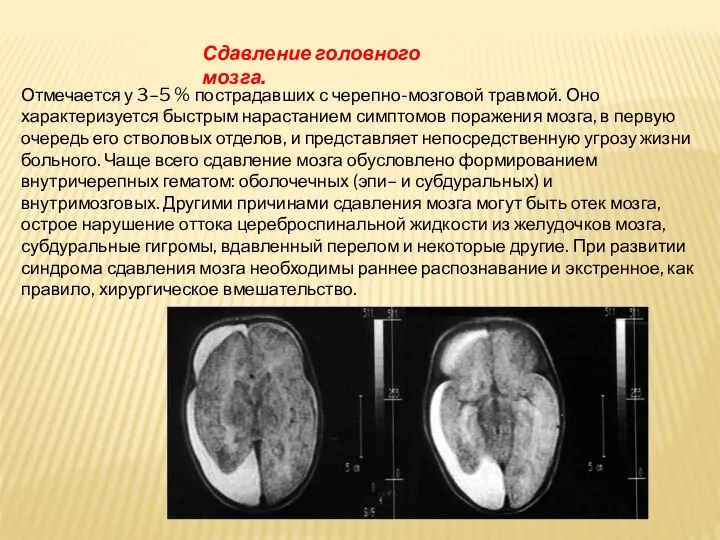
быстрым нарастанием симптомов поражения мозга, в первую очередь его стволовых отделов, и представляет непосредственную угрозу жизни больного. Чаще всего сдавление мозга обусловлено формированием внутричерепных гематом: оболочечных (эпи– и субдуральных) и внутримозговых. Другими причинами сдавления мозга могут быть отек мозга, острое нарушение оттока цереброспинальной жидкости из желудочков мозга, субдуральные гигромы, вдавленный перелом и некоторые другие. При развитии синдрома сдавления мозга необходимы раннее распознавание и экстренное, как правило, хирургическое вмешательство.
Слайд 30Диагностика ЧМТ
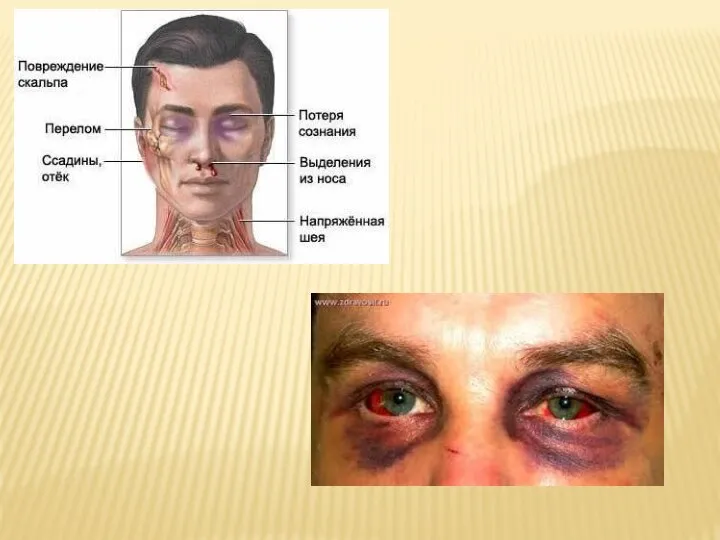
Визуально:
- ссадины, гематомы, раны волосистой части головы, в том числе в

области сосцевидных отростков и лба;
- одно- или двусторонние параорбитальные гематомы («очки»);
- кровянистые (сукровичные) выделения из носовых ходов, слуховых проходов с одной или обеих сторон;
- особенности памяти на обстоятельства травмы и предшествовавшие события;
- оценка состояния по шкале мозговых ком Глазго
- психоэмоциональное возбуждение;
- судороги, судорожная готовность;
- анизокария и нистагм, в том числе в крайних отведениях и самопроизвольный:
- асимметрия рефлексов:
- нарушение глубины и ритма дыхания, периоды апноэ;
- западение нижней челюсти, рвота, аспирация рвотных масс, кашель;
- гипертензия, брадикардия;
- декомпенсация кровообращения, гипотензия, тахи(бради) кардия.
Слайд 32
Для распознавания характера поражения при черепно-мозговой травме необходимо использовать комплекс методов. При

этом наиболее важным является соблюдение принципа динамического наблюдения за больным. Состояние больного, перенесшего черепно-мозговую травму, особенно тяжелую, может быстро меняться, в первую очередь при развитии симптомов компрессии мозга .Постоянная неврологическая оценка состояния больного в этих случаях имеет решающее значение.
Безусловными преимуществами обладает компьютерная и магнитно-резонансная томография. Эти методы позволяют получить полноценную информацию о состоянии мозга (наличие очагов ушиба, внутричерепные кровоизлияния, признаки дислокации мозга, состояние вентрикулярной системы и пр.).
Слайд 33Сочетание участков кровоизлияния и ишемии у ребенка 1 года; а —КТ (серия срезов)
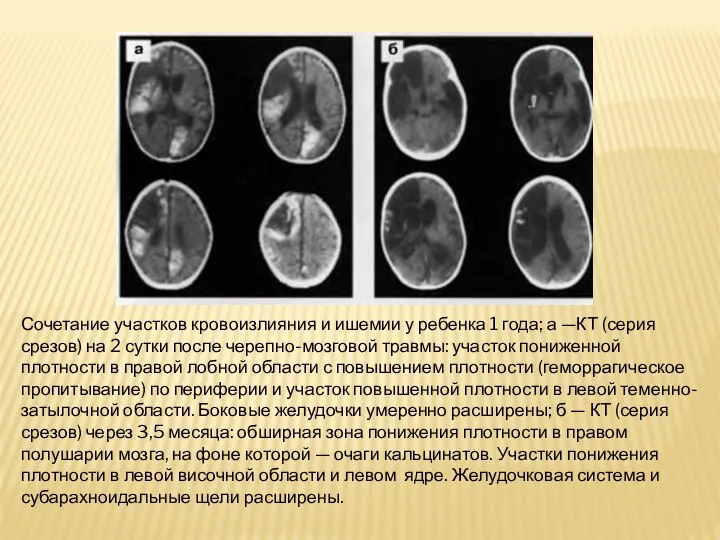
на 2 сутки после черепно-мозговой травмы: участок пониженной плотности в правой лобной области с повышением плотности (геморрагическое пропитывание) по периферии и участок повышенной плотности в левой теменно-затылочной области. Боковые желудочки умеренно расширены; б — КТ (серия срезов) через 3,5 месяца: обширная зона понижения плотности в правом полушарии мозга, на фоне которой — очаги кальцинатов. Участки понижения плотности в левой височной области и левом ядре. Желудочковая система и субарахноидальные щели расширены.
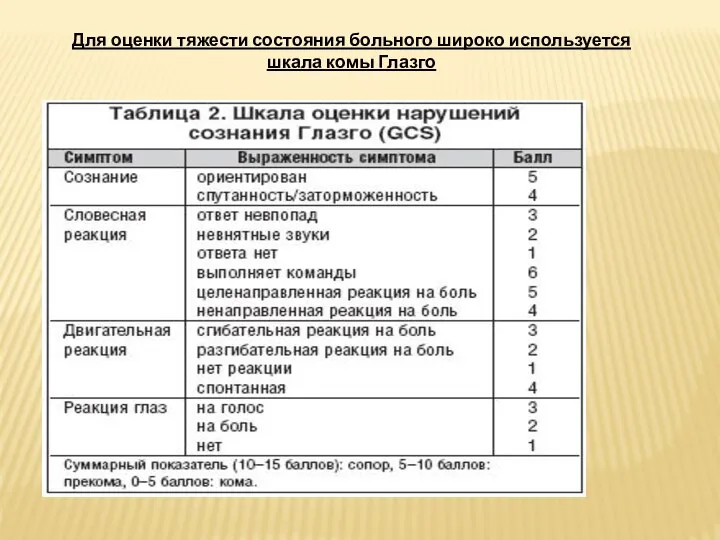
Слайд 34Для оценки тяжести состояния больного широко используется шкала комы Глазго
Слайд 35Определенное значение имеет люмбальная пункция, позволяющая распознавать субарахноидальные кровоизлияния и судить о

внутричерепной гипертензии. Необходимо, однако, отметить, что люмбальная пункция противопоказана больным с интракраниальными объемными процессами вызывающими сдавление и дислокацию мозга.
При тяжелой черепно-мозговой травме важно контролировать интракраниальное давление для целенаправленного проведения соответствующей терапии и предупреждения наиболее опасных осложнений. С этой целью используются специальные датчики для измерения давления, которые устанавливаются в эпидуральном пространстве посредством наложения фрезевых отверстий. С этой же целью производится катетеризация боковых желудочков мозга.
Слайд 371. При психомоторном возбуждении, судорожном синдроме, судорожной готовности:
- атропин 0,1 % раствор

0,5-1 мл подкожно (премедикация):
- седуксен (аналоги) 0,5 % раствор 2-4 мл внутримышечно (внутривенно) или натрия оксибутират 20 % раствор от 10 до 20 мл внутривенно.
2. При гипертензионном синдроме:
- глюкоза 40 % раствор 20-40 мл внутривенно:
- лазикс (фуросемид) 1 % раствор 2-4 мл внутривенно.
3. При болевом синдроме:
- анальгин 50 % раствор 4 мл и димедрол 1-2 % раствор 1 -2 мл внутримышечно или трамал 0,5 % раствор 2 - 4 мл (100 -200 мг) внутримышечно (внутривенно) или натрия оксибутират 20 % раствор до 10 мл внутривенно
4. При нарушениях внешнего дыхания:
- санация ротоглотки, воздуховод;
- оксигенотерапия.
5. При ранах - асептические повязки.
6. При бессознательном состоянии и рвоте - стабильное боковое положение, обеспечивающее свободное истекание рвотных масс и профилактику смертельно опасного осложнения - аспирационной пневмонии.
7. При шоке, терминальном состоянии и клинической смерти - инфузионная терапия, сердечно-легочная реанимация по показаниям.
Слайд 38Лечение
Принципы консервативного лечения черепно-мозговой травмы. Объем и характер лечебных мероприятий определяется клинической

формой и тяжестью состояния больного с ЧМТ. выраженностью отека мозга и внутричерепной гипертензии, нарушениями мозгового кровообращения и ликвороциркуляции, а также сопутствующими осложнениями и вегетовисцеральными реакциями, возрастом пострадавшего, преморбидными и другими факторами.
При сотрясении мозга проводится консервативное лечение, которое включает анальгетики, седативные и снотворные препараты; в течение 2–5 сут рекомендуется постельный режим.
При ушибах мозга легкой и средней степени наряду с этим назначают умеренную дегидратационную терапию (фуросемид, лазикс, диакарб), антигистаминные препараты (супрастин, тавегил).
При субарахноидальном кровоизлиянии проводится гемостатическая терапия (глюконат или хлорид кальция, дицинон, аскорутин).
Люмбальную пункцию с лечебной целью (для санации цереброспинальной жидкости применяют лишь тогда, когда отсутствуют признаки сдавления и дислокации мозга). Длительность постельного режима при ушибе мозга легкой степени составляет 5–7 сут, при ушибе средней степени – до 2 нед. в зависимости от клинического течения и результатов инструментальных исследований.
Слайд 39При открытой черепно-мозговой травме и развитии гнойно-воспалительных осложнений применяют антибиотики, проникающие через

гематоэнцефалический барьер (полусинтетические аналоги пенициллина, цефалоспорины, фторхинолоны, аминогликозиды, линкомицин и др.).
При рвано-ушибленных ранах мягких тканей головы необходимы первичная химическая обработка и обязательная профилактика столбняка (вводят столбнячный анатоксин, противостолбнячную сыворотку).
Сдавление мозга при эпидуральной, субдуральной или внутримозговой гематоме, субдуральной гигроме, а также вдавленные переломы костей черепа являются показаниями для оперативного вмешательства – костно-пластической или декомпрессивной трепанации черепа и удаления компрессирующего мозг субстрата.
Слайд 40Реанимационные мероприятия при тяжелой черепно-мозговой травме , сопровождающейся нарушением жизненно важных функций,

начинают на догоспитальном этапе и продолжают в условиях стационара. С целью нормализации дыхания обеспечивают свободную проходимость верхних дыхательных путей (освобождение их от крови, слизи, рвотных масс, введение воздуховода, интубация трахеи, трахеостомия), используют ингаляцию кислородно-воздушной смеси, а при необходимости – искусственную вентиляцию легких. При психомоторном возбуждении, судорожных реакциях применяют седативные и противосудорожные препараты (седуксен, барбитураты и др.). При шоке необходимо устранить болевые реакции, восполнить дефицит объема циркулирующей крови и др. Проведение лечебно-диагностических манипуляций, в том числе у больных в состоянии комы, следует осуществлять в условиях блокады болевых (ноцицептивных) реакций, поскольку они вызывают увеличение объемного мозгового кровотока и внутричерепного давления.
Слайд 41При отеке мозга и внутричерепной гипертензии используют салуретики, осмотические и коллоидно-осмотические препараты,

искусственную вентиляцию легких в режиме гипервентиляции и др. Салуретики (лазикс в дозе 0,5 – 1 мг/кг в сутки) назначают в первые сутки после травмы (одновременно для предупреждения гипокалиемии вводят панангин, хлорид калия).
При развитии клинической картины нарастающей внутричерепной гипертензии, дислокации и сдавления мозга вследствие его отека применяют осмотические диуретики (манит) в дозе 0,25–1 г/кг. Повторное или длительное применение салуретиков и осмотических диуретиков требует тщательного контроля и нормализации водно-электролитного баланса.
С целью нормализации и восстановления функциональной активности мозга назначают психотропные препараты, включая ноотропы и ГАМКергические вещества (пирацетам, гаммалон, пиридитол, пантогам и др.), а также церебролизин и средства, нормализующие обмен нейромедиаторов (галантамин, леводопа, наком, мадопар и др.).

































 Баянхан Мадина
Баянхан Мадина Гематурия у детей
Гематурия у детей Доброкачественные заболевания шейки матки
Доброкачественные заболевания шейки матки Доврачебная помощь при аллергических реакциях и анафилактическом шоке
Доврачебная помощь при аллергических реакциях и анафилактическом шоке Массаж мышц артикуляционного аппарата зондами
Массаж мышц артикуляционного аппарата зондами Рефлюкс-эзофагит
Рефлюкс-эзофагит Острый коронарный синдром. Этиология, патогенез, клинические проявления, диагностика
Острый коронарный синдром. Этиология, патогенез, клинические проявления, диагностика Команда Dream Team. Урок профилактики стоматологических заболеваний
Команда Dream Team. Урок профилактики стоматологических заболеваний Мимические мышцы. Классификация, локализация и функции
Мимические мышцы. Классификация, локализация и функции Первая медицинская помощь при ранениях
Первая медицинская помощь при ранениях Абдоминалды операция кезiндегi анестезия
Абдоминалды операция кезiндегi анестезия Кормовые токсикозы
Кормовые токсикозы Пароксизмальная форма ФП: удержание синусового ритма
Пароксизмальная форма ФП: удержание синусового ритма Выпускная квалификационная работа: Особенности применения современных технологий в диагностике перинатальных инфекций
Выпускная квалификационная работа: Особенности применения современных технологий в диагностике перинатальных инфекций Эпидемиологическое значение почвы (Лекция 10)
Эпидемиологическое значение почвы (Лекция 10) Ранения. Виды ран
Ранения. Виды ран Заболевание скарлатина
Заболевание скарлатина Инфекционные заболевания
Инфекционные заболевания You are what you eat
You are what you eat Заболевания печени
Заболевания печени ВИЧ, или вирус иммунодефицита человека
ВИЧ, или вирус иммунодефицита человека Клинико-топографическая классификация кариозных полостей
Клинико-топографическая классификация кариозных полостей Артикуляция, окклюзия, прикус
Артикуляция, окклюзия, прикус Медицина Бурятии в 20-е годы (по страница газеты Бурят-Монгольская правда)
Медицина Бурятии в 20-е годы (по страница газеты Бурят-Монгольская правда) Правила остановки артериального кровотечения
Правила остановки артериального кровотечения Этиология, классификация, клиника и ортопедическое лечение дефектов твердого и мягкого неба
Этиология, классификация, клиника и ортопедическое лечение дефектов твердого и мягкого неба Спазмофилия у детей
Спазмофилия у детей Медиинское обеспечение индивидуального и общественного здоровья
Медиинское обеспечение индивидуального и общественного здоровья