Содержание
- 2. Актуальность В начале 2020 года, после вспышки заболевания в декабре 2019 года в Китае, Всемирная организация
- 3. Что такой короновирусная инфекция? Коронавирусная инфекция — COVID-19 (аббревиатура от англ. COrona VIrus Disease 2019),ранее коронавирусная
- 4. Коронавирусная инфекция – острое вирусное заболевание с преимущественным поражением верхних дыхательных путей в виде ринита/ринофарингита. Широко
- 5. Инфекция COVID-19 Вирус передаётся: воздушно-капельным (при кашле, чихании, разговоре) воздушно-пылевым контактным фекально-оральным путями. Факторы передачи: воздух,
- 6. Стандартное определение случая заболевания COVID-19 Подозрительный на COVID-19 случай Клинические проявления острой респираторной инфекции (температура (t)
- 7. Вероятный (клинически подтвержденный) случай COVID‑19 1. Клинические проявления острой респираторной инфекции (t тела > 37,5 °C
- 8. Подтвержденный случай COVID-19 Положительный результат лабораторного исследования на наличие РНК SARS-CoV-2 с применением методов амплификации нуклеиновых
- 9. Симптомы инфекции COVID-19 Инкубационный период составляет от 2 до 14 суток, в среднем 5‑7 суток. Для
- 10. Наиболее тяжелая одышка развивается к 6-8-му дню от момента инфицирования. Также установлено, что среди первых симптомов
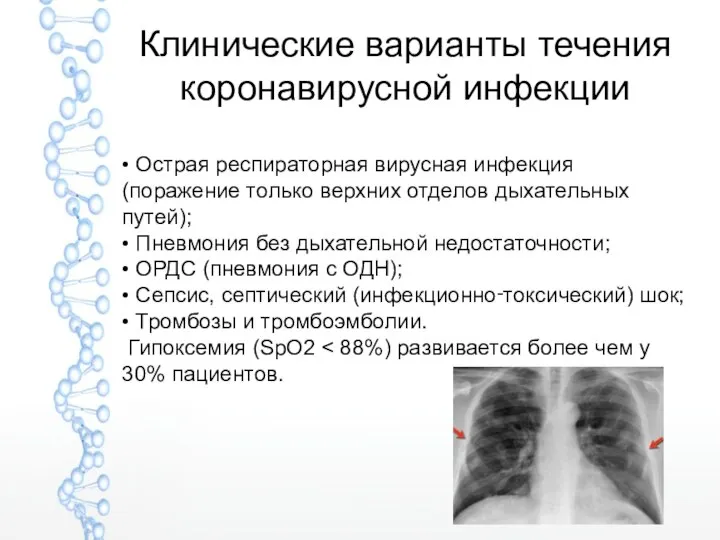
- 12. Клинические варианты течения коронавирусной инфекции • Острая респираторная вирусная инфекция (поражение только верхних отделов дыхательных путей);
- 13. Острая респираторная инфекция слабость без выраженного ухудшения общего состояния увеличение лимфоузлов шеи (характерно для
- 14. Внебольничная пневмония Начинается остро: головная и мышечная боль резкое повышение температуры (до 38 градусов
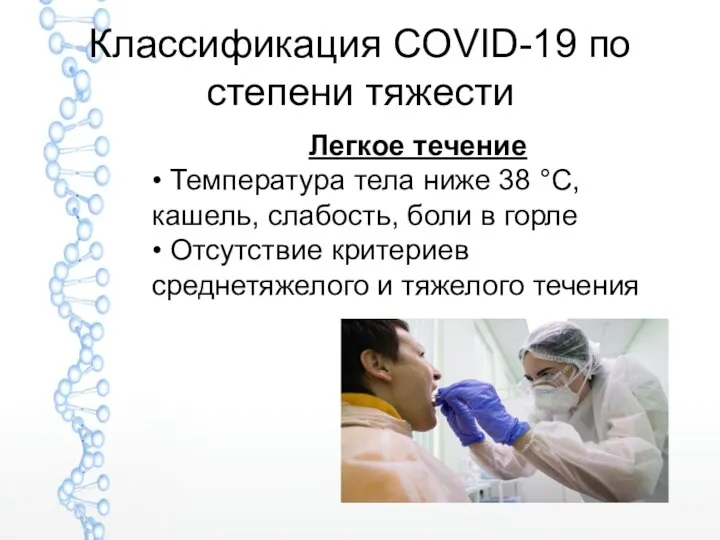
- 15. Классификация COVID-19 по степени тяжести Легкое течение • Температура тела ниже 38 °C, кашель, слабость, боли
- 16. Среднетяжелое течение • Лихорадка выше 38 °C • ЧДД более 22/мин • Одышка при физических нагрузках
- 17. Тяжелое течение • ЧДД более 30/мин • SpO2 ≤ 93% • PaO2 /FiO2 ≤ 300 мм
- 18. Крайне тяжелое течение • ОДН с необходимостью респираторной поддержки (инвазивная вентиляции легких) • Септический шок •
- 19. В среднем у 50% инфицированных заболевание протекает бессимптомно. У 80% пациентов с наличием клинических симптомов заболевание
- 20. Особенности клинических проявлений у пациентов пожилого и старческого возраста У пациентов старческого возраста может наблюдаться атипичная
- 21. Осложнения короновирусной инфекции: лёгочные осложнения (пневмония, бронхит и другие заболевания, в том числе и верхних дыхательных
- 22. Диагностика сбор анамнеза, физикальное обследование, исследование диагностического материала с применением методов амплификации нуклеиновых кислот, пульсоксиметрия При
- 23. Физикальное обследование с установлением степени тяжести состояния пациента, обязательно включающее: • Оценку видимых слизистых оболочек верхних
- 24. Лабораторная диагностика ОАК Биохимия крови С-реактивный белок Прокальцитонин (повышение говорит о присоединении бактериальной флоры) Коагулограмма У
- 25. Инструментальные методы диагностики К методам лучевой диагностики патологии ОГК пациентов с предполагаемой/установленной COVID‑19 пневмонией относят: •
- 26. В обязательном порядке лабораторное обследование на COVID‑19 с применением методов амплификации нуклеиновых кислот проводится следующим категориям
- 27. При обращении в медицинские организации лабораторному обследованию на наличие РНК SARS‑CoV‑2 подлежат пациенты без признаков ОРИ
- 28. Лечение
- 33. Показания к клиническому использованию антиковидной плазмы: 1. Оптимально в период от 3 до 7 дней с
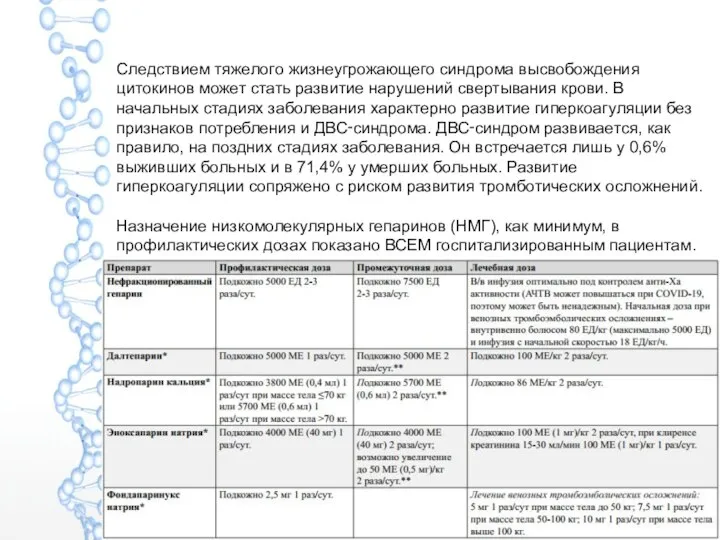
- 34. Следствием тяжелого жизнеугрожающего синдрома высвобождения цитокинов может стать развитие нарушений свертывания крови. В начальных стадиях заболевания
- 35. ГК назначаются только пациентам с признаками цитокинового шторма. Для терапии цитокинового шторма могут применяться различные схемы
- 36. Симптоматическое лечение включает: • Купирование лихорадки (жаропонижающие препараты, например, парацетамол); • Комплексную терапию ринита и/или ринофарингита
- 37. Антибактериальная терапия назначается при наличии убедительных признаков присоединения бактериальной инфекции (повышение прокальцитонина более 0,5 нг/мл, лейкоцитоз
- 38. Рекомендован пошаговый подход в респираторной терапии: 1 шаг – при SpO2 шага 1 следует сразу переходить
- 39. 2 шаг – при неэффективности шага 1 – прон‑позиция не менее 12‑16 ч в сутки с
- 40. ПОРЯДОК ВЫПИСКИ (ПЕРЕВОДА) ПАЦИЕНТОВ ИЗ МЕДИЦИНСКОЙ ОРГАНИЗАЦИИ Пациент считается выздоровевшим при наличии следующих критериев: • t
- 41. Пациенту после выписки необходимо соблюдать режим самоизоляции до получения результатов двух отрицательных исследований на РНК SARS‑CoV‑2.
- 43. Скачать презентацию



































 Сестринский процесс при гастритах, язвенной болезни желудка и ДПК
Сестринский процесс при гастритах, язвенной болезни желудка и ДПК Проведение антропометрии (рост, вес) ребенку до 1 года
Проведение антропометрии (рост, вес) ребенку до 1 года Сифилис
Сифилис Лечебно-оздоровительная продукция Тибета и России. Российская компания Формула жизни
Лечебно-оздоровительная продукция Тибета и России. Российская компания Формула жизни Спеціальність фармацевт
Спеціальність фармацевт Әр түрлі аурулардағы диетотерапия
Әр түрлі аурулардағы диетотерапия Drebrin controls scar formation and astrocyte reactivity upon traumatic brain injury by regulating membrane trafficking
Drebrin controls scar formation and astrocyte reactivity upon traumatic brain injury by regulating membrane trafficking Болезни печени
Болезни печени Болезни сердца
Болезни сердца Антибиотики. Ципрофлоксацины, амоксициллины
Антибиотики. Ципрофлоксацины, амоксициллины Санация полости рта
Санация полости рта ВИЧ,СПИД. Профилактика
ВИЧ,СПИД. Профилактика Контрактура жевательных мышц
Контрактура жевательных мышц Инфекциялардың табиғи ошақтарының эпидемиологиясы
Инфекциялардың табиғи ошақтарының эпидемиологиясы Проведение зоогигиенических, профилактических и ветеринарно-санитарных мероприятий
Проведение зоогигиенических, профилактических и ветеринарно-санитарных мероприятий Особенности ведения пациенток при сочетании наружного эндометриоза и миомы матки
Особенности ведения пациенток при сочетании наружного эндометриоза и миомы матки Բժշկական էթիկա եվ դեոնտոլոգիա
Բժշկական էթիկա եվ դեոնտոլոգիա Хирургические инструменты
Хирургические инструменты Заболевания пищевода. Ахалазия, эзофагопатия при ссд, варикозное расширение вен пищевода
Заболевания пищевода. Ахалазия, эзофагопатия при ссд, варикозное расширение вен пищевода Микоэкология окружающей среды
Микоэкология окружающей среды Средства, применяемые при заболеваниях пищеварительной системы
Средства, применяемые при заболеваниях пищеварительной системы Корь у детей
Корь у детей Оборудование палаты
Оборудование палаты Экдокринная система и органы иммунной защиты. Контрольные микропрепараты и электроннограммы
Экдокринная система и органы иммунной защиты. Контрольные микропрепараты и электроннограммы Лекция № 9. Учение об инфекции.ppt_
Лекция № 9. Учение об инфекции.ppt_ Витамины
Витамины Стоп ВИЧ/СПИД
Стоп ВИЧ/СПИД Пульпит, периодонтит. Лекция №3
Пульпит, периодонтит. Лекция №3