Содержание
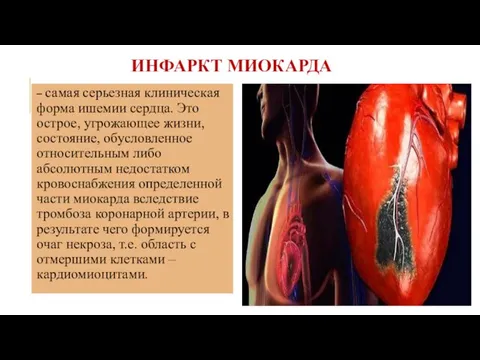
- 2. ИНФАРКТ МИОКАРДА – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным
- 3. ПРИЧИНЫ Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит
- 4. ФАКТОРЫ РИСКА ИНФАРКТА МИОКАРДА Пол (у мужчин чаще). Возраст (после 40–65 лет). Стенокардия. Порок сердца. Ожирение.
- 5. КЛАССИФИКАЦИЯ Относительно размера поражения ткани инфаркт миокарда бывает: Мелкоочаговый. Формируется один или несколько маленьких по размеру
- 6. ПРИЗНАКИ ТИПИЧНОЙ ФОРМЫ ИМ Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом
- 7. Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При
- 8. ДИАГНОСТИКА Лабораторная диагностика В первые 6 часов острого состояния в крови выявляется повышенный уровень белка –
- 9. НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ИНФАРКТЕ МИОКАРДА При подозрении на инфаркт сердца срочно вызывают скорую помощь. До приезда
- 10. Основные цели первоочередных лечебных мероприятий: снятие болевого синдрома; ограничение некротической зоны; предотвращение осложнений. Купирование болевых ощущений
- 11. СЕСТРИНСКИЙ УХОД Сестринский процесс при инфаркте миокарда предусматривает уход за больным в условиях стационара (во время
- 12. Дефекация и мочеиспускание пациента должны происходить в положении лежа. Больной должен опорожняться не реже 1 раза
- 13. Медсестринский процесс при инфаркте миокарда предусматривает участие медицинской сестры в уходе за больным от момента выписки
- 15. Скачать презентацию
Слайд 2ИНФАРКТ МИОКАРДА
– самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни,
ИНФАРКТ МИОКАРДА
– самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни,
Слайд 3ПРИЧИНЫ
Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение
ПРИЧИНЫ
Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение

Тромбоз сосудов, к примеру, при коронарите различного генеза. Полное прекращение кровоснабжения мышцы происходит вследствие обтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Слайд 4ФАКТОРЫ РИСКА ИНФАРКТА МИОКАРДА
Пол (у мужчин чаще).
Возраст (после 40–65 лет).
Стенокардия.
Порок сердца.
Ожирение.
Сильный стресс
ФАКТОРЫ РИСКА ИНФАРКТА МИОКАРДА
Пол (у мужчин чаще).
Возраст (после 40–65 лет).
Стенокардия.
Порок сердца.
Ожирение.
Сильный стресс

Сахарный диабет.
Дислипопротеинемия, чаще гиперлипопротеинемия.
Курение и прием алкоголя.
Гиподинамия.
Артериальная гипертония.
Ревмокардит, эндокардит или другие воспалительные поражения сердца.
Аномалии развития коронарных сосудов.
Слайд 5КЛАССИФИКАЦИЯ
Относительно размера поражения ткани инфаркт миокарда бывает:
Мелкоочаговый. Формируется один или несколько маленьких
КЛАССИФИКАЦИЯ
Относительно размера поражения ткани инфаркт миокарда бывает:
Мелкоочаговый. Формируется один или несколько маленьких

Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
Трансмуральный. Некротическая область охватывает всю толщу миокарда.
Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
Первичный. Возникает первый раз.
Повторный. Развивается через 2 месяца или позже после начала первичного.
Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
Левожелудочковый.
Правожелудочковый.
Слайд 6
ПРИЗНАКИ ТИПИЧНОЙ ФОРМЫ ИМ
Яркая клиническая картина с типичным и выраженным болевым синдромом
ПРИЗНАКИ ТИПИЧНОЙ ФОРМЫ ИМ
Яркая клиническая картина с типичным и выраженным болевым синдромом

Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Слайд 7Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха

При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Слайд 8ДИАГНОСТИКА
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень
ДИАГНОСТИКА
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень

Инструментальная диагностика
ЭКГ фиксирует появление отрицательного з. Т либо его двухфазность в определенных отведениях (при мелкоочаговом ИМ), патологии комплекса QRS или з. Q (при крупноочаговом ИМ), а также различные нарушения проводимости, аритмии.
Электрокардиография помогает определить обширность и локализацию области омертвения, оценить сократительную способность сердечной мышцы, выявить осложнения. Рентгенологическое исследование малоинформативно. На поздних этапах проводят коронарографию, выявляющую место, степень сужения или непроходимости коронарной артерии.
Слайд 9НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ИНФАРКТЕ МИОКАРДА
При подозрении на инфаркт сердца срочно вызывают
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ИНФАРКТЕ МИОКАРДА
При подозрении на инфаркт сердца срочно вызывают

Больной с подозрением на инфаркт сердца подлежит незамедлительной госпитализации в кардиологическую реанимацию. Чем раньше реаниматологи начнут лечение, тем благоприятнее дальнейший прогноз: можно предупредить развитие ИМ, предотвратить появление осложнений, сократить площадь очага некроза.
Слайд 10Основные цели первоочередных лечебных мероприятий:
снятие болевого синдрома;
ограничение некротической зоны;
предотвращение осложнений.
Купирование болевых ощущений –
Основные цели первоочередных лечебных мероприятий:
снятие болевого синдрома;
ограничение некротической зоны;
предотвращение осложнений.
Купирование болевых ощущений –

Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
Для устранения психомоторного возбуждения применяют нейролептики, транквилизаторы (седуксен), седативные средства.
Слайд 11СЕСТРИНСКИЙ УХОД
Сестринский процесс при инфаркте миокарда предусматривает уход за больным в условиях
СЕСТРИНСКИЙ УХОД
Сестринский процесс при инфаркте миокарда предусматривает уход за больным в условиях

Уход начинается от гемодинамической и электрической стабилизации сердечнососудистой системы в блоке интенсивной терапии и длится до выписки больного из инфарктного отделения.
В первые 1-2 дня заболевания должен соблюдаться постельный режим.
Нужно систематически осуществлять профилактику пролежней, особенно если строгий постельный режим сохраняется долгое время.
Медицинская сестра следит за питанием больного: оно должно быть дробным, легкоусвояемым, низкокалорийным, ограничивается потребление жидкости. В острый период (первые дни болезни), особенно при болях в сердце, пища больного ограничивается до нескольких маленьких порций фруктового сока. С последующие дни добавляют тертый сыр, паровые котлеты, фруктовые и овощные пюре. Калорийность пищи увеличивается только после улучшения состояния пациента.
Слайд 12Дефекация и мочеиспускание пациента должны происходить в положении лежа. Больной должен опорожняться
Дефекация и мочеиспускание пациента должны происходить в положении лежа. Больной должен опорожняться
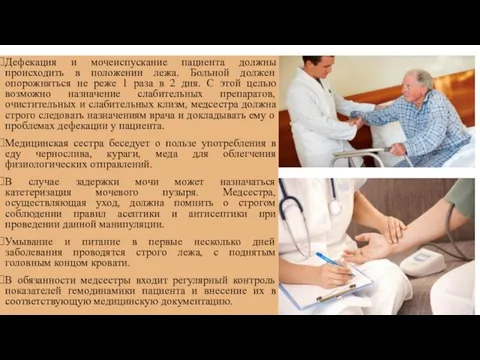
Медицинская сестра беседует о пользе употребления в еду чернослива, кураги, меда для облегчения физиологических отправлений.
В случае задержки мочи может назначаться катетеризация мочевого пузыря. Медсестра, осуществляющая уход, должна помнить о строгом соблюдении правил асептики и антисептики при проведении данной манипуляции.
Умывание и питание в первые несколько дней заболевания проводятся строго лежа, с поднятым головным концом кровати.
В обязанности медсестры входит регулярный контроль показателей гемодинамики пациента и внесение их в соответствующую медицинскую документацию.
Слайд 13Медсестринский процесс при инфаркте миокарда предусматривает участие медицинской сестры в уходе за
Медсестринский процесс при инфаркте миокарда предусматривает участие медицинской сестры в уходе за

Это время отводится на санаторно-курортное и амбулаторное лечение. Цель этой фазы – как можно быстрее вернуть пациента к полноценной жизни и профессиональной деятельности. Роль медсестры в этой фазе чрезвычайно важна:
С пациентом должна быть проведена беседа о категорическом исключении алкоголя и запрете курения. Можно привести в пример больного, который успешно реабилитировался после этого заболевания, не курит и не употребляет алкоголь. И другого пациента, эффективность лечения которого существенно снизилась из-за его курения и несоблюдения рекомендаций. Полезна будет и информация о роли правильного образа жизни в постинфарктной реабилитации.
Пациенту должны быть даны рекомендации о здоровом питании и корректном составлении режима дня в целях профилактики повторных инфарктов.
Пациент должен принимать участие в групповых физических занятиях или тренироваться дома. Медсестра обучает больного элементам лечебной гимнастики, самомассажа и терренкура (дозированная ходьба). Можно посоветовать занятия йогой и дыхательные упражнения.Роль таких упражнений очень велика – они существенно снижают риск повторных инфарктов.
Пациенту объясняется необходимость своевременного прохождения необходимых обследований и диспансерного наблюдения.
Эта фаза направлена на поддержание физического и психического благополучия пациента, длительность этого периода не ограничена.
 Заболевание суставов остеоартроз
Заболевание суставов остеоартроз Экология микроорганизмов. (Лекция 2)
Экология микроорганизмов. (Лекция 2) Острая и хроническая почечная недостаточность
Острая и хроническая почечная недостаточность Туберкулез
Туберкулез Правовые основы деятельности медицинской сестры
Правовые основы деятельности медицинской сестры Методы лечения повышенной стираемости твердых тканей зубов
Методы лечения повышенной стираемости твердых тканей зубов История развития проблемы дисфункции носового клапана
История развития проблемы дисфункции носового клапана Топографическая анатомия нижней конечности. Ампутации
Топографическая анатомия нижней конечности. Ампутации Суреттегі тірі ағзалардан қоректік тізбек құр
Суреттегі тірі ағзалардан қоректік тізбек құр Пробиотики и пребиотики
Пробиотики и пребиотики Микроимпланты Vector TAS
Микроимпланты Vector TAS Заболевания кожи головы
Заболевания кожи головы Антипрививочное движение. Опровержение мифа
Антипрививочное движение. Опровержение мифа Симптомы при заболеваниях желудочно-кишечного тракта
Симптомы при заболеваниях желудочно-кишечного тракта Гигиенические требования к прогулкам и экскурсиям
Гигиенические требования к прогулкам и экскурсиям Лор-заболевания
Лор-заболевания Здравоохранение Ульяновской области. Национальные проекты
Здравоохранение Ульяновской области. Национальные проекты Ферментні, тканинні і бактеріальні препарати. Препарати, що впливають на систему імунітету
Ферментні, тканинні і бактеріальні препарати. Препарати, що впливають на систему імунітету Practice Management to increase patient satisfaction
Practice Management to increase patient satisfaction Возрастные особенности мышечной системы. Часть 2
Возрастные особенности мышечной системы. Часть 2 Механизм развития культурного шока. Этапы адаптации
Механизм развития культурного шока. Этапы адаптации Как искать болезни?
Как искать болезни? Роль медсестры в проведении профилактических мероприятий при недостаточности
Роль медсестры в проведении профилактических мероприятий при недостаточности Кости
Кости Myocardial infarction
Myocardial infarction Гигиенические проблемы при применении пестицидов
Гигиенические проблемы при применении пестицидов Правильное питание
Правильное питание Анализ мокроты. Копрограмма
Анализ мокроты. Копрограмма