Слайд 2Гликогеновая болезнь Ib типа
Аутосомно-рецессивное заболевание, вызываемое дефицитом микросомального транспортного белка Т1

(транслоказы глюкозо-6-фосфатазы) и ассоциированное с избыточным накоплением гликогена нормальной структуры в печени, почках и слизистой оболочке кишечника.
Слайд 3Этиология
Причиной возникновения ГБ Ib типа являются мутации гена SLC17A4, кодирующего микросомальный

транспортный белок Т1 (транслоказу глюкозо-6-фосфатазы), что приводит к ее недостаточности в печени, почках, слизистой оболочке кишечника.
Слайд 4Генетика
Генный локус ГБ Ib соответствует 11q23.3. Он содержит 9 экзонов и

занимает от 4 до 5,3 кb геномной ДНК.
Слайд 5Эпидемиология
ГБ Ib типа встречается примерно у 20% пациентов всех больных гликогенозом

типа I
Слайд 6Патогенез
Расположение активного центра глюкозо-6-фосфатазы в просвете ЭПР обусловливает необходимость транспортировки

всех субстратов и продуктов реакции, катализируемой ферментом, через мембрану ЭПР. Недостаточность белка Т1 сопровождается недостаточностью глюкозо-6-фосфатазы. Специфическим признаком ГБ Ib типа является нейтропения и ухудшение функции нейтрофилов. У таких больных нарушена как двигательная способность нейтрофилов, так и их активность при респираторном взрыве.
Слайд 7Патогенез
Кроме того, эти патологические изменения могут быть связаны с нарушением

транспорта глюкозы через мембрану полиморфноядерных лейкоцитов. Согласно существующим 13 предположениям, микросомальный транспорт глюкозо-6-фосфата играет определенную роль в антиоксидантной защите нейтрофилов, а генетическая поломка транслоказы глюкозо-6-фосфатазы ведет к нарушению клеточных функций, в частности, апоптоза, что может служить объяснением нейтрофильной дисфункции у больных с гликогенозом Ib.
Слайд 8Клиническая картина
Характерными признаками гликогеноза Ib являются тяжелые рецидивирующие инфекции и воспалительные

заболевания кишечника, что связано с наличием нейтропении и дисфункции нейтрофилов. Среди сопутствующих симптомов встречаются: лихорадка, диарея, периоральные и перианальные изъязвления
Слайд 9Клиническая картина
В отличие от гена глюкозо-6-фосфатазы экспрессия гена транслоказы глюкозо-6-фосфатазы происходит

не только в печени, но и в гемопоэтических клетках-предшественниках, что может служить объяснением возникновения нейтропении и частых инфекций.
Слайд 10Клиническая картина
Тяжелые инфекционные осложнения у данных пациентов связаны как с нейтропенией, так

и с функциональными дефектами полиморфноядерных нейтрофилов и моноцитов. У детей раннего возраста с ГБ Ib могут наблюдаться частые отиты, гингивиты и фурункулез. Так же, как и при гликогенозе Iа, пациенты с типом Ib могут страдать периодической диареей. Основной причиной нарушения стула является воспаление слизистой оболочки кишечника, что подтверждается повышением экскреции α1-антитрипсина с фекалиями и наличием гистологических признаков колита.
Слайд 11Лабораторные изменения
В плазме натощак отмечается снижение рН (до 7,34 и ниже),

гипогликемия (0,6– 3,0 ммоль/л), повышение концентрации лактата (3,0–10,0 ммоль/л), повышение содержания триглицеридов («хилезная» сыворотка), общего холестерина, а также ЛПОНП, ЛПНП, аполипопротеинов В, С и Е. Также отмечается гиперурикемия, повышение сывороточных концентраций аланинаминотрансферазы (АЛТ), 11 аспартатаминотрансферазы (АСТ), щелочной фосфатазы (ЩФ), гамма- глутамилтрансферазы (ГГТ), лактатдегидрогеназы (ЛДГ). В моче отмечается увеличение содержания лактата, 2-оксоглутаровой кислоты, дикарбоновых кислот (С6-С10), β2-микроглобулина, снижение концентрации мочевой кислоты.
Слайд 12Лабораторные изменения
Кроме того, отмечается абсолютная нейтропения: менее 1000 клеток/мл, в нейтрофилах

снижена скорость транспорта дезоксиглюкозы. При гистохимическом исследовании ткани печени, полученной при биопсии, активность глюкозо-6-фосфатазы снижена в интактных микросомах, но в норме в разрушенных микросомах при использовании глюкозо-6-фосфата в качестве субстрата; активность глюкозо-6-фосфатазы нормальная как в разрушенных, так и в интактных микросомах при использовании пирофосфата в качестве субстрата; гликоген повышен в 3 и более раз.
Слайд 13Инструментальные изменения
При УЗИ у всех больных отмечается значительное увеличение обеих долей

печени, в особенности левой. Паренхима печени гиперэхогенна, структура ее характеризуется диффузной неоднородностью за счет множественных мелких гиперэхогенных эхосигналов с равномерным распределением по всему объему паренхимы. Одновременно имеет место обеднение сосудистого рисунка печени: визуализируются единичные, тонкие, горизонтально направленные печеночные вены с ровным контуром; практически отсутствует рисунок мелких ветвей воротной вены. В редких случаях визуализируются аденомы печени
Слайд 14Инструментальные изменения
Определяют различные аномалии формы желчного пузыря (чаще — перегибы в

области дна), увеличение его размеров, нарушение сократительной функции, утолщение стенок. Визуализируется диффузное увеличение поджелудочной железы, паренхима ее гипо- или гиперэхогенна, иногда неоднородна. Отмечается увеличение размеров почек, утолщение паренхимы и повышение эхогенности коркового слоя. Собирательная система почек без особенностей.
Слайд 15Патолого-морфологические изменения
Макроскопически печень увеличена в 3–4 раза, с напряженной гладкой капсулой

и плотным закругленным краем. На разрезе ткань печени плотная, местами хрупкая, светло- красного цвета с желтым оттенком, слегка пестрая, с подчеркнутым рисунком долек, дает резкоположительную водно-йодную пробу. Содержание гликогена в печени увеличено в 3–6 раз. типичное изменение гепатоцитов: они имеют вид «растительных» клеток, границы их четкие, имеют штампованный вид, оптически пустую цитоплазму, часто вакуолизированное и смещенное к периферии ядро. В цитоплазме гепатоцитов наблюдается глыбчатое распределение гликогена, часто скапливающегося в больших количествах. Гликоген выявляется нередко и в вакуолизированных ядрах гепатоцитов. Возможно развитие цирроза с формированием «ложных» печеночных долек. Почки увеличены в размерах, набухшие, с бледно-розовой гладкой поверхностью, на разрезе ткань почек плотная, светло-красного цвета с желтым оттенком и смазанным рисунком, определяется широкая корковая зона. Вес почки превышает норму примерно в 2 раза.
Слайд 16Патолого-морфологические изменения
Макроскопически печень увеличена в 3–4 раза, с напряженной гладкой капсулой

и плотным закругленным краем. На разрезе ткань печени плотная, местами хрупкая, светло- красного цвета с желтым оттенком, слегка пестрая, с подчеркнутым рисунком долек, дает резкоположительную водно-йодную пробу. Содержание гликогена в печени увеличено в 3–6 раз. типичное изменение гепатоцитов: они имеют вид «растительных» клеток, границы их четкие, имеют штампованный вид, оптически пустую цитоплазму, часто вакуолизированное и смещенное к периферии ядро. В цитоплазме гепатоцитов наблюдается глыбчатое распределение гликогена, часто скапливающегося в больших количествах. Гликоген выявляется нередко и в вакуолизированных ядрах гепатоцитов. Возможно развитие цирроза с формированием «ложных» печеночных долек. Почки увеличены в размерах, набухшие, с бледно-розовой гладкой поверхностью, на разрезе ткань почек плотная, светло-красного цвета с желтым оттенком и смазанным рисунком, определяется широкая корковая зона. Вес почки превышает норму примерно в 2 раза.
Слайд 17Патолого-морфологичсекие изменения
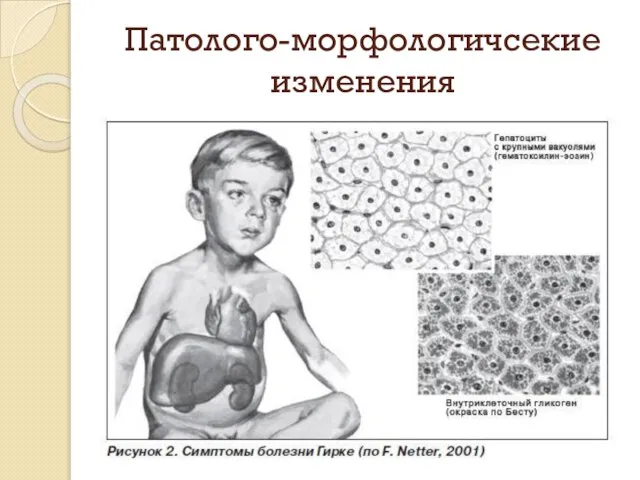
Слайд 18Патолого-морфологические изменения
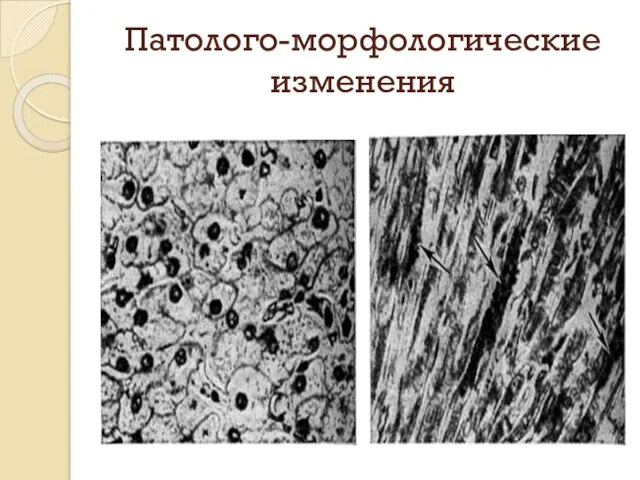
Слайд 19ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ГЛИКОГЕНОВОЙ БОЛЕЗНИ
Поскольку большинство наиболее часто встречающихся в практике типов ГБ

протекает с гипогликемией, то дифференциальную диагностику этой патологии в первую очередь следует проводить с другими гипогликемическими состояниями, а также между разными типами гликогенозов. Единой классификации гипогликемических состояний на настоящий момент не существует. Большинство современных авторов руководствуются патогенетическими механизмами развития гипогликемий. В 2006 г. И.И. Дедовым и соавт. была предложена классификация гипогликемических состояний, учитывающая возраст пациентов, время возникновения приступов, сопутствующую патологию, прием медицинских препаратов, питание и наследственность
Слайд 20ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ГЛИКОГЕНОВОЙ БОЛЕЗНИ
1. Транзиторные гипогликемии новорожденных: транзиторный гиперинсулинизм (новорожденные от матерей,

страдающих сахарным диабетом, в случаях, когда роженице вводились растворы глюкозы; дети с тяжелым фетальным эритробластозом и др.); недостаточный запас гликогена в печени, недостаточное количество жировой ткани (внутриутробная задержка роста, недоношенность, плацентарные нарушения, частичная отслойка плаценты; многоплодная беременность и токсикоз у матери во время беременности); несоответствие высокой энергетической потребности и незначительных запасов субстрата (новорожденные с низким весом и тяжелой сопутствующей патологией, например, респираторным дистресс-синдромом, перинатальной асфиксией, полицитемией, гипотермией, генерализованной инфекцией, сердечной недостаточностью и др.).
2. Гипогликемии при сопутствующей патологии: опухоли; сердечная недостаточность; заболевания печени; малярия; диарея
Слайд 21ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ГЛИКОГЕНОВОЙ БОЛЕЗНИ
3. Гипогликемии вследствие отравления лекарственными средствами: отравление вальпроатами; отравление

салицилатами; отравление сахароснижающими препаратами.
4. Гипогликемии, возникающие после приема пищи: галактоземия;фруктоземия; отравление алкоголем; ямайская рвотная болезнь; отравление атрактилозидами.
5. Гипогликемические состояния, возникающие вследствие голодания: эндокринные нарушения (гиперинсулинизм, гипокортицизм, недостаточность соматотропного гормона, пангипопитуитаризм и др.); нарушение обмена углеводов (дефицит фруктозо-1, 6-дифосфатазы, фосфоенолпируваткарбоксилазы, пируваткарбоксикиназы и др.); нарушения обмена аминокислот (тирозинемия, непереносимость лейцина, болезнь «кленового сиропа» мочи и др.);
6 . Нарушение окисления свободных жирных кислот (недостаточность карнитина, ацил- КоА-дегидрогеназы средне- и длинноцепочечных жирных кислот, оксиметилглутарил- КоА-лиазы, карнитинпальмитоилтрансфераз и др.); дефицит субстрата (кетотические или кетоновые гипогликемии). Кроме того, ГБ следует дифференцировать от вирусных гепатитов, болезни Вильсона, гемохроматоза, α1-антитрипсиновой недостаточности, болезни Гоше и других состояний, протекающих с поражением печени
Слайд 22ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ГЛИКОГЕНОВОЙ БОЛЕЗНИ
При вовлечении в процесс мышц необходимо проводить дифференциальную

диагностику с прогрессирующей мышечной дистрофией (например, миодистрофия Дюшена) и миопатиями различного происхождения (например, полимиозит). Клиническая картина генерализованной формы гликогеноза напоминает таковую при миокардите, фиброэластозе сердца и болезни Вольмана. При наличии судорожного синдрома следует исключить пароксизмальные расстройства
Слайд 23ЛЕЧЕНИЕ ДЕТЕЙ С ГЛИКОГЕНОВОЙ БОЛЕЗНЬЮ
Специфическое лечение ГБ до настоящего времени не

разработано. Основным видом патогенетической терапии является режим питания и диета, направленные на предупреждение и борьбу с гипогликемией, метаболическим ацидозом, кетозом, гиперлипидемией, коррекцию нарушений функционального состояния гепатобилиарной системы и желудочно-кишечного тракта.
Слайд 24Диетотерапия
Большое значение, особенно для пациентов с I типом ГБ, придают организации дробного

питания с равномерным распределением легкорастворимых углеводов в течение суток; с этой целью количество приемов пищи увеличивают до 6–8 раз в день. При концентрации глюкозы ниже 2,5 ммоль/л дополнительно вводят 1–2 ночных кормления. Неотъемлемой составляющей диеты является назначение сырого кукурузного крахмала, имеющего свойство медленно и непрерывно расщепляться под действием панкреатической амилазы до глюкозы, что позволяет обойтись без частого круглосуточного кормления.
Слайд 25Диетотерапия
Первые попытки использования сырого кукурузного крахмала предпринимают к концу 1-го года жизни

ребенка. Крахмал смешивают с водой, безлактозными/безсахарозными смесями, соевым молоком или с другими напитками, не содержащими сахара, которые получает ребенок. Применение крахмала позволяет достичь и поддерживать удовлетворительную концентрацию глюкозы в крови в среднем на протяжении 4,25 ч (диапазон от 2,5 до 6 ч). При осуществлении регулярного контроля гликемии может снизиться степень вовлеченности почек в патологический процесс.
С 2007 г. при диетотерапии ГБ применяется новый вид крахмала (необработанного модифицированного кукурузного — обозначение «WMHM20»). Использование его в диете в дозе 2,0 г/кг (смешанного с водой) сопровождалось у большинства наблюдаемых пациентов с Ia, Ib и III типами ГБ достижением большей продолжительности нормогликемии и более благоприятного метаболического контроля
Слайд 26Диетотерапия
При диетотерапии гликогенозов важно соблюдение определенного режима питания. Первый прием пищи как

правило назначают на 5–6.00 утра, он может состоять из каши, отварной вермишели, чая с глюкозой, далее следуют основной и 2-й завтрак, обед, полдник, ужин. Последний прием пищи приходится на 22–23.00 ч, состоит главным образом из кефира и обезжиренного творога. В 24 ч и при необходимости ночью дают кукурузный крахмал.
Слайд 27Медикаментозная терапия
В комплексном лечении обменных нарушений при ГБ целесообразно введение кокарбоксилазы, способствующей

образованию ацил-КоА. При дефиците карнитина показана заместительная терапия левокарнитином. При вторичных осложнениях ГБ (вторичные тубулопатии, печеночные и билиарные дисфункции и др.) поводят коррекцию тубулярных расстройств, остеопороза, устранение застойных явлений в желчном пузыре (применение желчегонных препаратов, повышение эвакуаторной функции желчного пузыря), назначают гепатопротекторы, липотропные вещества. Основным лечебным мероприятием при возникновении метаболического ацидоза является внутривенное введение щелочных растворов натрия гидрокарбоната.
Слайд 28Медикаментозная терапия
В случае развития ацидоза необходимо введение раствора соды (1–2 ммоль/кг в

сут в 4 приема) или цитрата калия (5–10 МЕд каждые 8–12 ч). С антипротеинурической целью и для предотвращения ухудшения функции почек возможно использование ингибиторов ангиотензинпревращающего фермента (каптоприл, рамиприл).
Использование гранулоцитарного колониестимулирующего фактора (Г-КСФ) при гликогенозах типа Ib позволяет восстановить функции красного костного мозга, 30 скорректировать нейтропению, снизить степень тяжести бактериальных инфекций, воспалительных изменений кишечника и метаболических нарушений, улучшив тем самым прогноз заболевания. При лечении воспалительных заболеваний кишечника часто эффективна комбинация Г-КСФ и производных 5-аминосалициловой кислоты. Однако в некоторых случаях такое лечение не имеет успеха, что требует других терапевтических подходов. Глюкокортикоидная терапия в таких ситуациях обычно не показана, учитывая стероид-индуцируемый гликогенолиз, возможность усугубления лактатацидоза и гиперлипидемии. Применение иммуносупрессантов (метотрексат, азатиоприн и 6-меркаптопурин) сопровождается риском избыточной иммуносупрессии и усиления нейтропении у пациентов с гликогенозом типа Ib.
Лечение адалимумабом (рекомбинантные человеческие антитела к фактору некроза опухолей) было проведено у одного больного с гликогенозом типа Ib, имевшего воспалительное заболевание кишечника, рефрактерное к стандартной лекарственной терапии, и оказалось эффективным



























 Эластомеры. А-Силиконы
Эластомеры. А-Силиконы Хирургические операции, классификация, характеристика
Хирургические операции, классификация, характеристика Антинаркотическая акция
Антинаркотическая акция Атеросклероз. Факторы риска
Атеросклероз. Факторы риска Реанимация новорожденных
Реанимация новорожденных Controlling blood glucose
Controlling blood glucose 의약품의 복용법
의약품의 복용법 Реанимация и интенсивная терапия при острых нарушениях кровообращения
Реанимация и интенсивная терапия при острых нарушениях кровообращения Нома. Клиническая картина номы
Нома. Клиническая картина номы Дерматомикоз. Клинический случай
Дерматомикоз. Клинический случай nekarioznye_porazhenia
nekarioznye_porazhenia Миокардит.ppt
Миокардит.ppt Отыскание наибольшего и наименьшего значений непрерывной функции на промежутке
Отыскание наибольшего и наименьшего значений непрерывной функции на промежутке Методы экстракорпоральной детоксикации
Методы экстракорпоральной детоксикации Презентация ДГПЖ 16.12
Презентация ДГПЖ 16.12 Физиология пищеварения
Физиология пищеварения Бронхиальная астма у детей
Бронхиальная астма у детей История развития больничного строительства и современная классификация медицинских организаций
История развития больничного строительства и современная классификация медицинских организаций Антибиотики, ингибирующие синтез нуклеиновых кислот
Антибиотики, ингибирующие синтез нуклеиновых кислот Проблемы и перспективы в иммунотерапии злокачественной меланомы
Проблемы и перспективы в иммунотерапии злокачественной меланомы Повязки. Виды. Правила наложения
Повязки. Виды. Правила наложения Международный день борьбы с депрессией
Международный день борьбы с депрессией Семиотика болезней системы дыхания
Семиотика болезней системы дыхания Аппарат ИВЛ Бриз для искусственной вентиляции легких (руководство по эксплуатации)
Аппарат ИВЛ Бриз для искусственной вентиляции легких (руководство по эксплуатации) Эпителиоидно-клеточная гранулема с некрозом
Эпителиоидно-клеточная гранулема с некрозом Особенности сестринского ухода за пациентами реанимационного отделения
Особенности сестринского ухода за пациентами реанимационного отделения Клеточный, гуморальный иммунитет и их роль в защите от инфекций
Клеточный, гуморальный иммунитет и их роль в защите от инфекций Сердечно-сосудистая система человека. Законы гемодинамики. Регуляция сосудистого тонуса
Сердечно-сосудистая система человека. Законы гемодинамики. Регуляция сосудистого тонуса