Содержание
- 2. КРОВОТЕЧІ
- 3. Кровотечі у І половині вагітності: мимовільний викидень; пухирний занос; позаматкова вагітність (у тому числі шийкова вагітність).
- 4. 80 стр. Наказ МОЗ України від 24.03.14 № 205 КЛІНІЧНИЙ ПРОТОКОЛ "Акушерські кровотечі"
- 5. Мимовільний викидень - мимовільне патологічне переривання вагітності.
- 6. Класифікація - загроза аборту; - аборт «в ходу»; - неповний аборт; - повний аборт; - аборт,
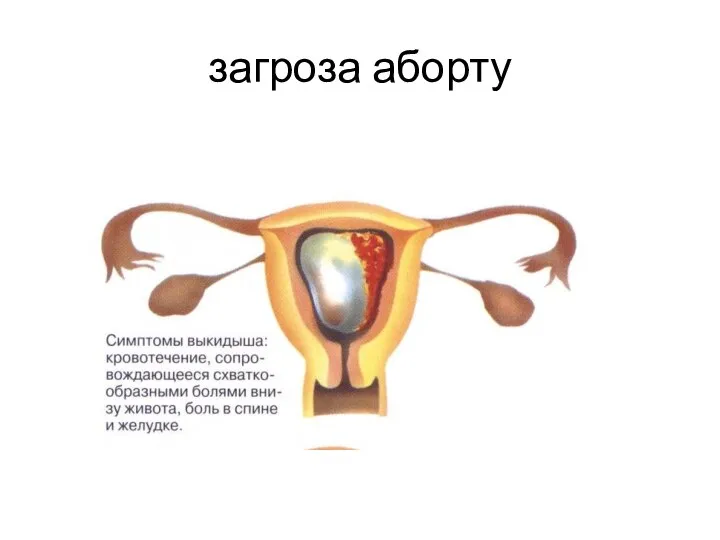
- 7. загроза аборту
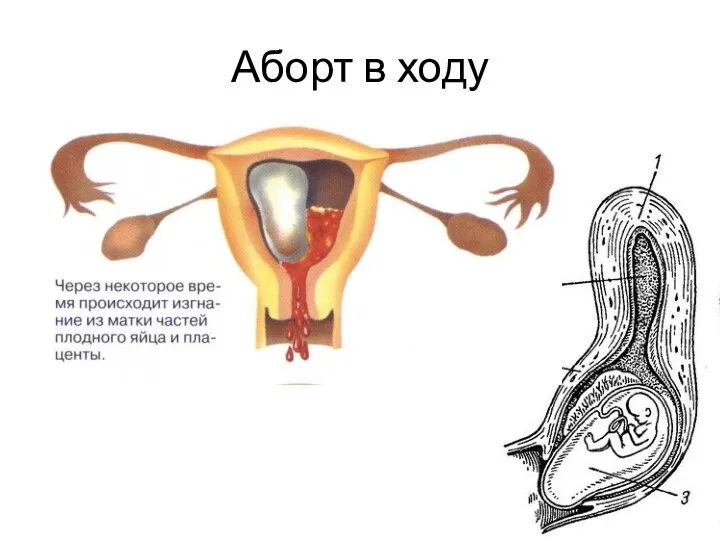
- 8. Аборт в ходу
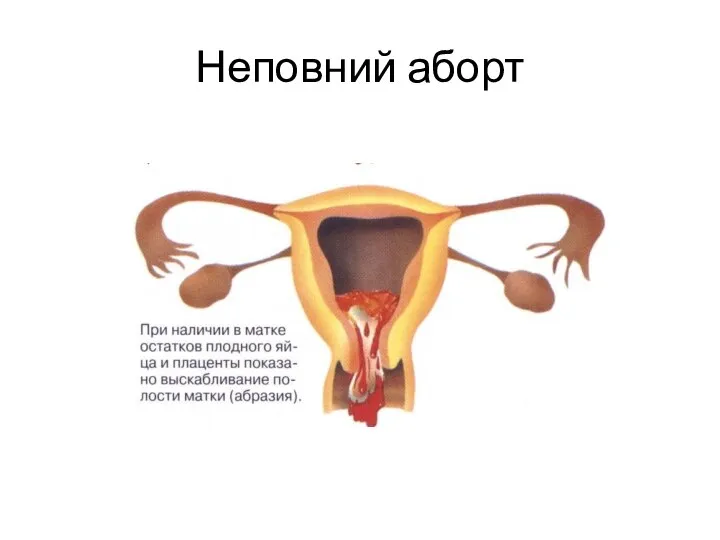
- 9. Неповний аборт
- 10. Симптоми переривання вагітності: - больовий синдром: біль, пов‘язаний із скороченням матки; - підвищений тонус матки; -
- 11. Діагностика: - оцінка загального стану вагітної; - огляд шийки матки у дзеркалах, бімануальне дослідження; - оцінка
- 12. Лікування: - інструментальне випорожнення матки під внутрішньовенним наркозом (обов‘язкове гістологічне дослідження отриманого матеріалу); - препарати, скорочуючі
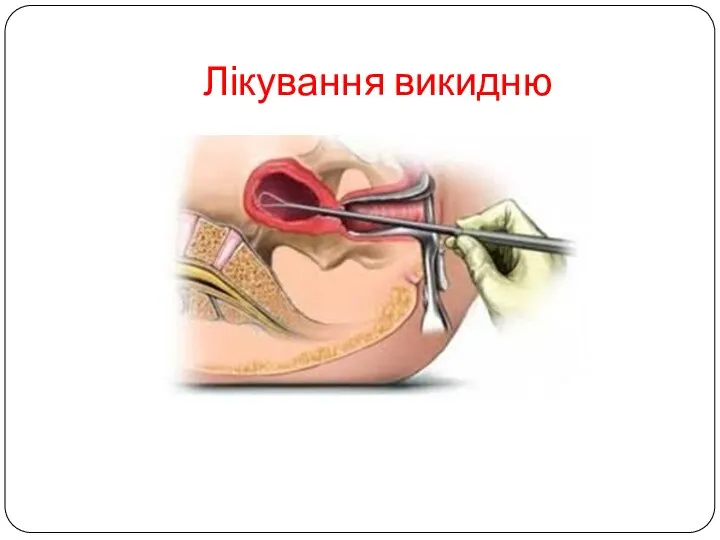
- 13. Лікування викидню
- 14. Позаматкова вагітність
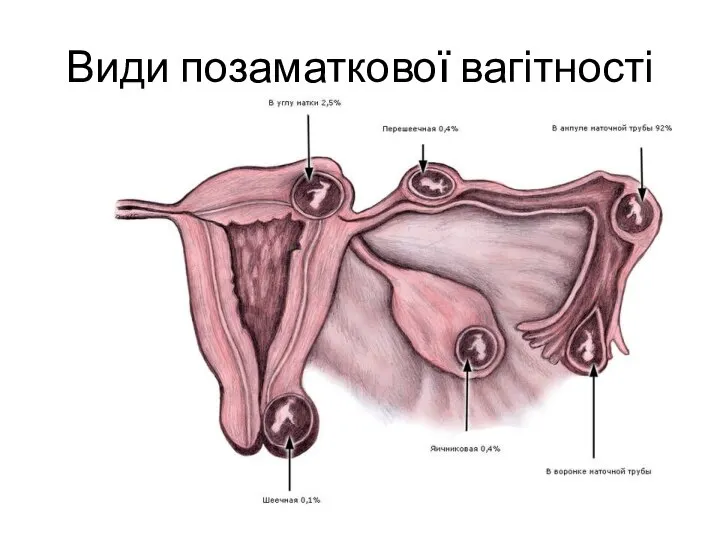
- 15. Види позаматкової вагітності
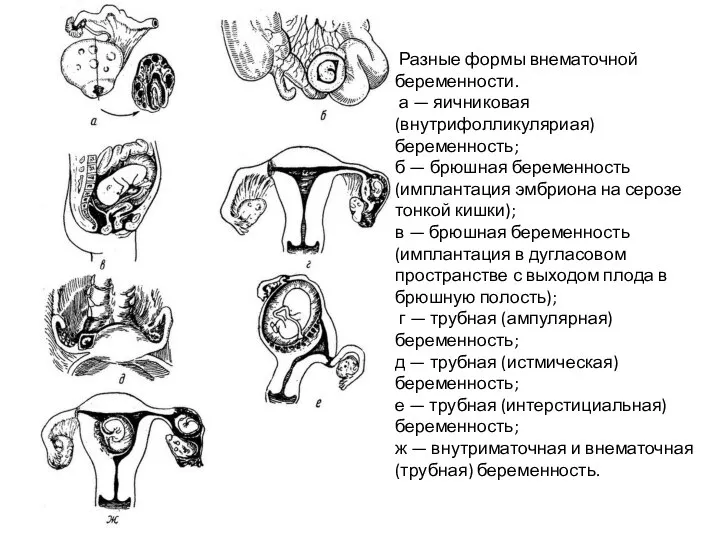
- 16. Разные формы внематочной беременности. а — яичниковая (внутрифолликуляриая) беременность; б — брюшная беременность (имплантация эмбриона на
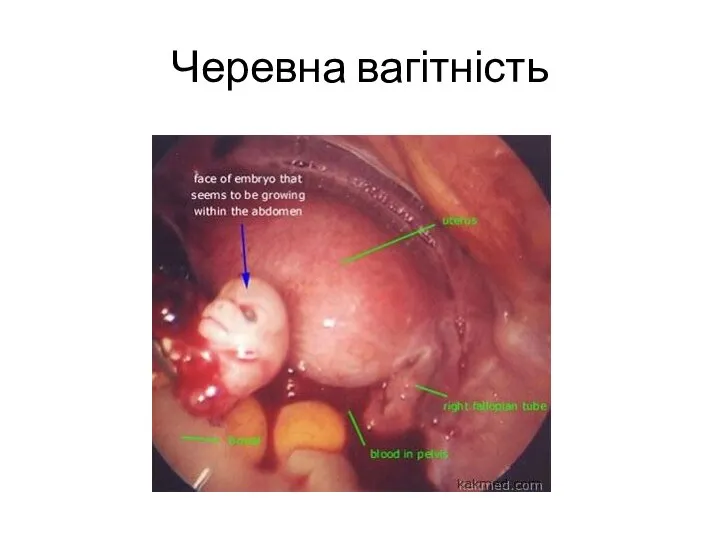
- 17. Черевна вагітність
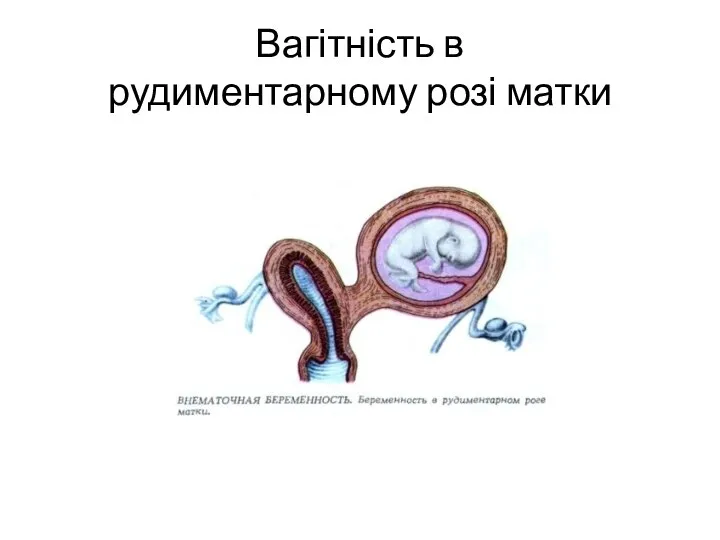
- 18. Вагітність в рудиментарному розі матки
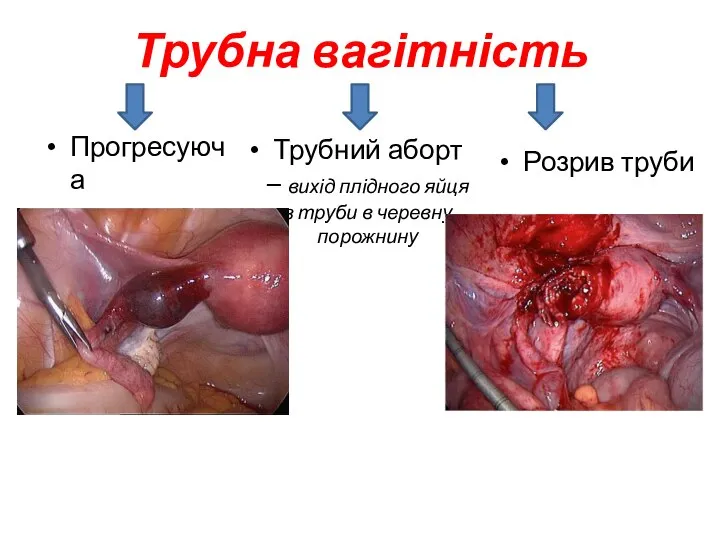
- 19. Трубна вагітність Прогресуюча Трубний аборт – вихід плідного яйця з труби в черевну порожнину Розрив труби
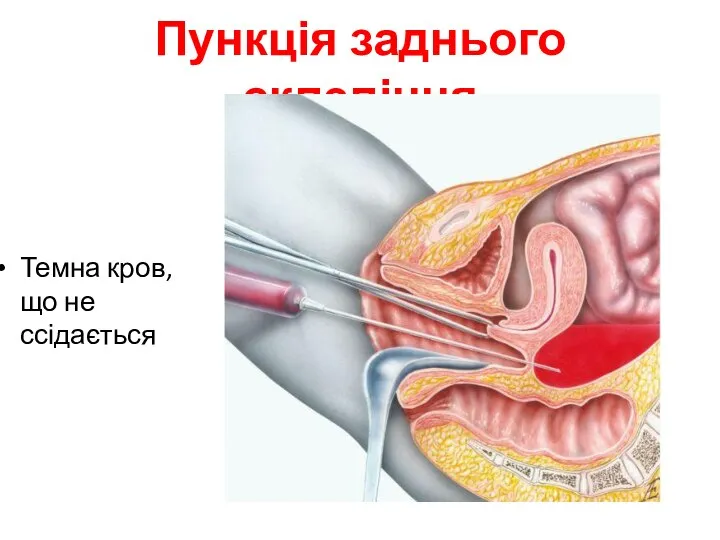
- 20. Пункція заднього склепіння Темна кров, що не ссідається
- 21. Надання базової (дотранспортної) допомоги у разі кровотечі та одночасна організація транспортування в найближчий ЗОЗ ІІ-ІІІ рівнів
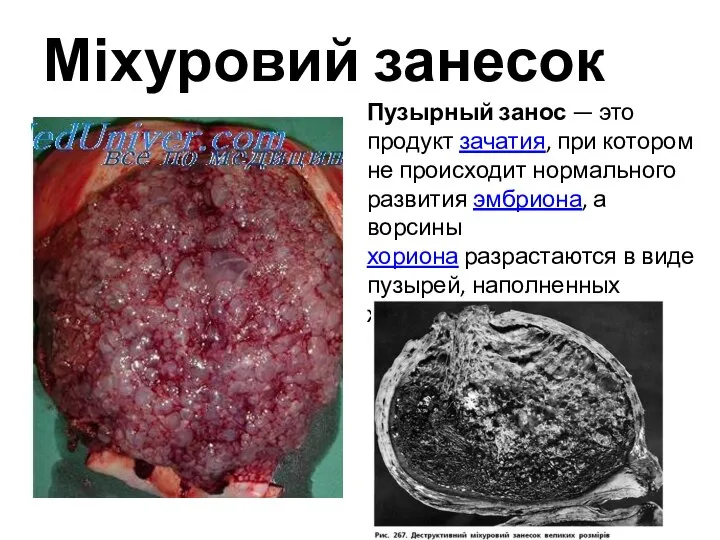
- 22. Міхуровий занесок Пузырный занос — это продукт зачатия, при котором не происходит нормального развития эмбриона, а
- 23. Клінічна картина: Кровотечі з міхурцями. Порушення співвідношення між терміном вагітності і величиною матки за датою останньої
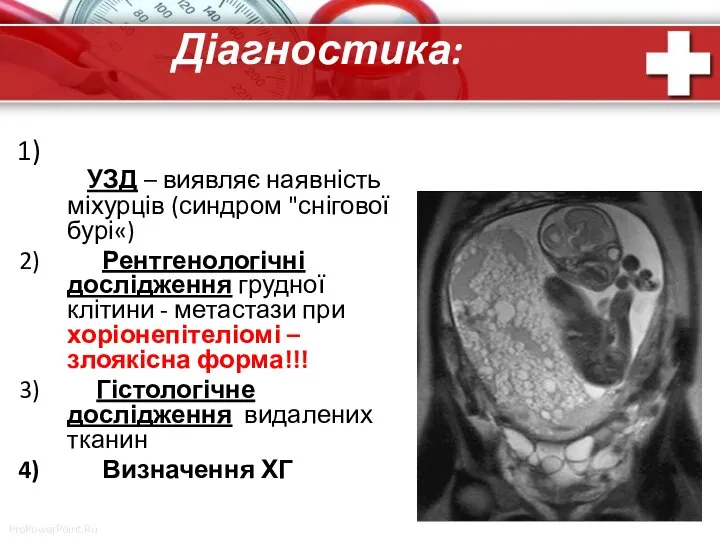
- 24. Діагностика: УЗД – виявляє наявність міхурців (синдром "снігової бурі«) Рентгенологічні дослідження грудної клітини - метастази при
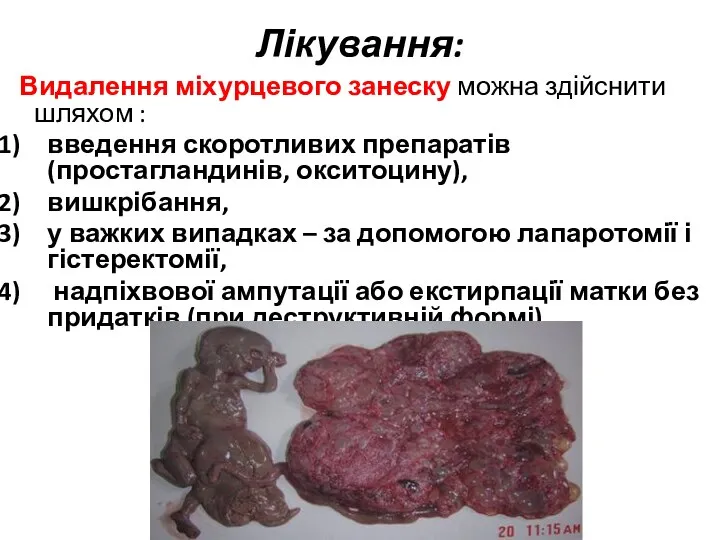
- 25. Лікування: Видалення міхурцевого занеску можна здійснити шляхом : введення скоротливих препаратів (простагландинів, окситоцину), вишкрібання, у важких
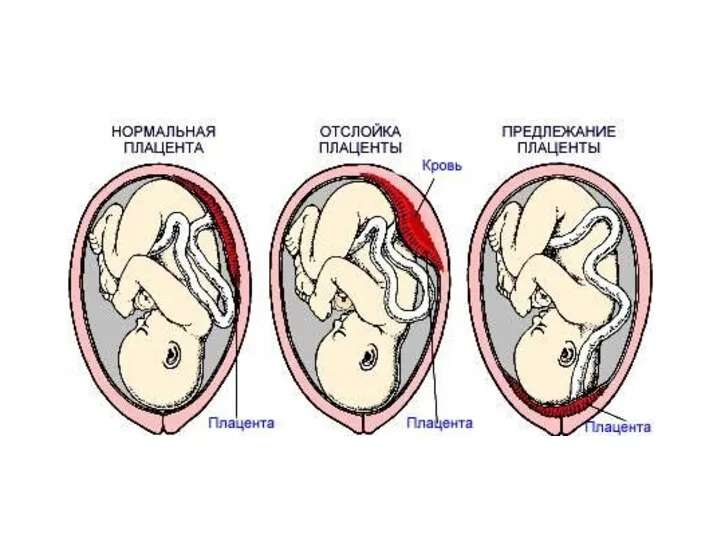
- 27. Передлежання плаценти - ускладнення вагітності, при якому плацента розташовується у нижньому сегменті матки нижче передлеглої частини
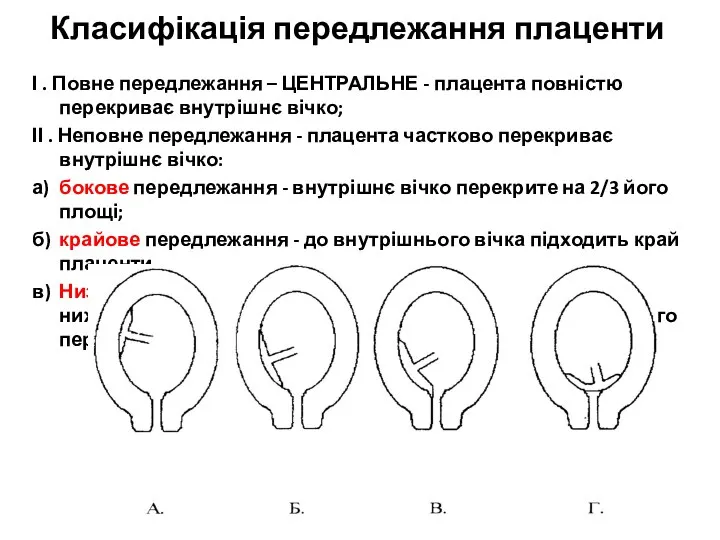
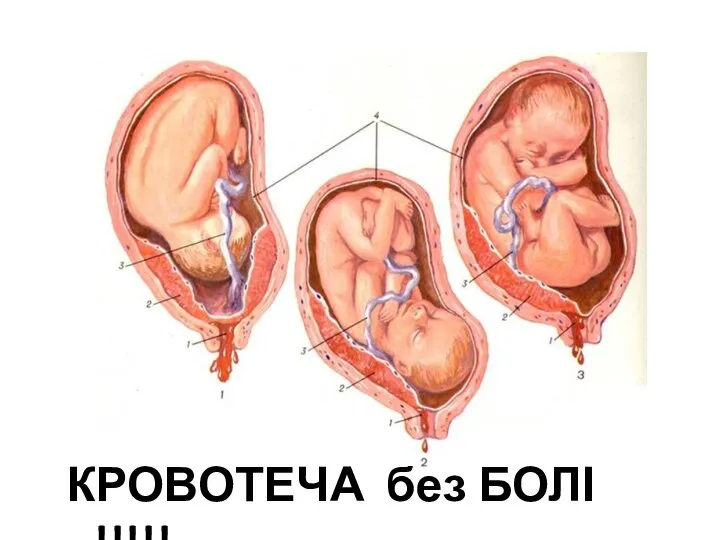
- 28. Класифікація передлежання плаценти І . Повне передлежання – ЦЕНТРАЛЬНЕ - плацента повністю перекриває внутрішнє вічко; ІІ
- 29. КРОВОТЕЧА без БОЛІ !!!!!
- 30. Діагностика 1. Анамнез. 2. Клінічні прояви - поява кровотечі, що повторюються, та не супроводжуються болем та
- 31. Принципи ведення пацієнток з передлежанням плаценти: У разі невеликої крововтрати (до 250 мл), відсутності симптомів геморагічного
- 32. Надання базової (дотранспортної) допомоги у разі кровотечі та одночасна організація транспортування в найближчий ЗОЗ ІІ-ІІІ рівнів
- 33. Принципи ведення пацієнток з передлежанням плаценти:Наказ 205 УЗД 18-20 тиж. 26-28 тиж. 35-36 тиж. Перекриття внутрішнього
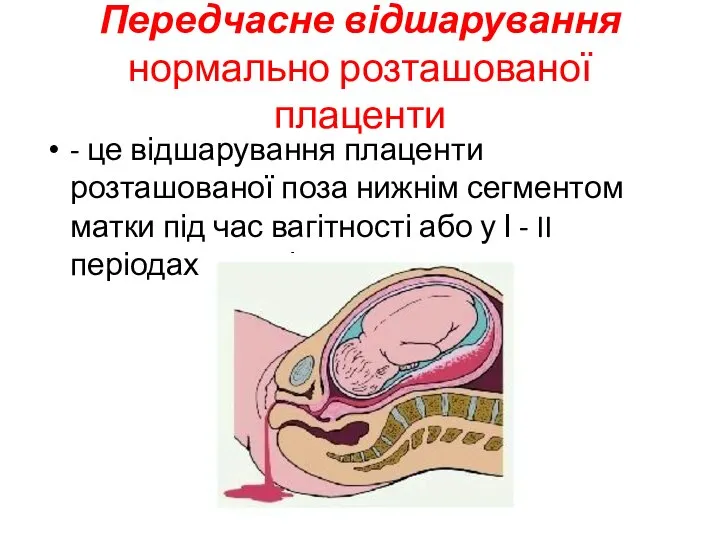
- 34. Передчасне відшарування нормально розташованої плаценти - це відшарування плаценти розташованої поза нижнім сегментом матки під час
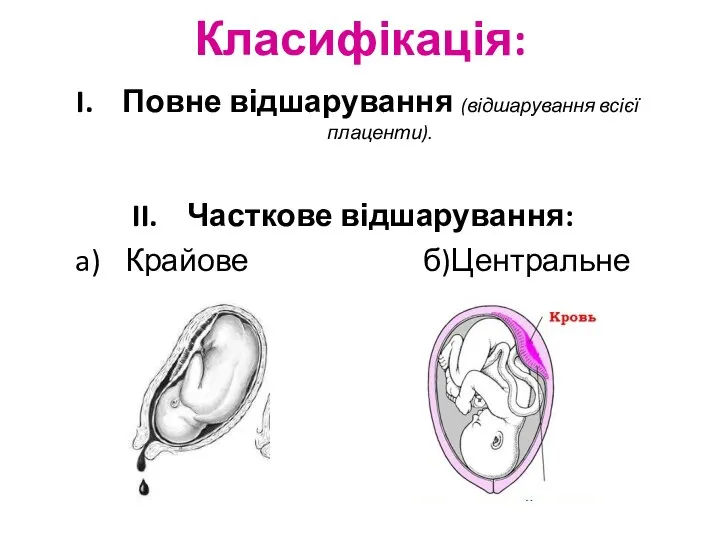
- 36. Класифікація: Повне відшарування (відшарування всієї плаценти). Часткове відшарування: Крайове б)Центральне
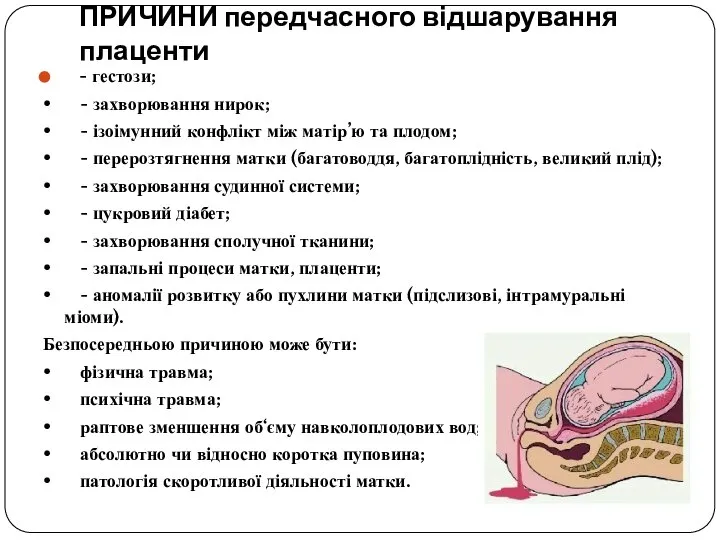
- 37. ПРИЧИНИ передчасного відшарування плаценти Наказ 205 Фактори ризику ПВНРП - ПВНРП в попередній вагітності. - Прееклампія.
- 38. ПРИЧИНИ передчасного відшарування плаценти - гестози; • - захворювання нирок; • - ізоімунний конфлікт між матір’ю
- 39. Діагностика: Зовнішнє акушерського обстеження: гіпертонус матки; матка збільшена у розмірах, може бути деформована з локальним випячуванням,
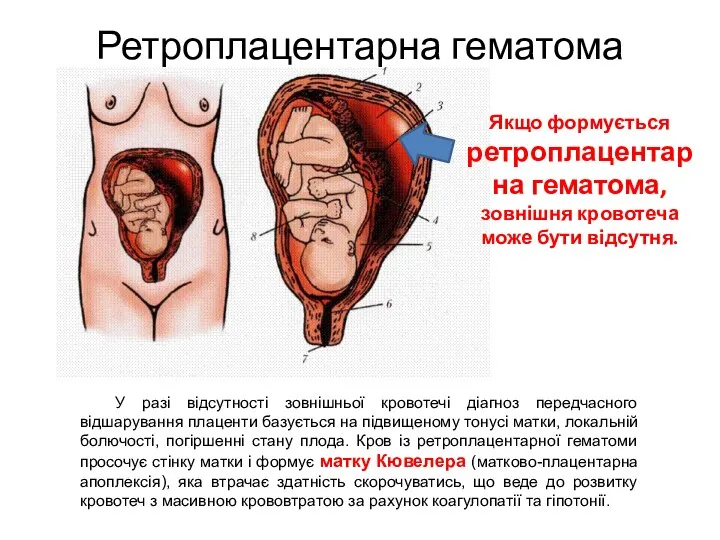
- 40. Ретроплацентарна гематома У разі відсутності зовнішньої кровотечі діагноз передчасного відшарування плаценти базується на підвищеному тонусі матки,
- 41. Надання базової (дотранспортної) допомоги у разі кровотечі та одночасна організація транспортування в найближчий ЗОЗ ІІ-ІІІ рівнів
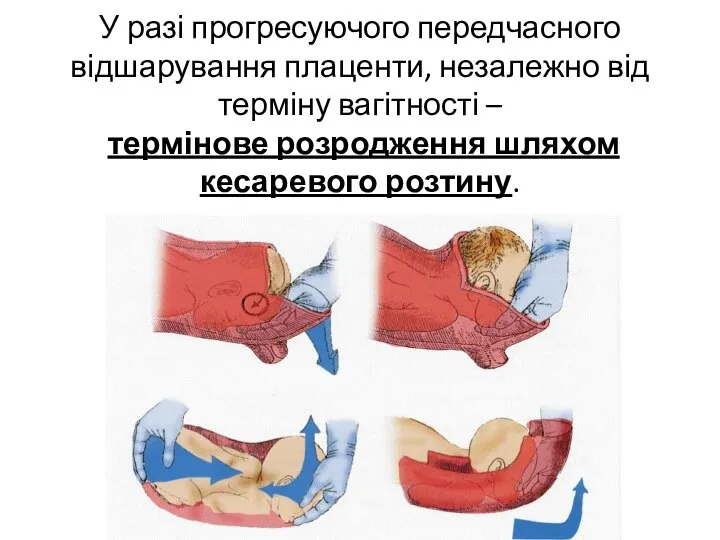
- 42. У разі прогресуючого передчасного відшарування плаценти, незалежно від терміну вагітності – термінове розродження шляхом кесаревого розтину.
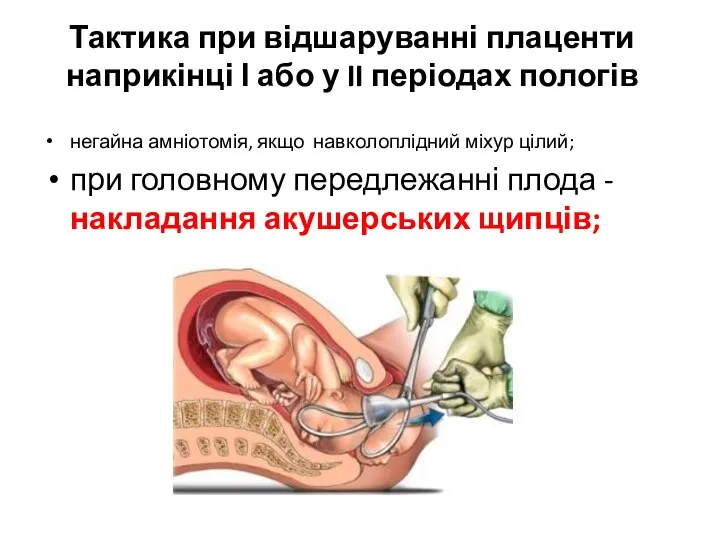
- 43. Тактика при відшаруванні плаценти наприкінці І або у II періодах пологів негайна амніотомія, якщо навколоплідний міхур
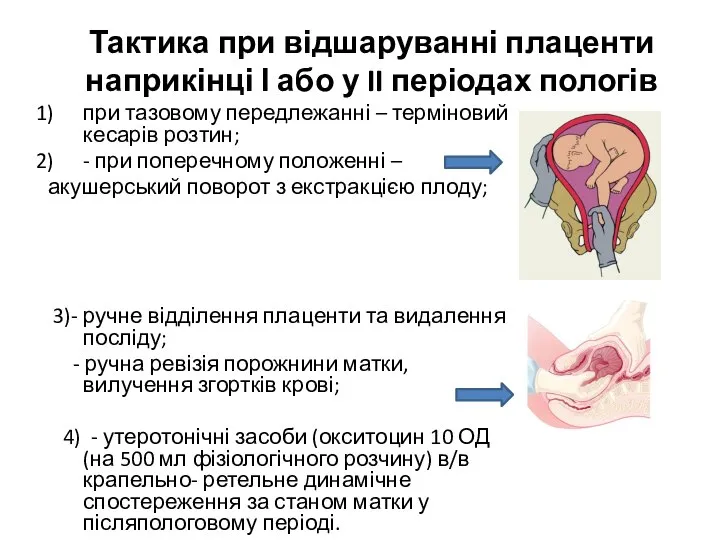
- 44. Тактика при відшаруванні плаценти наприкінці І або у II періодах пологів при тазовому передлежанні – терміновий
- 45. Післяпологова кровотеча(ППК) – кровотеча що перевищує 500 мл або будь-яка кровотеча, що супроводжується порушенням гемодинамичного стану
- 48. Огляд посліду
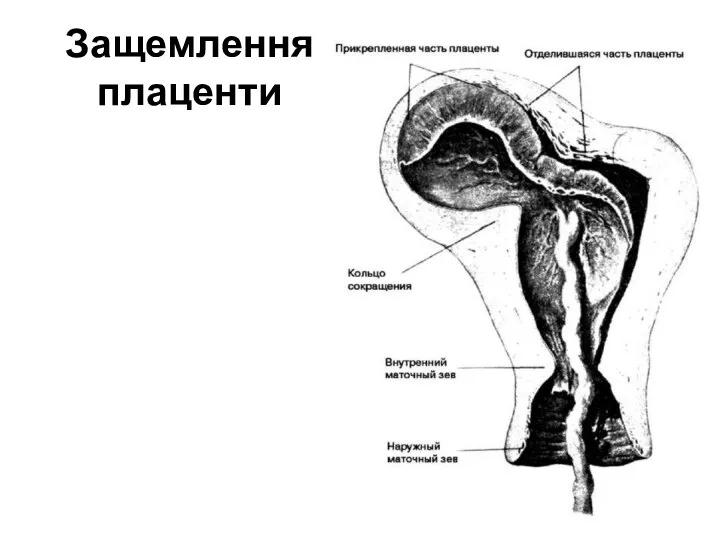
- 49. Защемлення плаценти
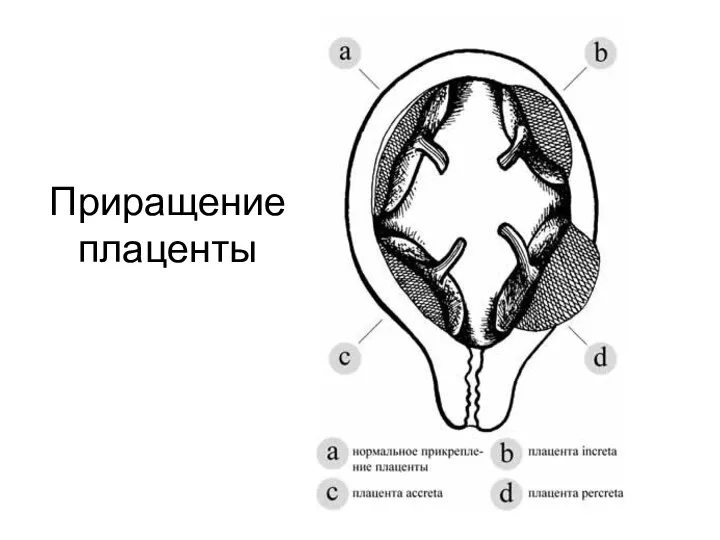
- 50. Приращение плаценты
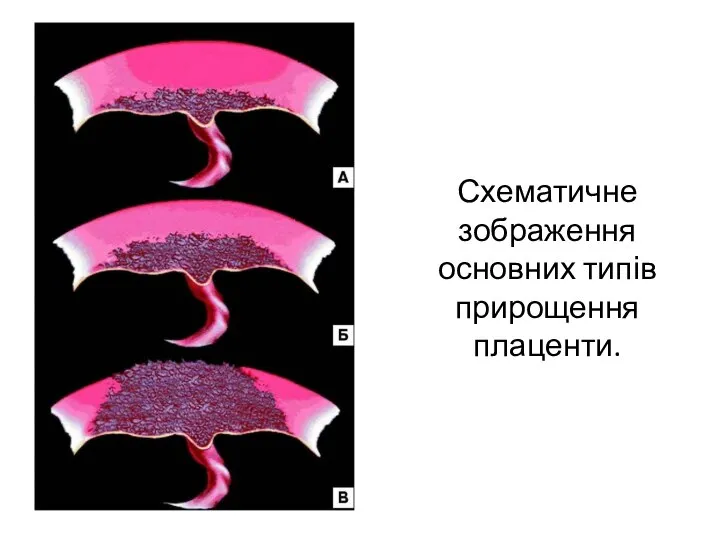
- 51. Схематичне зображення основних типів прирощення плаценти.
- 52. Клінічні прояви: • 1. Відсутні ознаки відокремлення плаценти протягом 30 хвилин без значної крововтрати –патологія прикріплення
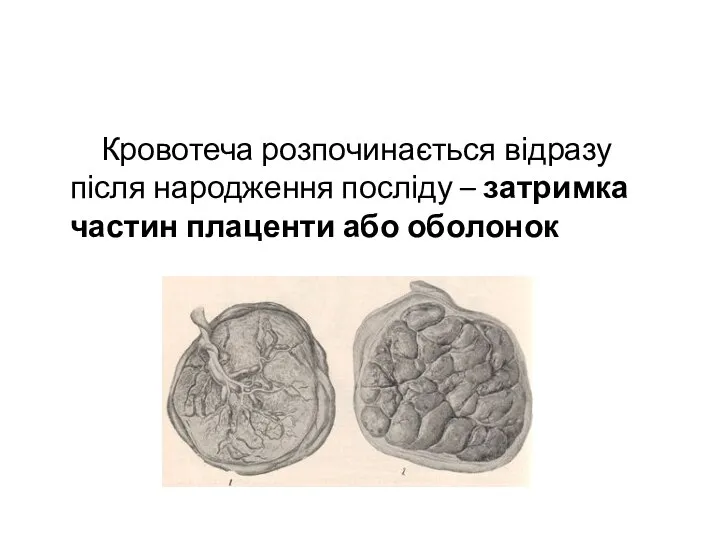
- 53. Кровотеча розпочинається відразу після народження посліду – затримка частин плаценти або оболонок
- 54. Кровотеча, пов’язана з затримкою, патологією прикріплення або защемленням плаценти. Алгоритм надання медичної допомоги: • 1.Катетеризація периферичної
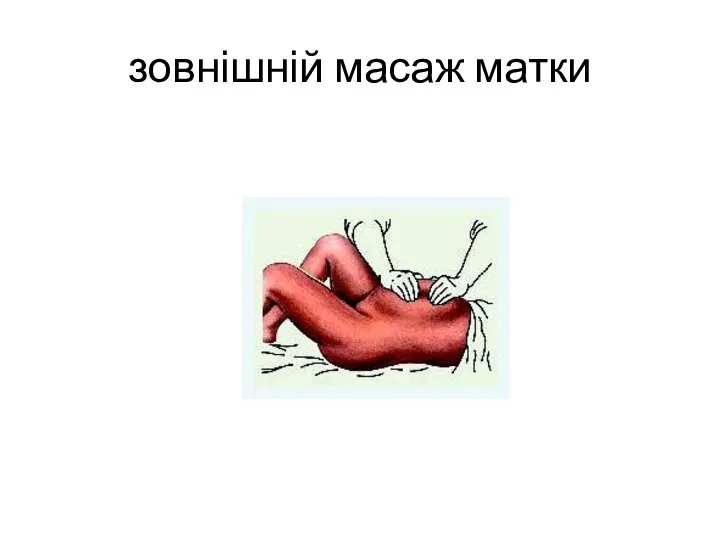
- 55. зовнішній масаж матки
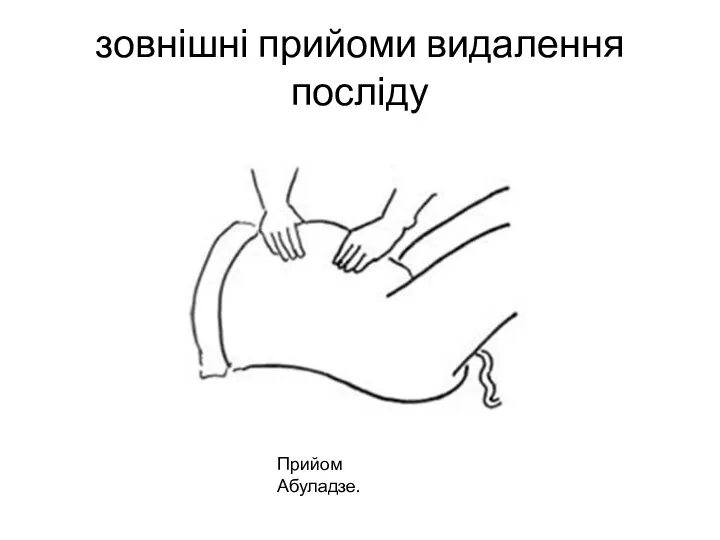
- 56. зовнішні прийоми видалення посліду Прийом Абуладзе.
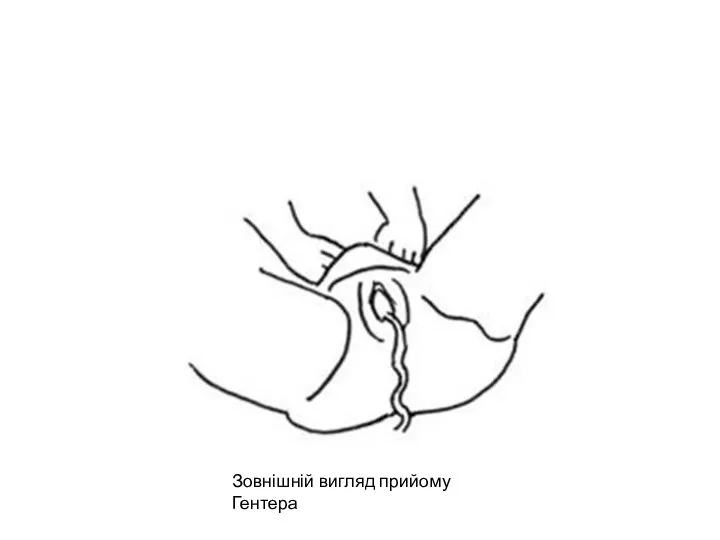
- 57. Зовнішній вигляд прийому Гентера
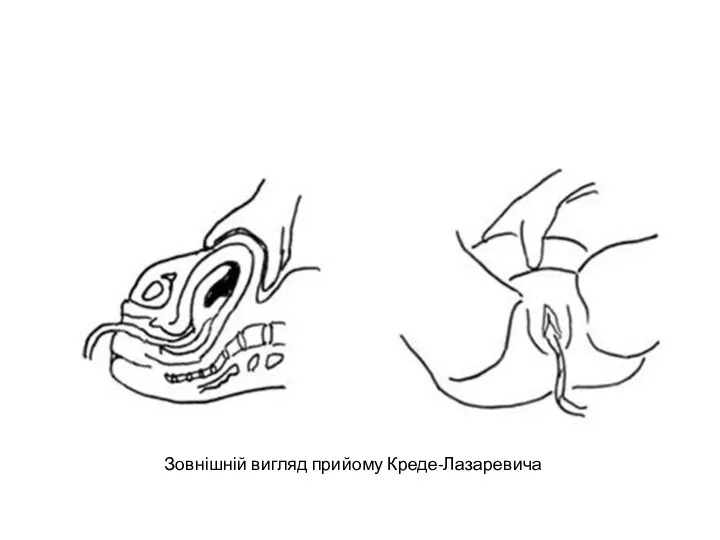
- 58. Зовнішній вигляд прийому Креде-Лазаревича
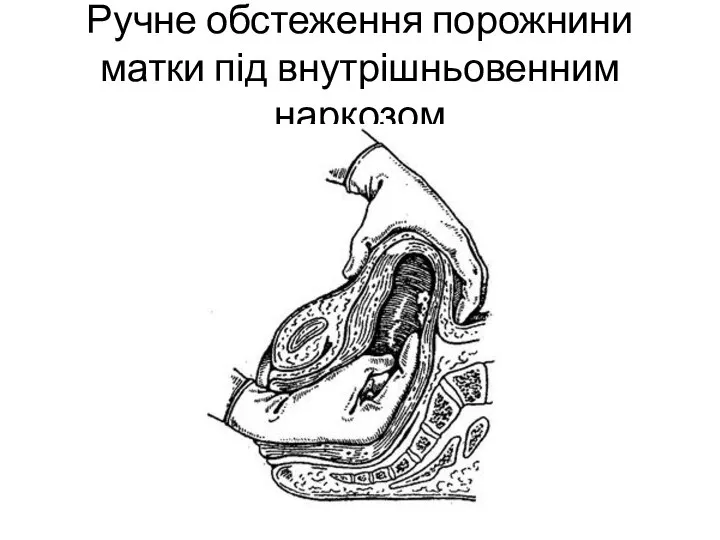
- 59. Ручне обстеження порожнини матки під внутрішньовенним наркозом
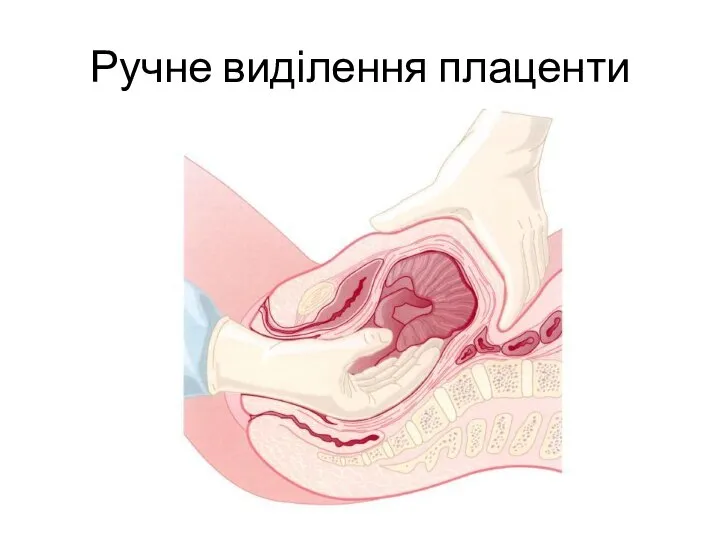
- 60. Ручне виділення плаценти
- 61. Наказ 205 Кровотеча, пов’язана з патологією прикріплення або виділення плаценти Алгоритм надання медичної допомоги: Перевірка ознак
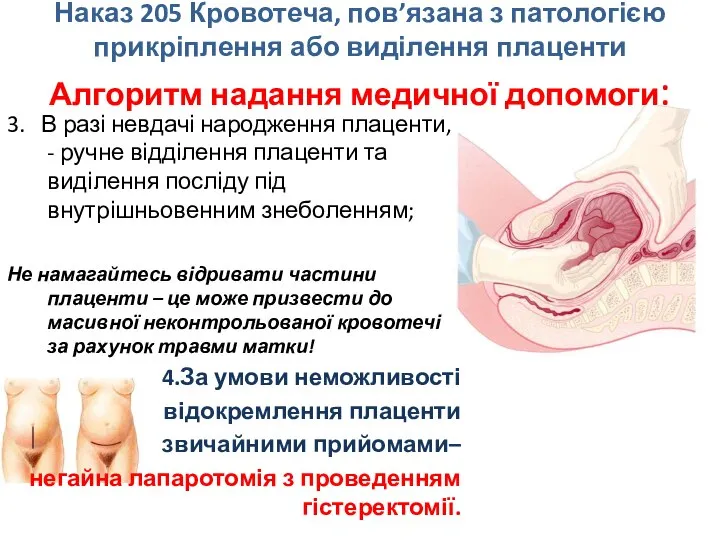
- 62. Наказ 205 Кровотеча, пов’язана з патологією прикріплення або виділення плаценти Алгоритм надання медичної допомоги: 3. В
- 63. Види післяпологових кровотеч: • Первинні (ранні) післяпологові, які виникають в ранньому післяпологовому періоді або протягом 24
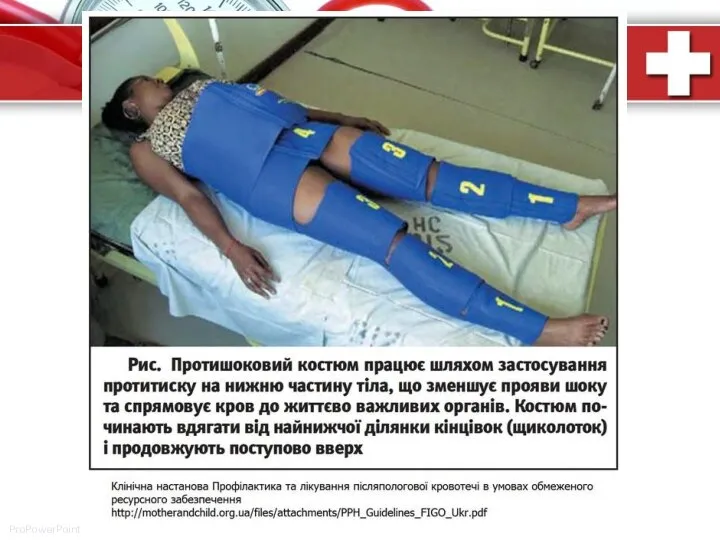
- 64. Покрокова допомога в разі ППК 1. В разі візуально оціненої крововтрати більше 500 мл доцільним є
- 65. Правило 3-ох катетерів: • забезпечення киснем (10-15 л/хв) • катетеризація 2-ох периферичних вен катетерами достатнього діаметру
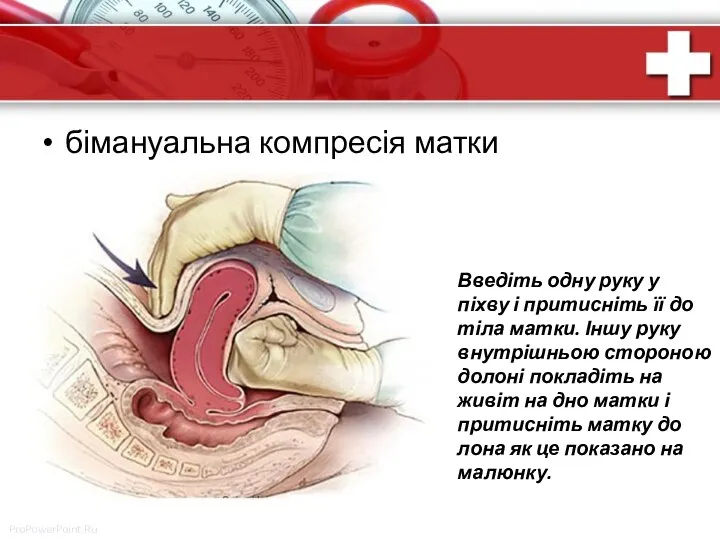
- 66. бімануальна компресія матки Введіть одну руку у піхву і притисніть її до тіла матки. Іншу руку
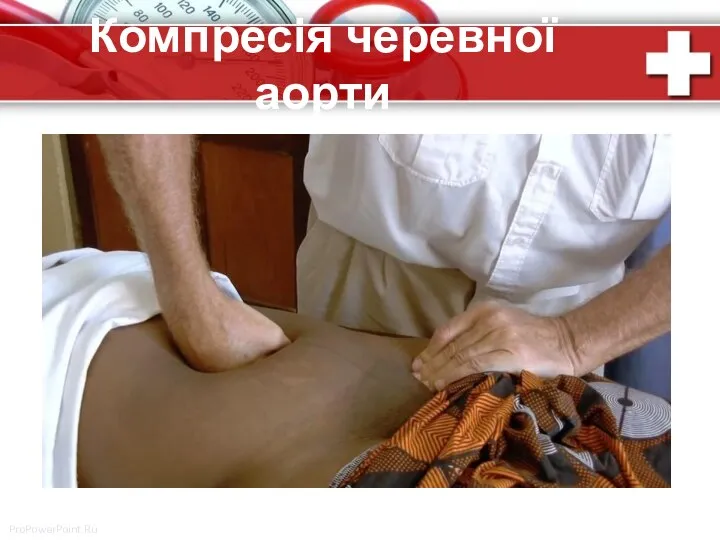
- 67. Компресія черевної аорти
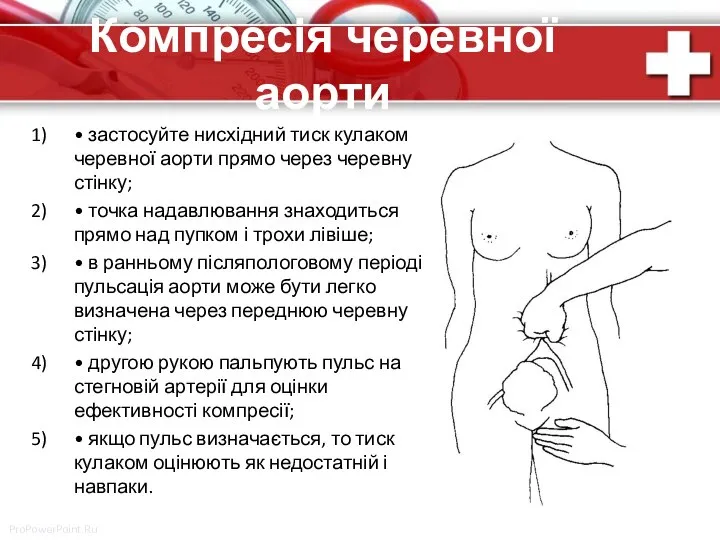
- 68. Компресія черевної аорти • застосуйте нисхідний тиск кулаком черевної аорти прямо через черевну стінку; • точка
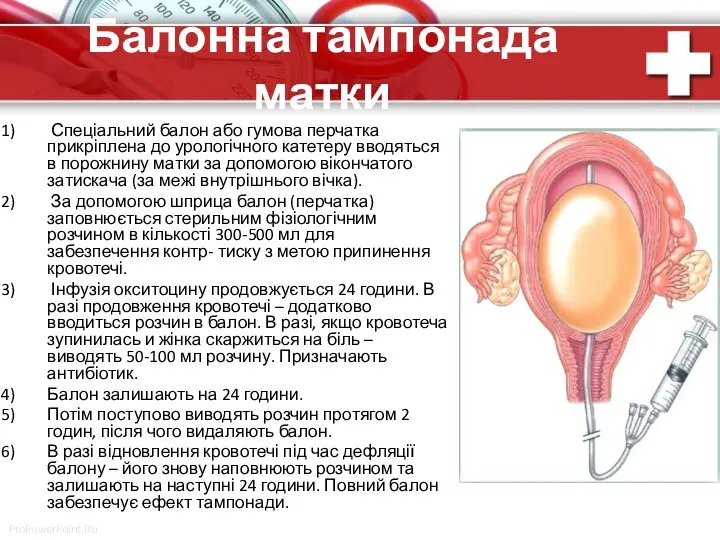
- 69. Балонна тампонада матки Спеціальний балон або гумова перчатка прикріплена до урологічного катетеру вводяться в порожнину матки
- 70. Балонна тампонада матки
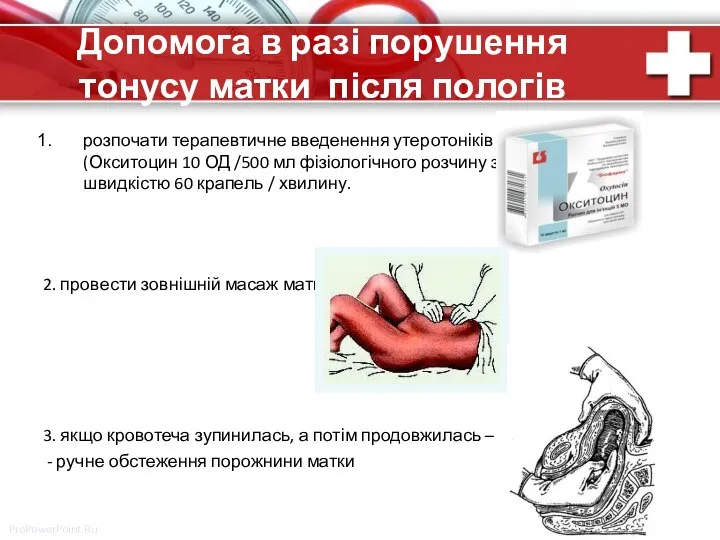
- 72. Допомога в разі порушення тонусу матки після пологів розпочати терапевтичне введенення утеротоніків (Окситоцин 10 ОД /500
- 73. Допомога в разі порушення тонусу матки після пологів 4. застосування утеротоніків 2-ої – 3-ої лінії (ергометрин,
- 74. 7. Якщо кровотеча продовжується - при величині крововтрати 1,5% і більше від маси тіла – лапаротомія
- 76. Методи хірургічного гемостазу І. Двостороннє перев’язування маткових судин. ІІ. Двостороннє перев’язування яєчникових судин.
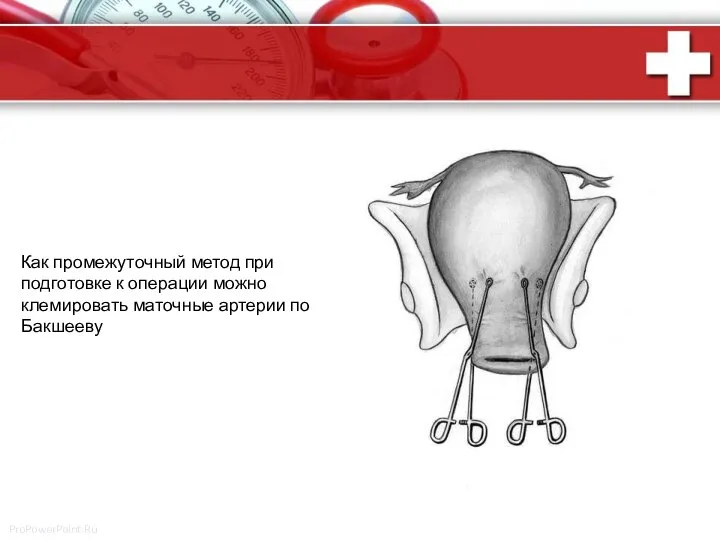
- 77. Как промежуточный метод при подготовке к операции можно клемировать маточные артерии по Бакшееву
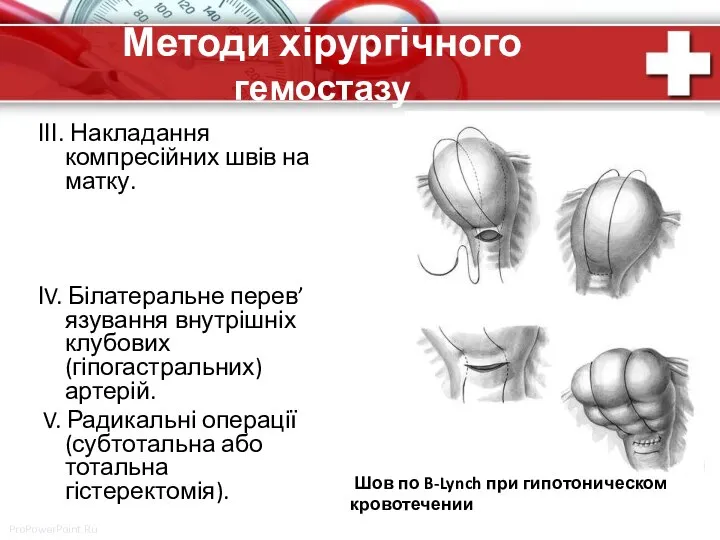
- 78. Методи хірургічного гемостазу ІІІ. Накладання компресійних швів на матку. ІV. Білатеральне перев’язування внутрішніх клубових (гіпогастральних) артерій.
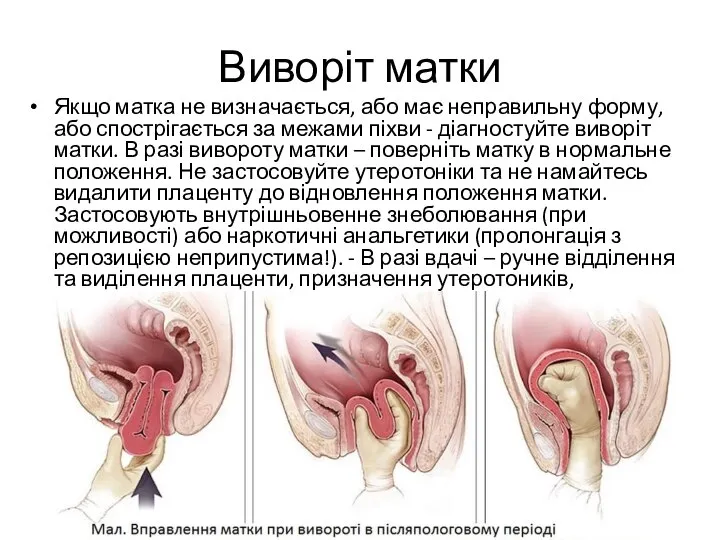
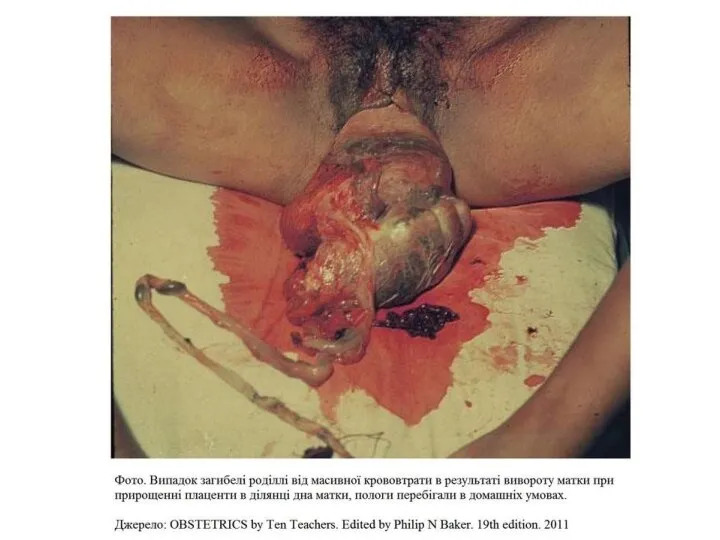
- 79. Виворіт матки Якщо матка не визначається, або має неправильну форму, або спострігається за межами піхви -
- 81. Якщо матка щільна - виключити травму: - ручне обстеження порожнини матки з метою виключення розриву матки
- 82. разі відсутності травми можливе порушення згортання крові У разі виключення травм (включаючи розрив матки) – оцінка
- 83. Післяпологова вторинна (пізня) кровотеча Основні причини пізніх післяпологових кровотеч: - затримка частин посліду; - гнійно-септичні ускладнення
- 84. Гіпотонія. Атонія матки Причини гіпотонії або атонії матки: • - порушення функціональної здібності міометрію (пізній гестоз,
- 85. Алгоритм надання медичної допомоги: • 1. Загальний огляд породіллі: • - оцінка величини крововтрати доступними методами
- 88. Скачать презентацию







































 Коррекционно–педагогическое сопровождение детей с ОВЗ в ДОО
Коррекционно–педагогическое сопровождение детей с ОВЗ в ДОО Attinet. Виртуальная реабилитация и фитнес
Attinet. Виртуальная реабилитация и фитнес Современные методы лечения контрактуры Дюпюитрена
Современные методы лечения контрактуры Дюпюитрена Менингит. Клинические симптомы
Менингит. Клинические симптомы Безопасная образовательная среда как конкурентное преимущество школы
Безопасная образовательная среда как конкурентное преимущество школы III Всероссийский студенческий форум Гигиеническое воспитание населения – залог сохранения и укрепления здоровья!
III Всероссийский студенческий форум Гигиеническое воспитание населения – залог сохранения и укрепления здоровья! Оказание первой помощи при различных видах кровотечений
Оказание первой помощи при различных видах кровотечений Организация работы с наркотическими средствами и психотропными веществами
Организация работы с наркотическими средствами и психотропными веществами Методы самоконтроля состояния здоровья и физического развития
Методы самоконтроля состояния здоровья и физического развития Первая помощь при кровотечениях и ранениях
Первая помощь при кровотечениях и ранениях Желудочно-кишечные кровотечения
Желудочно-кишечные кровотечения Республиканский центр дополнительного образования для слепых и слабовидящих детей и взрослых (РЦС)
Республиканский центр дополнительного образования для слепых и слабовидящих детей и взрослых (РЦС) Бронхиальная обструкция
Бронхиальная обструкция Системные васкулиты
Системные васкулиты Холекинетики
Холекинетики Онихомикоз ногтей, стадии развития
Онихомикоз ногтей, стадии развития Мониторинг жалоб и обращений пациентов в связи с проблемами получения медицинской помощи в системе ОМС
Мониторинг жалоб и обращений пациентов в связи с проблемами получения медицинской помощи в системе ОМС Нарушения менструального цикла
Нарушения менструального цикла Дезинфекция предметов медицинского назначения
Дезинфекция предметов медицинского назначения ЛС, влияющие на адренергические R. Адреномиметики, симпатомиметики
ЛС, влияющие на адренергические R. Адреномиметики, симпатомиметики Ультразвуковая диагностика в гинекологии
Ультразвуковая диагностика в гинекологии Зәрдің физикалық қасиеттері бойынша статистикалық мәліметтер
Зәрдің физикалық қасиеттері бойынша статистикалық мәліметтер Экспертиза качества ухода за пациентами из опыта работы ГБУЗ Больница скорой медицинской помощи
Экспертиза качества ухода за пациентами из опыта работы ГБУЗ Больница скорой медицинской помощи Ноотропы и их применение в спорте
Ноотропы и их применение в спорте Современные направления в создании трансплантатов органов
Современные направления в создании трансплантатов органов Порог готовности платить
Порог готовности платить Кровь. Состав крови
Кровь. Состав крови Визуализация сигнальных лимфоузлов - краеугольный камень в определении тактики лучевого лечения больных раком молочной железы
Визуализация сигнальных лимфоузлов - краеугольный камень в определении тактики лучевого лечения больных раком молочной железы