Содержание
- 2. Введение Менингококковая инфекция – острое инфекционное антропонозное заболевание, вызываемое бактериями Neisseria meningitidis, передающееся воздушно-капельным путем и
- 3. Актуальность
- 4. Этиология Возбудитель — неподвижная грамотрицательная бактерия Neisseria meningitidis. В препаратах он выглядит как диплококк, располагающийся в
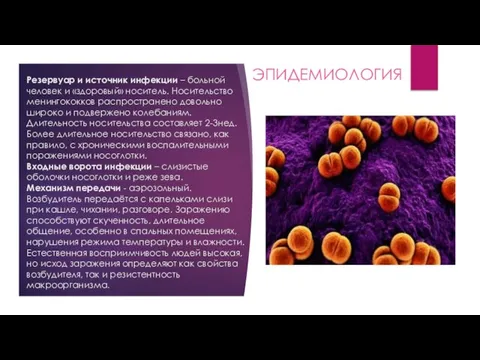
- 5. Резервуар и источник инфекции – больной человек и «здоровый» носитель. Носительство менингококков распространено довольно широко и
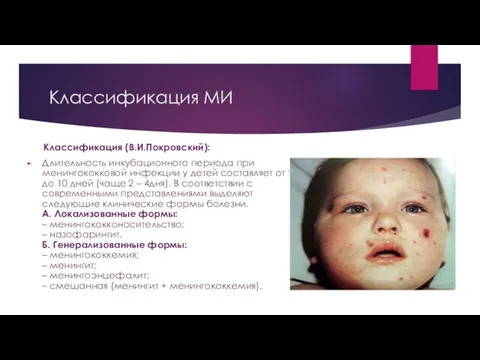
- 6. Классификация МИ Классификация (В.И.Покровский): Длительность инкубационного периода при менингококковой инфекции у детей составляет от 2 до
- 7. Диагностика 1. При всех формах - мазок из носоглотки на менингококк. 2. Спинномозговая пункция, с посевом
- 8. Осложнения 1. Инфекционно-токсический шок. 2. Острый отек-набухание головного мозга. 3. Острая почечная недостаточность. 4. Острая сердечно-сосудистая
- 9. Лечение 1. Обязательна госпитализация. 2. Режим постельный. 3. Антибиотики (пенициллин, рифампицин, цефалоспорины 3го поколения, левомицетин). Пенициллин
- 10. Лечение 4. Дезинтоксикационная терапии. введение глюкозы, изотонического раствора хлорида натрия, реополиглюкина, переливание плазмы). Для борьбы с
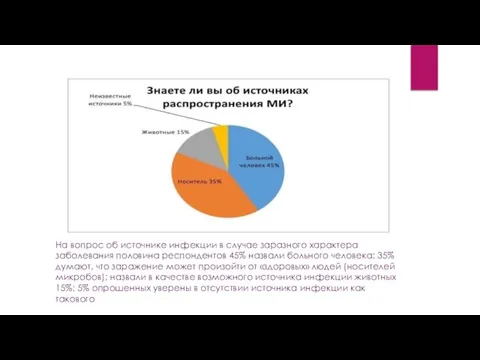
- 11. Результаты опроса Анализ санитарных знаний родителей по вопросам профилактики МИ показал, что преобладающее большинство (75%) опрошенных
- 12. На вопрос об источнике инфекции в случае заразного характера заболевания половина респондентов 45% назвали больного человека;
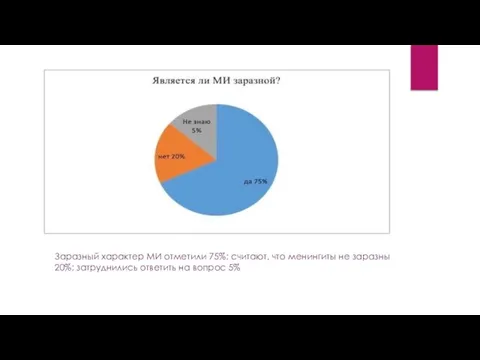
- 13. Заразный характер МИ отметили 75%; считают, что менингиты не заразны 20%; затруднились ответить на вопрос 5%
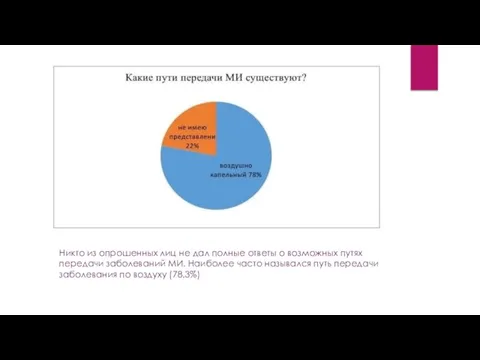
- 14. Никто из опрошенных лиц не дал полные ответы о возможных путях передачи заболеваний МИ. Наиболее часто
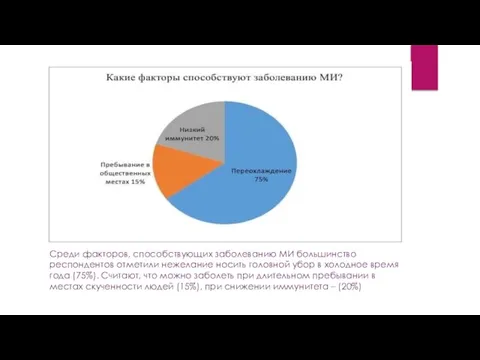
- 15. Среди факторов, способствующих заболеванию МИ большинство респондентов отметили нежелание носить головной убор в холодное время года
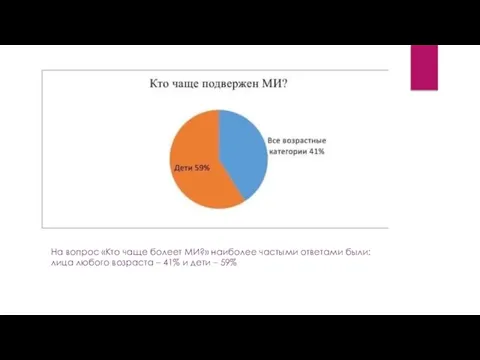
- 16. На вопрос «Кто чаще болеет МИ?» наиболее частыми ответами были: лица любого возраста – 41% и
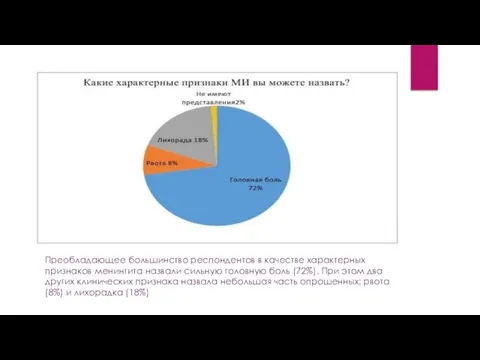
- 17. Преобладающее большинство респондентов в качестве характерных признаков менингита назвали сильную головную боль (72%). При этом два
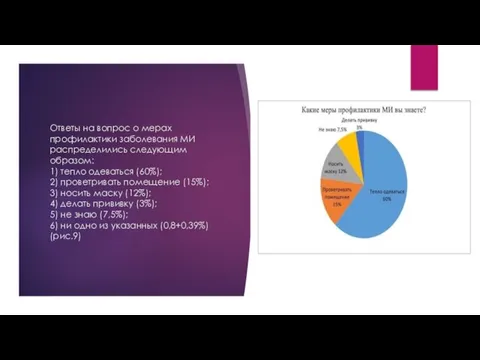
- 18. Ответы на вопрос о мерах профилактики заболевания МИ распределились следующим образом: 1) тепло одеваться (60%); 2)
- 19. Выводы 1. Не смотря на высокую летальность и опасность МИ, к сожалению, наше население плохо осведомлено
- 21. Скачать презентацию









 МБУЗ Городская больница №6 г. Ростова-на-Дону в цифрах и показателях работы
МБУЗ Городская больница №6 г. Ростова-на-Дону в цифрах и показателях работы Модели медицинского страхования в РФ
Модели медицинского страхования в РФ Обследование стоматологического больного
Обследование стоматологического больного Стресс и адаптация
Стресс и адаптация Гигиенические требования к поликлиникам
Гигиенические требования к поликлиникам Аурикулярия уховидная (Муэр), история применения, лечебно-профилактические свойства
Аурикулярия уховидная (Муэр), история применения, лечебно-профилактические свойства Перфорация желудка и кишечника
Перфорация желудка и кишечника Индивидуальная программа в школе Здоровье
Индивидуальная программа в школе Здоровье Методы обследования беременных и рожениц
Методы обследования беременных и рожениц Предверно-улитковый нерв (n. Vestibulocochlearis)
Предверно-улитковый нерв (n. Vestibulocochlearis) Обработка электрокардиограммы в мониторных системах для контроля аритмий
Обработка электрокардиограммы в мониторных системах для контроля аритмий Метронидазол-Альтфарм
Метронидазол-Альтфарм Алыптасу кезеңіндегі (бозбалалық, бойжеткендік) негізгі проблемалар және оның шешу жолдары
Алыптасу кезеңіндегі (бозбалалық, бойжеткендік) негізгі проблемалар және оның шешу жолдары Патоморфологія захворювань печінки жовчовивідних шляхів
Патоморфологія захворювань печінки жовчовивідних шляхів Аппендицит
Аппендицит История педиатрии
История педиатрии Волевая ликвидация глубокого дыхания. Метод ВЛГД
Волевая ликвидация глубокого дыхания. Метод ВЛГД ПГПР +косметическое отбеливание
ПГПР +косметическое отбеливание Определение риска ССЗ по системе Score
Определение риска ССЗ по системе Score Анатомия человека. Общая артросиндесмология. Классификация суставов и их основные и вспомогательные элементы
Анатомия человека. Общая артросиндесмология. Классификация суставов и их основные и вспомогательные элементы Клиническая фармакология стероидных и нестероидных противовоспалительных препаратов
Клиническая фармакология стероидных и нестероидных противовоспалительных препаратов Процесс приёма ТМЦ на РЦ(kk) (1)
Процесс приёма ТМЦ на РЦ(kk) (1) Майлардың алмасуынан пайда болатын аурулар
Майлардың алмасуынан пайда болатын аурулар Методы магнитной томографии. Лекция 1
Методы магнитной томографии. Лекция 1 Презентация к выступлению Плюснина
Презентация к выступлению Плюснина История развития психопатологии в России
История развития психопатологии в России ОЗОН – эффективное средство повышения иммунитета!
ОЗОН – эффективное средство повышения иммунитета! Раневая инфекция
Раневая инфекция