Содержание
- 2. ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ Гипертоническая болезнь наблюдается у 4—5 % беременных. Данная патология и ее осложнения, возникающие
- 3. Для решения вопроса о возможности продолжения беременности женщин с гипертонической болезнью выделяют три степени риска. Гипертоническая
- 4. Лечение. Во время беременности проводят лечение гипертонической болезни. Основным методом лечения является применение антигипертензивных средств. Использование
- 5. Приобретенные ревматические пороки сердца Приобретенные пороки сердца встречаются у 7—8 % беременных. Для прогнозирования исходов беременности
- 6. ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ Бронхиальная астма В подавляющем большинстве случаев бронхиальная астма — аллергическое заболевание. Чаще она
- 7. ЗАБОЛЕВАНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ Пиелонефрит беременных Пиелонефрит — неспецифический инфекционно-воспалительный процесс, сопровождающийся поражением интерстициальной ткани
- 8. Пиелонефриту может предшествовать бессимптомная бактериурия, которая выявляется у 2—10 % беременных. В отсутствие лечения у 40
- 9. Гломерулонефрит — инфекционно-аллергическое заболевание, сопровождающееся поражением клубочкового аппарата почек. У беременных чаще выявляют хронический гломерулонефрит, который
- 10. Мочекаменная болезнь развивается у 0,1—0,35 % беременных. В настоящее время считают, что образование камней в почках
- 11. ЗАБОЛЕВАНИЯ ОРГАНОВ ПИЩЕВАРЕНИЯ Панкреатит. Острый панкреатит у беременных развивается нечасто, протекает тяжело н в 39 %
- 12. Острый панкреатит сопровождается изменением уровня глюкозы в крови, часто гипо- и гиперкалиемией. Гипогликемия может быть объяснена
- 13. Хронический панкреатит. Заболевание развивается после перенесенного острого панкреатита либо как первично-хронический процесс. Обострение хронического панкреатита во
- 14. Заболевания органа зрения Беременность может значительно ухудшать течение глазных болезней, связанных с поражением роговицы, хрусталика, сетчатки,
- 15. АНЕМИЯ И БЕРЕМЕННОСТЬ Во время беременности увеличиваются объем циркулирующей крови и его составляющие — объем плазмы
- 16. Клиническая картина и диагностика. Часто больные с анемией не предъявляют никаких жалоб. Однако могут наблюдаться слабость,
- 17. САХАРНЫЙ ДИАБЕТ В классификации СД, предложенной ВОЗ (1985), выделены инсулино-зависимый сахарный диабет (ИЗСД; тип I), инсулинонезависимый
- 18. Оптимальным вариантом для беременных с СД является диспансерное наблюдение на базе специализированных по СД акушерских отделении,
- 19. Основной принцип ведения беременности при СД — строгая, стабильная компенсация СД за счет восстановления обменных процессов,
- 21. Скачать презентацию
Слайд 2ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
Гипертоническая болезнь наблюдается у 4—5 % беременных. Данная патология
ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
Гипертоническая болезнь наблюдается у 4—5 % беременных. Данная патология

Слайд 3Для решения вопроса о возможности продолжения беременности женщин с гипертонической болезнью выделяют
Для решения вопроса о возможности продолжения беременности женщин с гипертонической болезнью выделяют

При I степени риска беременные нуждаются в осмотре терапевтом и акушером 2 раза в месяц. В случае присоединения гестоза показано стационарное лечение. В случае установления II или III степени риска при беременности до 12 нед необходимо провести стационарное обследование женшины для уточнения стадии заболевания и решения вопроса о продолжении беременности.
Слайд 4Лечение. Во время беременности проводят лечение гипертонической болезни. Основным методом лечения является
Лечение. Во время беременности проводят лечение гипертонической болезни. Основным методом лечения является

Из медикаментозных средств у беременных используют диуретики, спазмолитики, антагонисты ионов кальция, стимуляторы адренергических рецепторов, вазодилататоры, ганглиоблокаторы.
Родоразрешение у женщин с гипертонической болезнью чаще всего осуществляют через естественные родовые пути на фоне обезболивания и гипотензивной терапии. Кесарево сечение производят по акушерским показаниям или при состояниях, угрожающих здоровью и жизни матери (отслойка сетчатки, расстройство мозгового кровообращения и т.д.).
Слайд 5Приобретенные ревматические пороки сердца
Приобретенные пороки сердца встречаются у 7—8 % беременных.
Приобретенные ревматические пороки сердца
Приобретенные пороки сердца встречаются у 7—8 % беременных.

• активность ревматического процесса;
• форма и стадия развития порока;
• компенсация или декомпенсация кровообращения;
• степень легочной гипертензии;
• нарушение сердечного ритма;
• присоединение акушерской патологии.
Течение беременности на фоне активного ревматического процесса весьма неблагоприятно, поэтому рекомендуется ее прерывание (искусственный аборт) в ранние сроки с последующим проведением антиревматической терапии. В поздние сроки беременности предпринимают досрочное родоразрешение. В этом случае наиболее щадящим методом родоразрешения является кесарево сечение с проведением противорецидивной терапии. Женщин, перенесших последнее обострение ревматизма в ближайшие 2 года до наступления беременности, следует относить к группе высокого риска обострения процесса.
Слайд 6ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ
Бронхиальная астма
В подавляющем большинстве случаев бронхиальная астма —
ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ
Бронхиальная астма
В подавляющем большинстве случаев бронхиальная астма —

У больных бронхиальной астмой чаще, чем у здоровых женщин, наблюдаются токсикоз и гестоз. У них могут родиться недоношенные и маловесные дети; астма, хотя и довольно редко, бывает причиной антенатальной смерти плода.
Бронхиальная астма не является противопоказанием к беременности. Только при повторяющихся астматических состояниях и явлениях легочно-сердечной недостаточности может встать вопрос о досрочном родоразреше-нии. У больных бронхиальной астмой роды могут быть самопроизвольными, так как приступы удушья в родах нетрудно предотвратить.
Лечение бронхиальной астмы заключается прежде всего в предотвращении и купировании приступов удушья. В легких случаях бывает достаточно применения бронхолитических препаратов в виде ингаляций адреномиметика
Слайд 7ЗАБОЛЕВАНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ
Пиелонефрит беременных
Пиелонефрит — неспецифический инфекционно-воспалительный процесс,
ЗАБОЛЕВАНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ
Пиелонефрит беременных
Пиелонефрит — неспецифический инфекционно-воспалительный процесс,

Пиелонефрит развивается у 6—7 % беременных, чаще во второй половине беременности, Беременные с пиелонефритом составляют группу высокого риска возникновения осложнений беременности (невынашивание, гестоз, гипотрофия плода, азотемия и др.)
Пиелонефрит вызывается- условно-патогенными микроорганизмами, в первую очередь кишечной группы, микроорганизмами рода Proteus, а также энтеробактериями: Klebsiella, Enterobacter, Citrobacter, стрептококками групп D и В, стафилококками и микрококками. У беременных воспалительные процессы в почках вызываются также грибами рода Candida.
Слайд 8Пиелонефриту может предшествовать бессимптомная бактериурия, которая выявляется у 2—10 % беременных. В
Пиелонефриту может предшествовать бессимптомная бактериурия, которая выявляется у 2—10 % беременных. В

У беременных пиелонефрит может протекать как в острой, так и хронической форме. Независимо от формы течения пиелонефрита клиническая картина у беременных такая же, как у небеременных.
Лечение острого пиелонефрита начинают с восстановления нарушенного пассажа мочи под контролем УЗИ, которое позволяет оценить степень расширения почечных лоханок.
Лечение хронического пиелонефрита зависит от активности процесса. Лечение обострения мало чем отличается от терапии при остром пиелонефрите. После устранения активного процесса беременная должна находиться на диспансерном учете и систематически получать противоречили вную терапию. Во время беременности она включает в основном соответствующую диету с ограничением потребления острой пищи и использованием кислого питья (клюквенный морс), витаминотерапию, антибактериальные и диуретические фитосборы (плоды можжевельника, хвощ полевой, корень солодки, толокнянка, листья березы, трава василька синего и т.д.).
После гестационного пиелонефрита функция почек, как правило, восстанавливается, однако у 20 % женщин она остается сниженной. В после-Родовом периоде необходимо наблюдение нефролога.
Дети, рожденные от матерей, больных пиелонефритом, составляют группу риска развития гнойно-септических заболеваний.
Слайд 9Гломерулонефрит — инфекционно-аллергическое заболевание, сопровождающееся поражением клубочкового аппарата почек.
У беременных чаще
Гломерулонефрит — инфекционно-аллергическое заболевание, сопровождающееся поражением клубочкового аппарата почек.
У беременных чаще

Лечение. Общепринятая терапия гломерулонефрита с использованием цитостатических средств и иммунодепрессантов у беременных не может быть применена в связи с эмбриотоксическим действием препаратов. Проводят комплексную симптоматическую терапию, которая включает соответствующую диету, мочегонные, гипотензивные, десенсибилизирующие препараты, антикоагулянты, антиагреганты, мембранстабил и заторы, антиоксиданты, инфузии белковых препаратов, кортикостероиды по показаниям. Следует осуществлять профилактику и лечение внутриутробной задержки роста плода.
Слайд 10Мочекаменная болезнь развивается у 0,1—0,35 % беременных. В настоящее время считают, что
Мочекаменная болезнь развивается у 0,1—0,35 % беременных. В настоящее время считают, что

Клиническая картина. Наиболее частым симптомом мочекаменной болезни является почечная колика. Боли носят интенсивный характер, локализуются в пояснице, иррадиируют по ходу мочеточника в паховую область, бедро, половые губы. Нередко боли сопровождаются тошнотой, рвотой, метеоризмом, задержкой стула и газов, дизурическими явлениями, положительным симптомом Пастернацкого. После приступа колики в моче выявляется микро- или макрогематурия. При беременности нередко наблюдается инфицирование камней и нефролитиаз осложняется пиелонефритом, что сопровождается лихорадкой, ознобом, пиурией и признаками воспалительных изменений в крови.
Лечение. Во время беременности, как правило, проводят консервативное лечение. При приступе почечной колики широко применяют спазмолитические и анальгетические средства, а также паранефральную блокаду.
Слайд 11ЗАБОЛЕВАНИЯ ОРГАНОВ ПИЩЕВАРЕНИЯ
Панкреатит. Острый панкреатит у беременных развивается нечасто, протекает тяжело
ЗАБОЛЕВАНИЯ ОРГАНОВ ПИЩЕВАРЕНИЯ
Панкреатит. Острый панкреатит у беременных развивается нечасто, протекает тяжело

Клиническая картина. У 75% беременных острый панкреатит клинически проявляется острыми мучительными болями в верхней части живота (подложечная область, левое или правое подреберье). Часто отмечаются опоясывающие боли. Появляются тошнота, рвота, развивается коллапс. В самом начале заболевания живот может оставаться мягким, отсутствуют симптомы раздражения брюшины; в дальнейшем на первый план выступают явления пареза кишечника и кишечной непроходимости.
Однако у беременных чаще, чем вне беременности, наблюдаются безболевые формы острого панкреатита. В этих случаях заболевание проявляется шоком и симптомами поражения ЦНС При подобном течении острого панкреатита прогноз в отношении жизни беременной крайне неблагоприятен, смертность в таких случаях составляет 83 %; во время шока могут произойти преждевременные роды.
Слайд 12Острый панкреатит сопровождается изменением уровня глюкозы в крови, часто гипо- и гиперкалиемией.
Острый панкреатит сопровождается изменением уровня глюкозы в крови, часто гипо- и гиперкалиемией.

При УЗИ поджелудочной железы острый панкреатит выявляют в 100 % случаев, хотя при сроке беременности 18—20 нед и более матка может помешать визуализации поджелудочной железы.
Лечение острого панкреатита проводят совместно с хирургом. Оно заключается в лечении шока. Для подавления функции поджелудочной железы производят отсасывание желудочного содержимого с помощью на-зогастрального зонда, исключают прием препаратов и пищевых продуктов внутрь (режим голода и жажды), вводят холинолитики: атропина сульфат (по I мл 0,1 % раствора подкожно), платифиллина гидротартрат (по 1 мл 0,2 % раствора подкожно), а также ферментные ингибиторы — гордокс, контрикал, трасилол (сначала 25 000—50 000 ЕД внутривенно, затем 25 000— 75 000 ЕД в 5 % растворе глюкозы капельно; в следующие дни вводят по 50 000—25 000 ЕД в сутки, уменьшая дозу по мере улучшения клинической картины и результатов лабораторных исследований).
Слайд 13Хронический панкреатит. Заболевание развивается после перенесенного острого панкреатита либо как первично-хронический процесс.
Хронический панкреатит. Заболевание развивается после перенесенного острого панкреатита либо как первично-хронический процесс.

Клиническая картина обострения хронического панкреатита во время беременности во многом сходна с таковой при его обострении вне беременности.
Дополнительные исследования такие же, как при остром панкреатите.
Лечение. Складывается из тех же принципов, что и при остром панкреатите. Диетотерапия является основным и наиболее важным звеном комплексной терапии при хронической форме заболевания. В период ремиссии следует принимать пищу 4—5 раз в день. Пища должна содержать избыточное количество углеводов, водорастворимых витаминов, веществ, оказывающих липотропное действие, ограниченное количество жиров при нормальном или повышенном количестве белков. Запрещается употребление холодных напитков, тортов, пирожных, крепких мясных или рыбных бульонов.
При обострении хронического панкреатита в первые 1—3 дня назначают режим голода и жажды. В последующем рекомендуется диета со значительным ограничением калорийности, с исключением из пищевого рациона жира, поваренной соли, азотсодержащих экстрактивных веществ. В дальнейшем назначают преимущественно углеводистую и белковую пищу. Из лекарственных средств показаны спазмолитические и болеутоляющие, анти-ферментные препараты.
Слайд 14Заболевания органа зрения
Беременность может значительно ухудшать течение глазных болезней, связанных с
Заболевания органа зрения
Беременность может значительно ухудшать течение глазных болезней, связанных с

Болезни зрительного нерва и сетчатки. Это наиболее тяжелые заболевания глаз у беременных. В большинстве случаев эта патология служит одним из клинических проявлений гестоза и нефрита.
Миопия. Нормально протекающая беременность в большинстве случаев не влияет на миопический процесс. Прогрессирование миопии может быть обусловлено развитием раннего токсикоза и гестоза беременных. В течение беременности могут возникать такие осложнения, как кровоизлияния в сетчатку и ее отслойка, в связи с чем требуется срочное лечение у окулиста. С целью профилактики возможных осложнений необходимы динамическое наблюдение окулиста, витаминотерапия, назначение препаратов кальция и рутина, предупреждение и лечение гестоза. При высокой степени миопии, а также ее осложнениях производят кесарево сечение. Показаниями к прерыванию беременности являются злокачественное течение миопии, неблагоприятное влияние предыдущих беременностей на миопический процесс, тяжелые миопические изменения в обоих глазах.
Слайд 15АНЕМИЯ И БЕРЕМЕННОСТЬ
Во время беременности увеличиваются объем циркулирующей крови и его
АНЕМИЯ И БЕРЕМЕННОСТЬ
Во время беременности увеличиваются объем циркулирующей крови и его

Однако у беременных часто развивается истинная анемия. В России ее диагностируют у 40 % беременных. Это заболевание широко распространено среди беременных во всем мире, в разных странах частота его колеблется от 21 до 89%. В подавляющем большинстве случаев (в 90%) развивается железодефицитная анемия.
Анемия, диагностируемая в ранние сроки беременности, обычно возникает до ее наступления. Анемия, связанная с беременностью, развивается во второй ее половине.
Слайд 16Клиническая картина и диагностика. Часто больные с анемией не предъявляют никаких жалоб.
Клиническая картина и диагностика. Часто больные с анемией не предъявляют никаких жалоб.

В крови при анемии выявляют уменьшение содержания гемоглобина (1150г/л и менее), количества эритроцитов (менее 3,7-Ш12/л, цветной показатель 0,85 и ниже), уровня железа сыворотки крови (менее 10 ммоль/л). Диагноз истинной анемии (а не гидремии беременных) подтверждается при обнаружении в мазке крови измененных эритроцитов — пойкилоцитов и анизоцитов. Различают анемию легкой, средней и тяжелой степени. При анемии легкой степени содержание гемоглобина в крови составляет 90—110г/л, при средней степени тяжести — 70—90 г/л и при тяжелой анемии — менее 70 г/л.
Лечение. В лечении анемии у беременных важное значение имеет диета. Женщине следует потреблять не менее 120 г белка в день. Из мяса всасывается 6 % железа, а из растительной пиши — только 0,2 %. Анемию лечат препаратами железа, которые принимают внутрь в таблетках или капсулах. Внутривенное или внутримышечное введение препаратов железа не имеет преимуществ, но может привести к тяжелым осложнениям.
Слайд 17САХАРНЫЙ ДИАБЕТ
В классификации СД, предложенной ВОЗ (1985), выделены инсулино-зависимый сахарный диабет (ИЗСД;
САХАРНЫЙ ДИАБЕТ
В классификации СД, предложенной ВОЗ (1985), выделены инсулино-зависимый сахарный диабет (ИЗСД;

ГСД представляет собой нарушение толерантности к глюкозе, возникающее во время беременности и обычно проходящее после родов. Эта форма СД наблюдается в среднем у 2 % беременных и чаще развивается в середине II триместра беременности. У подавляющего большинства таких женщин имеется избыток массы тела (более 90 кг) и отягощенный по сахарному диабету анамнез (1-я степень родства). Анамнестические наблюдения заданной категорией больных показали, что более чем у 50 % из них в течение ближайших 15 лет развивается ИНСД или ИЗСД
Слайд 18Оптимальным вариантом для беременных с СД является диспансерное наблюдение на базе специализированных
Оптимальным вариантом для беременных с СД является диспансерное наблюдение на базе специализированных

Беременных с СД при первом посещении женской консультации после установления факта беременности и возможно более точного определения ее сроков следует предупредить об осложненном течении беременности и родов, прогнозе для плода (возможна наследственная отягощен-ность) и предложить им прервать беременность. При настойчивом решении сохранить беременность больная СД должна быть направлена в стационар. Целесообразно провести три госпитализации беременных с СД в стационар.
Слайд 19Основной принцип ведения беременности при СД — строгая, стабильная компенсация СД за
Основной принцип ведения беременности при СД — строгая, стабильная компенсация СД за

За беременными с СД нужно осуществлять тщательный контроль (самоконтроль за течением заболевания, динамическое определение гликемии и гликированного гемоглобина, выполнение анализов мочи).
Для беременных с СД требуется диета из расчета 30—35 ккал идеальной массы тела, дополнительно 200—400 ккал (с учетом беременности). Суточная энергетическая ценность пищи в среднем составляет 1600—2000 ккал, причем 55 % ее покрывается за счет углеводов, 30 % — жиров, 15 % — белков. В пище должно содержаться достаточное количество витаминов (группы В, С, А, Е, D) и минеральных веществ. У беременных с СД и ожирением суточная энергетическая ценность пищи не должна превышать 1600 ккал (ограничение потребления жира, увеличение продуктов, содержащих пищевые волокна).
 ВИЧ-инфекция. Пути передачи, факторы риска. Профилактика
ВИЧ-инфекция. Пути передачи, факторы риска. Профилактика фтиз
фтиз Историческое становление возрастной психологии
Историческое становление возрастной психологии Лабораторная диагностика в пульмонологии
Лабораторная диагностика в пульмонологии Рак щитовидной железы
Рак щитовидной железы Почечные сосуды
Почечные сосуды Резаная рана
Резаная рана Просвечивающая электронная микроскопия
Просвечивающая электронная микроскопия Биогенные амины. Ингибиторы МАО. Антигистаминные препараты
Биогенные амины. Ингибиторы МАО. Антигистаминные препараты Правила оказания первой помощи
Правила оказания первой помощи Құрылғылық массаж. Тербелмелі-вакуумдық массаж. Су асты массажы
Құрылғылық массаж. Тербелмелі-вакуумдық массаж. Су асты массажы Физиология ССС. Электрогенез в миокарде
Физиология ССС. Электрогенез в миокарде Диффузная нейроэндокринная система энтероэндокринные клетки
Диффузная нейроэндокринная система энтероэндокринные клетки Жағдайлық есеп
Жағдайлық есеп Корь у детей
Корь у детей Метод Бутейко К.П
Метод Бутейко К.П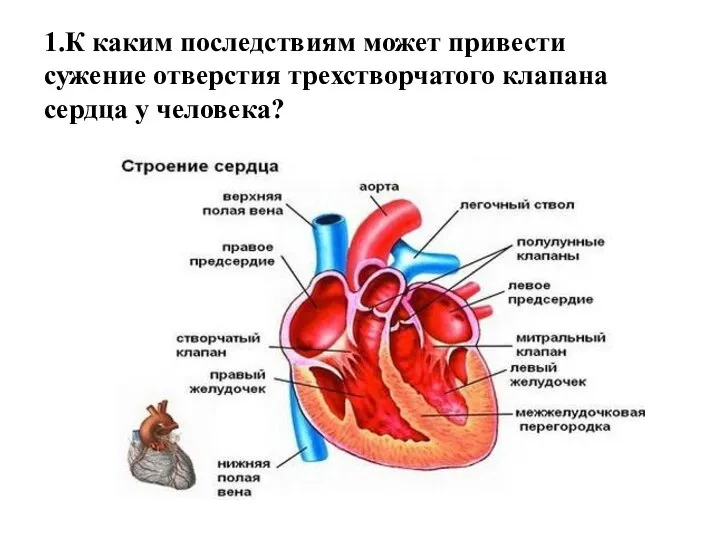 Сужение отверстия трехстворчатого клапана сердца у человека
Сужение отверстия трехстворчатого клапана сердца у человека Очистка и стерилизация корневых каналов
Очистка и стерилизация корневых каналов Дарыу үләндәре
Дарыу үләндәре Здоровый образ жизни - основа укрепления и сохранения личного здоровья
Здоровый образ жизни - основа укрепления и сохранения личного здоровья Анализ заболевания почек
Анализ заболевания почек Пневмония. Этиология. Патогенез
Пневмония. Этиология. Патогенез Кровь и система кроветворения у детей
Кровь и система кроветворения у детей Операции на конечностях
Операции на конечностях Рациональное питание в профилактике кариеса
Рациональное питание в профилактике кариеса Пропедевтика внутренних болезней
Пропедевтика внутренних болезней Использование новых подходов к профилактике и тестированию на ВИЧ-инфекцию групп, уязвимых ВИЧ-инфекции
Использование новых подходов к профилактике и тестированию на ВИЧ-инфекцию групп, уязвимых ВИЧ-инфекции Податливость слизистой оболочки по Ове Люнду
Податливость слизистой оболочки по Ове Люнду