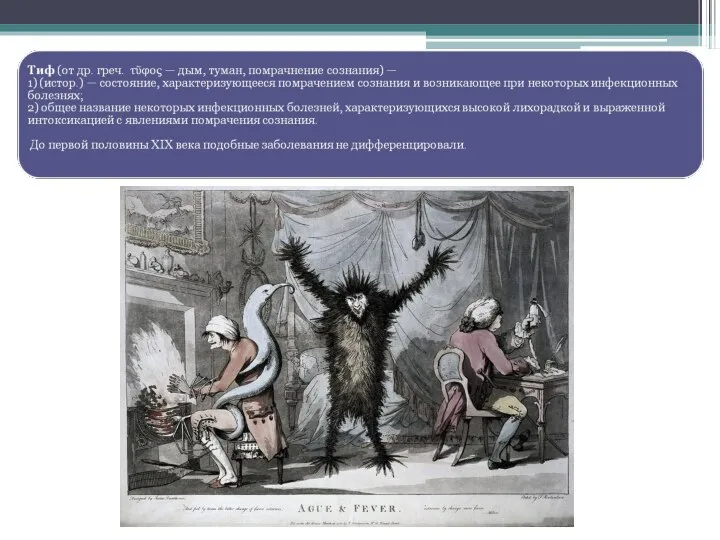
Содержание
- 3. Брюшной тиф в качестве самостоятельной болезни был описан в 1820 г. Бретонно. В 1829 г. Луи
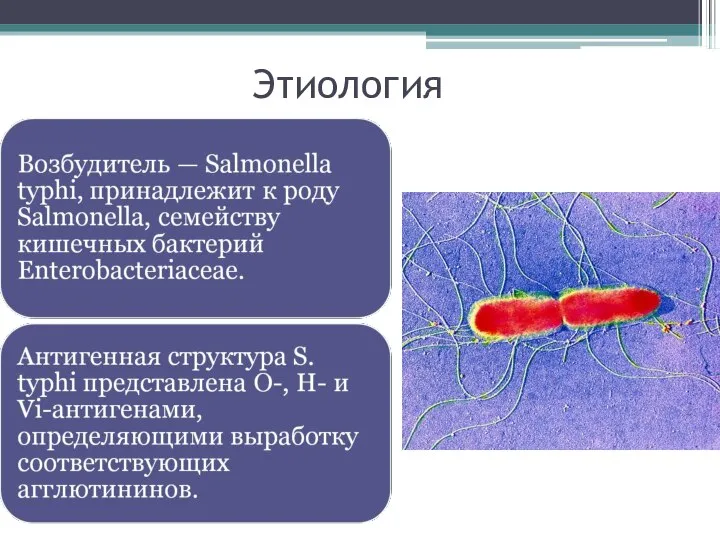
- 5. Этиология
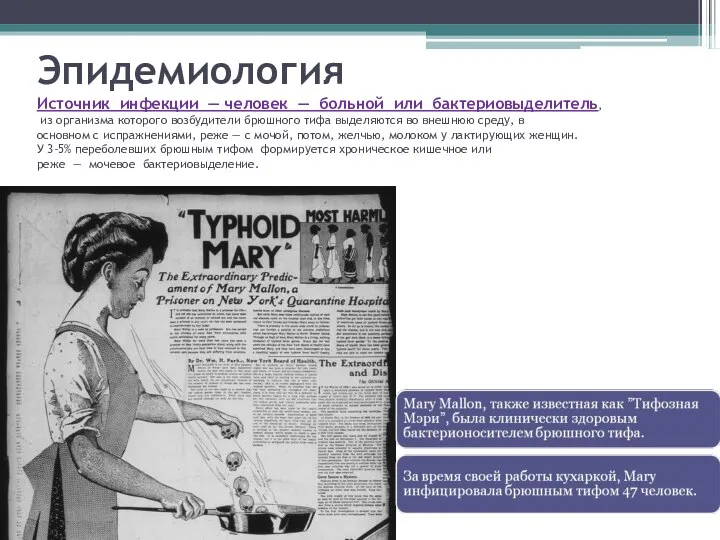
- 6. Эпидемиология Источник инфекции — человек — больной или бактериовыделитель, из организма которого возбудители брюшного тифа выделяются
- 7. Восприимчивый коллектив Восприимчивость людей к БТ различна. Изучение генетических факторов у больных БТ во Вьетнаме установило
- 8. Эпидемиология Механизм передачи – фекально-оральный Пути передачи: Водный Алиментарный Контактно-бытовой
- 9. Водный путь передачи
- 10. Алиментарный путь передачи. Благоприятная среда для бактерий — пищевые продукты (молоко, сметана, творог, мясной фарш, студень),
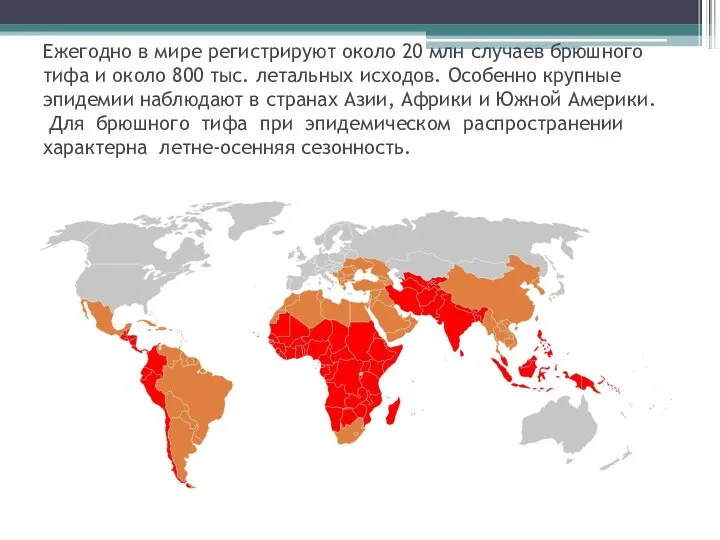
- 11. Ежегодно в мире регистрируют около 20 млн случаев брюшного тифа и около 800 тыс. летальных исходов.
- 12. Инфекционная заболеваемость в Российской Федерации (по данным формы №1 «Сведения об инфекционных и паразитарных заболеваниях»)
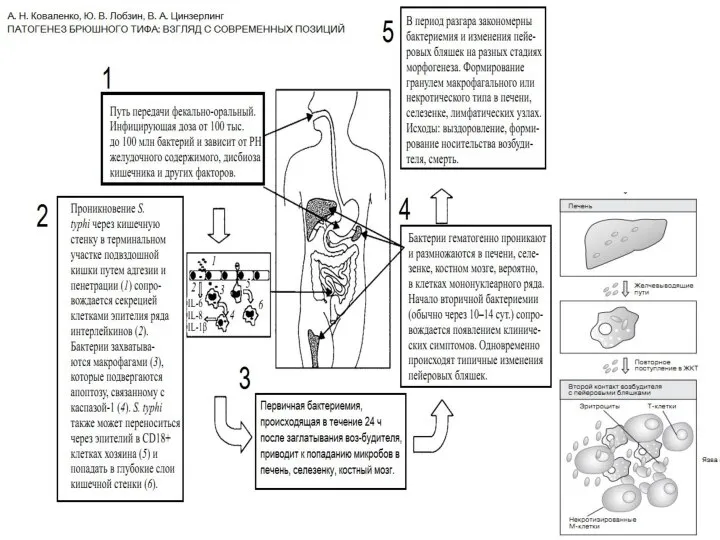
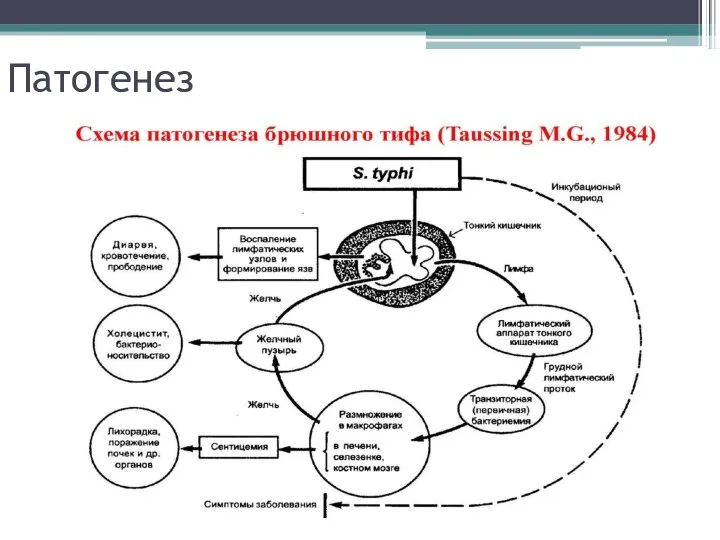
- 14. Патогенез
- 15. Морфология Морфологические изменения при брюшном тифе можно подразделить на: Местные – кишечник. Общие – связаны с
- 16. Морфология – местные изменения
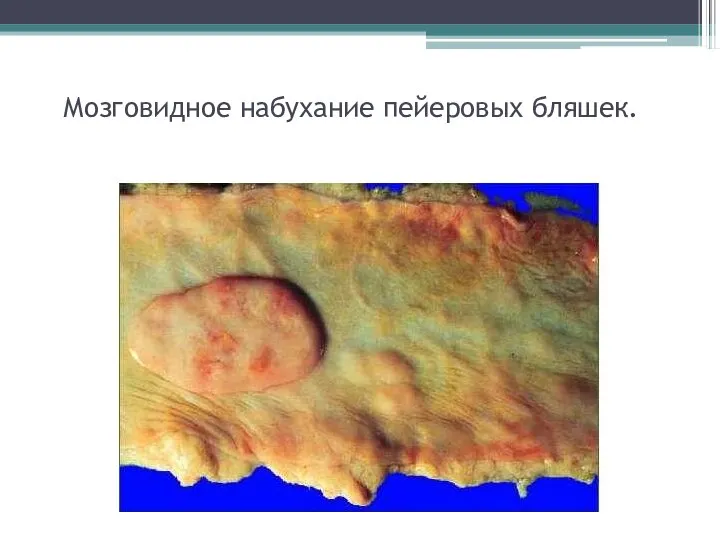
- 17. Мозговидное набухание пейеровых бляшек.
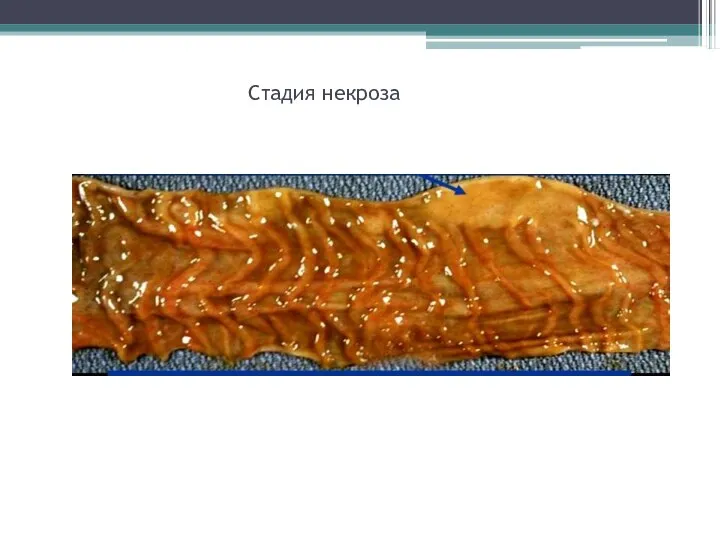
- 18. Стадия некроза
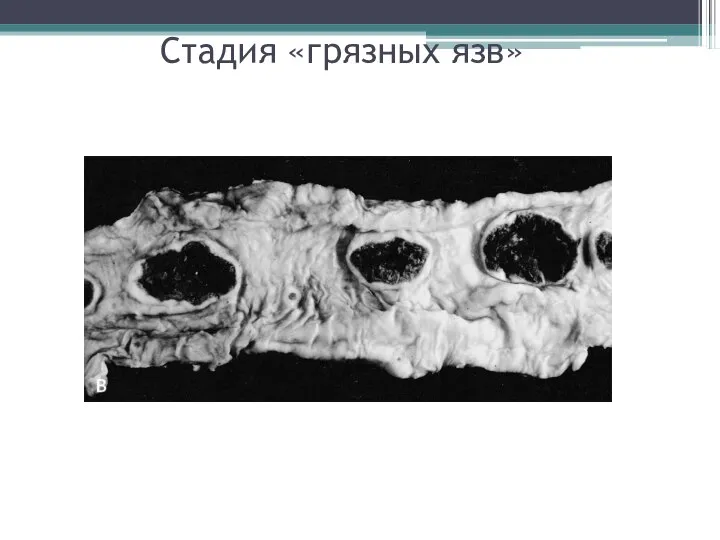
- 19. Стадия «грязных язв»
- 20. Стадия «грязных язв»
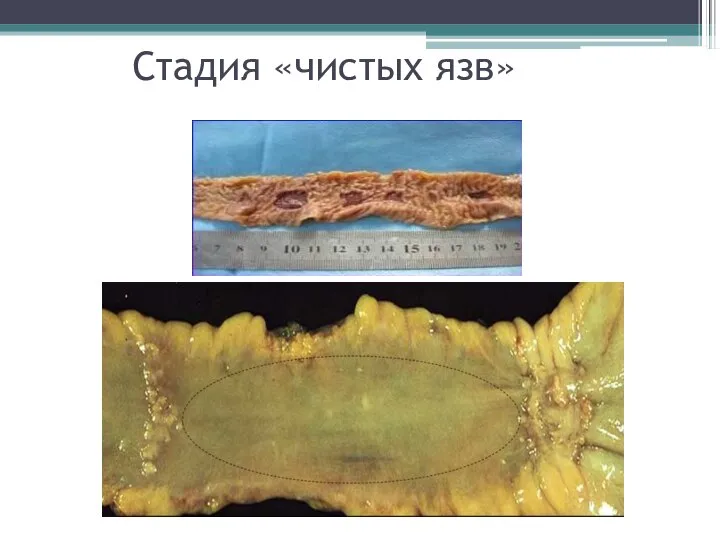
- 21. Стадия «чистых язв»
- 22. Перфорация язв
- 23. Течение заболевания Инкубационный период – от составляет от 3 до 21, (по данным Ю.В. Лобзин и
- 24. Начальный период (1-я неделя) Развитие интоксикационного синдрома. Типичны гриппоподобные симптомы: головная боль, недомогание, общая слабость, миалгия,
- 25. Разгар – с 7-9 дня (начало 2-й недели) Симптомы начального периоды усиливаются, пациенты обращаются за медицинской
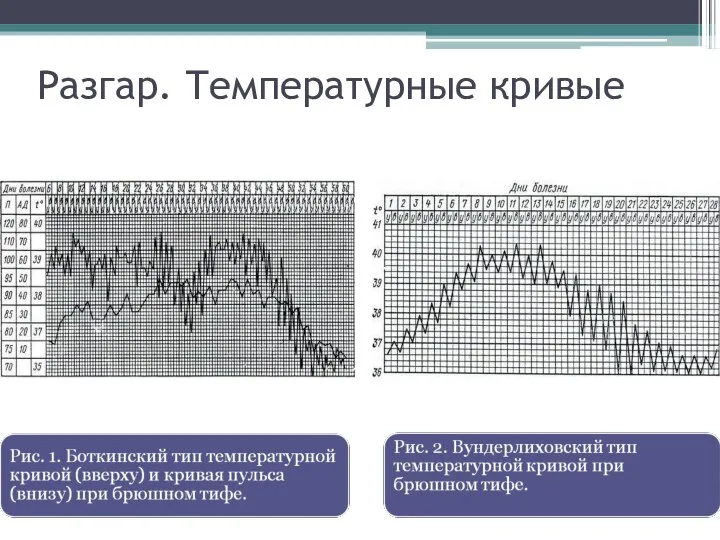
- 26. Разгар. Температурные кривые
- 27. Разгар - поражение ЦНС «Невозможность успокоиться и бессонница угнетали больного непрерывно… Были и такие, которые тотчас
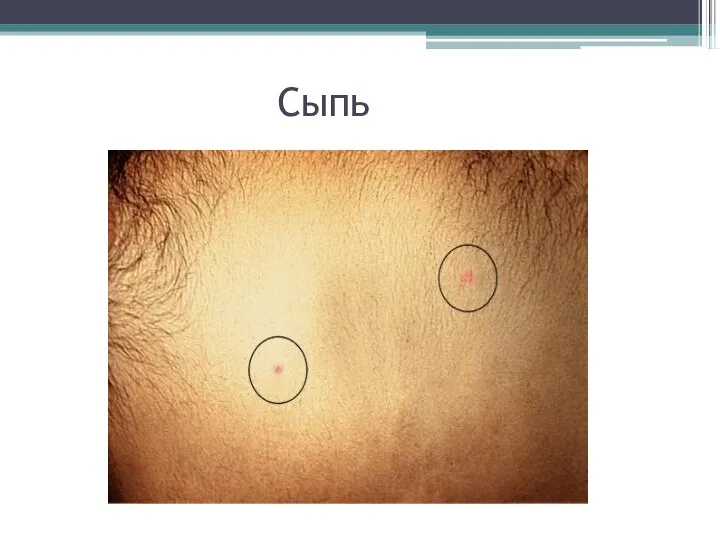
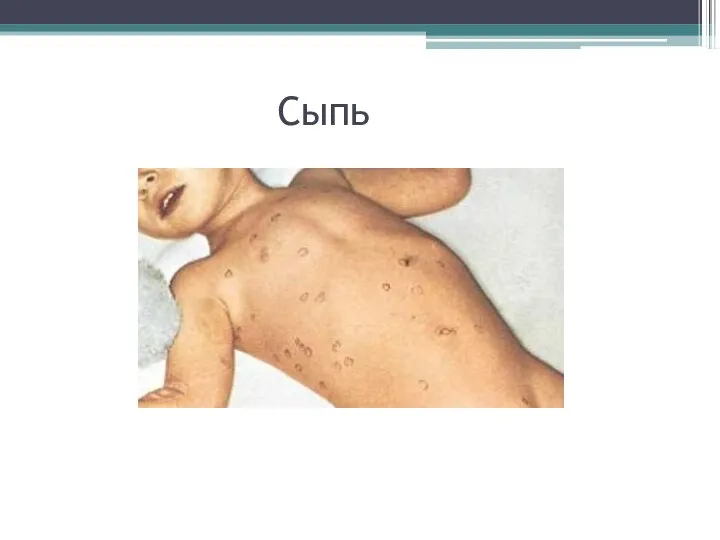
- 28. Разгар. Сыпь
- 29. Сыпь
- 30. Сыпь
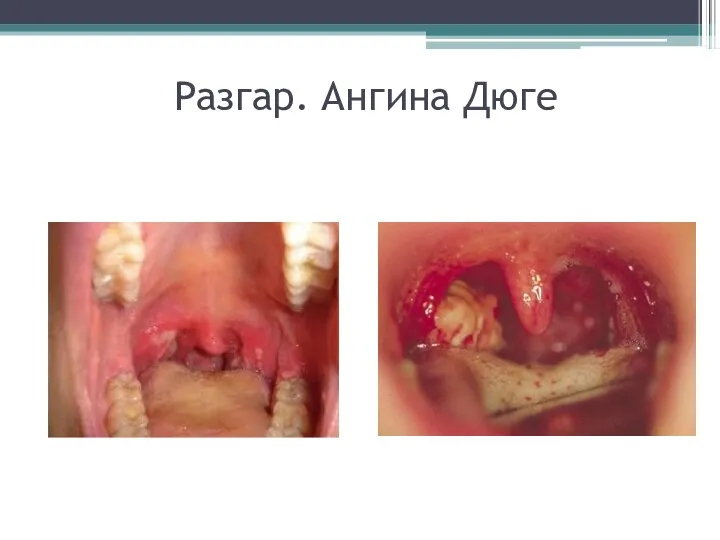
- 31. Разгар. Ангина Дюге
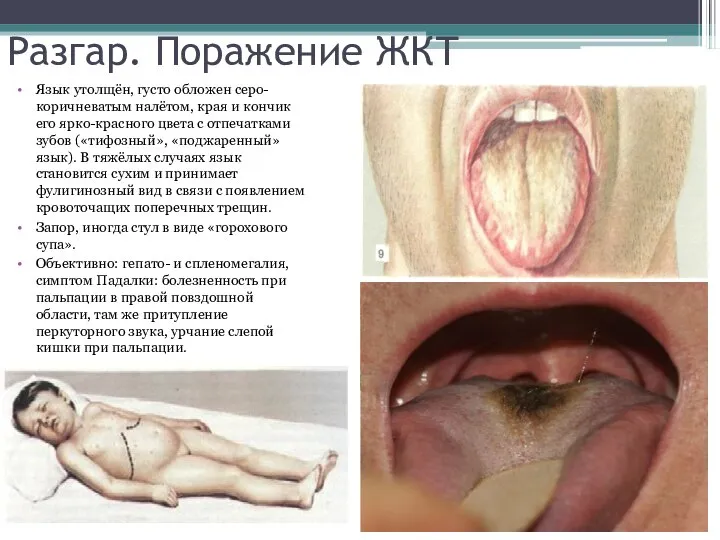
- 32. Разгар. Поражение ЖКТ Язык утолщён, густо обложен серо-коричневатым налётом, края и кончик его ярко-красного цвета с
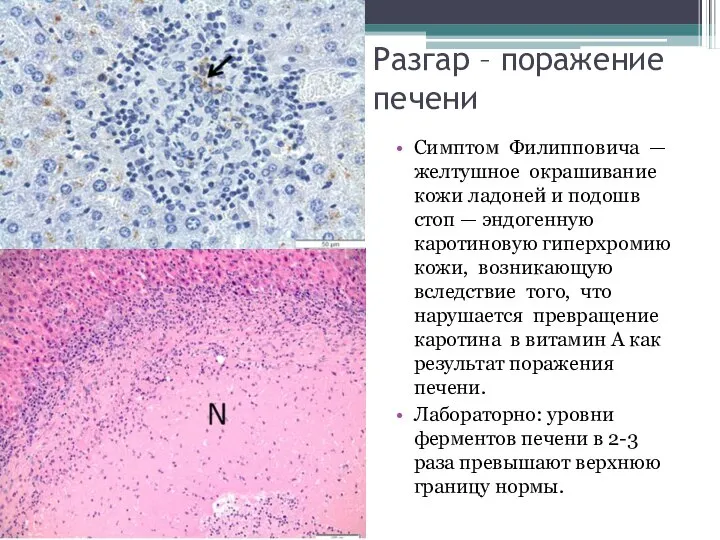
- 33. Разгар – поражение печени Симптом Филипповича — желтушное окрашивание кожи ладоней и подошв стоп — эндогенную
- 34. Разрешение болезни и выздоровление Период разрешения болезни не превышает одной недели и характеризуется снижением температуры, которая
- 35. Осложнения Инфекционно-токсический шок — на 1-й и 2-й неделях, обычно через 2—4 дня после начала этиотропного
- 36. Гнойно-септические осложнения Абсцессы различных органов: головного мозга, печени, селезенка, лимфатических узлов, внутрибрюшные абсцессы и др. Гнойный
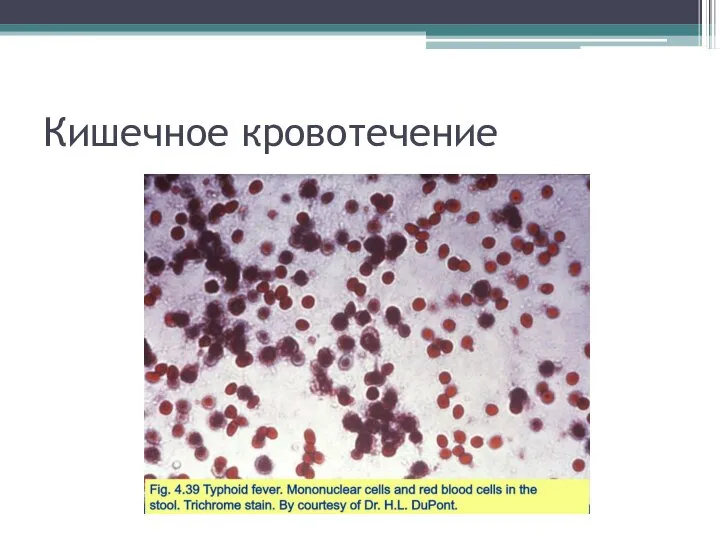
- 37. Кишечное кровотечение
- 38. Перфорация язв
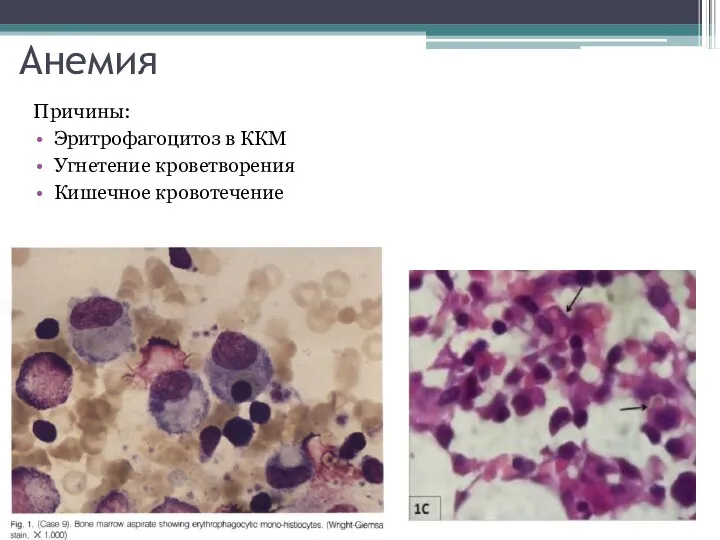
- 39. Анемия Причины: Эритрофагоцитоз в ККМ Угнетение кроветворения Кишечное кровотечение
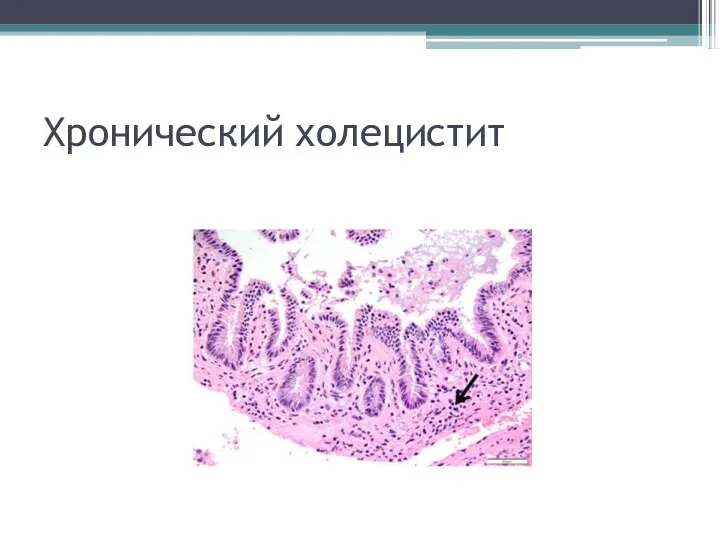
- 40. Хронический холецистит
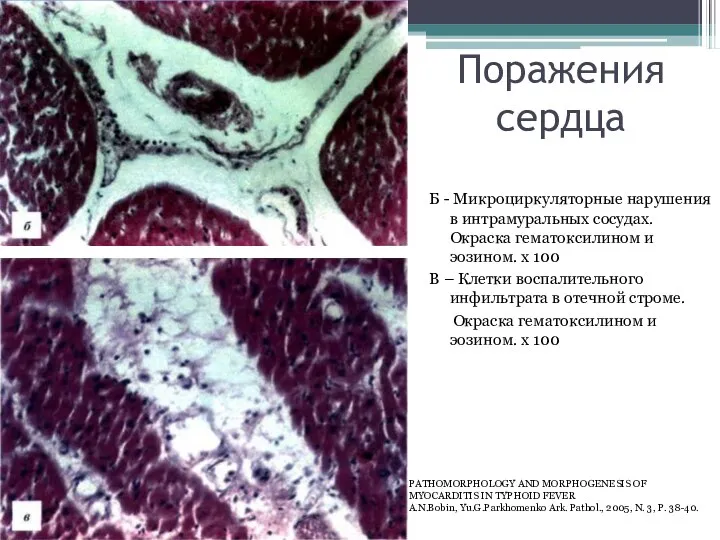
- 41. Поражения сердца Б - Микроциркуляторные нарушения в интрамуральных сосудах. Окраска гематоксилином и эозином. х 100 В
- 42. Классы МКБ-10 A01.0 Брюшной тиф Инфекция, вызванная Salmonella typhi Пример формулировки диагноза: А01.0. Брюшной тиф, тяжёлое
- 43. Диагностика Диагностика брюшного тифа основана на эпидемиологических, клинических и лабораторных данных. Из эпидемиологических данных существенны контакт
- 44. Лабораторная диагностика Культуральные методы Культуральное исследование крови на 1-й неделе заболевания, чувствительность метода 60-80%. Культуральное исследование
- 45. Лабораторная диагностика Серологические методы – конец 2-й недели – 3-я неделя Реакция агглютинации Видаля – диагностическое
- 46. Лабораторная диагностика Серологические методы РНГА с H-, O- и Vi-антигеном почти полностью вытеснила реакцию Видаля. Исследование
- 47. Лечение Терапию больных брюшным тифом проводят по следующим направлениям: антибактериальная, дезинтоксикационные и плазмозаменяющие растворы, десенсибилизирующие средства,
- 48. Лечение
- 49. Лечение Ю.В. Лобзин и соавторы - Брюшной тиф: современное состояние проблемы
- 50. Выписку переболевших из стационара производят после клинического выздоровления, но не ранее 21–23-го дня с момента нормализации
- 51. Диспансеризация Переболевшие брюшным тифом независимо от профессии и занятости после выписки из больницы подлежат диспансерному наблюдению
- 52. Диспансеризация Реконвалесцентов брюшного тифа из числа работников пищевых предприятий и лиц, приравненных к ним, не допускают
- 53. Диспансеризация Хронические бактерионосители тифозных микробов пожизненно пребывают на учёте органов санитарно-эпидемического надзора и в КИЗе и
- 54. Профилактика Специфическая По эпидемиологическим показаниям (заболеваемость выше 25 на 100 тыс. населения, выезд в страны с
- 55. Профилактика Неспецифическая Включает контроль за водоснабжением, обеззараживание питьевой воды, дезинфекцию сточных вод, соблюдение правил приготовления, хранения
- 57. Скачать презентацию

































 Интерпретация компьютерной томографии
Интерпретация компьютерной томографии Цирроз печени и гепатиты
Цирроз печени и гепатиты Что я знаю о своей профессии?
Что я знаю о своей профессии? Формирование мотиваций на здоровый образ жизни
Формирование мотиваций на здоровый образ жизни Оценка физического, психо-эмоционального и социально-коммуникативного здоровья учащихся общеобразовательной школы
Оценка физического, психо-эмоционального и социально-коммуникативного здоровья учащихся общеобразовательной школы Экстракардиальные и интракардиальные предшественики для регенерации миокарда
Экстракардиальные и интракардиальные предшественики для регенерации миокарда Патофизиология опухолевого роста
Патофизиология опухолевого роста Болезни шейного отдела позвоночника и их решения в Нуга Бест
Болезни шейного отдела позвоночника и их решения в Нуга Бест Сравнительный фармакоэкономический анализ лекарственной терапии острой декомпенсации сердечной недостаточности в России
Сравнительный фармакоэкономический анализ лекарственной терапии острой декомпенсации сердечной недостаточности в России Профилактика туберкулеза лекция 4
Профилактика туберкулеза лекция 4 Факторы риска неинфекционных заболеваний, увеличивающие вероятность ухудшения здоровья подростков и молодежи
Факторы риска неинфекционных заболеваний, увеличивающие вероятность ухудшения здоровья подростков и молодежи Профессиональная деятельность акушерки при ведении беременности и родов у ВИЧ-инфицированных
Профессиональная деятельность акушерки при ведении беременности и родов у ВИЧ-инфицированных Случаи применения биологического оружия в истории человечества
Случаи применения биологического оружия в истории человечества Бронхиальды астма терапиясының фармакоэкономикасы
Бронхиальды астма терапиясының фармакоэкономикасы Клиника Алмаз
Клиника Алмаз Лечебно-охранительный режим и его компоненты
Лечебно-охранительный режим и его компоненты Профилактика заболеваний в школе: 10 шагов к здоровью школьника
Профилактика заболеваний в школе: 10 шагов к здоровью школьника Тіс қандай бөлімдерден тұрады?
Тіс қандай бөлімдерден тұрады? Гипертонические препараты
Гипертонические препараты Teма № 6 Первая помощь
Teма № 6 Первая помощь Местные и общие проявления воспаления
Местные и общие проявления воспаления История развития больничного строительства и современная классификация медицинских организаций
История развития больничного строительства и современная классификация медицинских организаций Хроническая сердечная недостаточность
Хроническая сердечная недостаточность Индивидуальная гигиена полости рта у пациентов с имплантантами
Индивидуальная гигиена полости рта у пациентов с имплантантами Инструментальные методы диагностики миеломной болезни
Инструментальные методы диагностики миеломной болезни Синдром ранней реполяризации желудочков. Гипертрофия
Синдром ранней реполяризации желудочков. Гипертрофия Аллергические и аутоиммунные заболевания в терапии
Аллергические и аутоиммунные заболевания в терапии Транспортная иммобилизация при травмах
Транспортная иммобилизация при травмах