Содержание
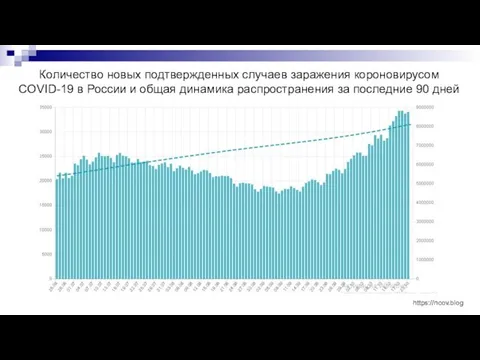
- 2. Количество новых подтвержденных случаев заражения короновирусом COVID-19 в России и общая динамика распространения за последние 90
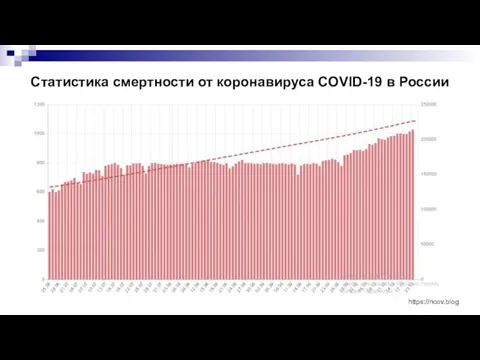
- 3. Статистика смертности от коронавируса COVID-19 в России https://ncov.blog
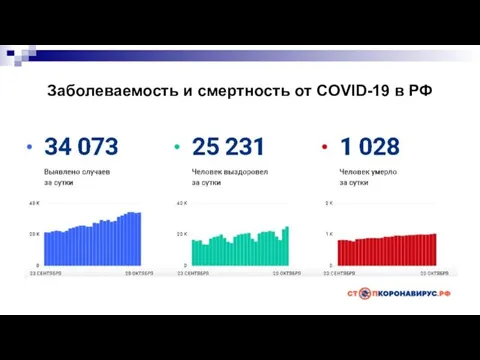
- 4. Заболеваемость и смертность от COVID-19 в РФ
- 5. Особенности 3-й волны COVID-19 увеличение доли пациентов среднего и молодого возраста увеличение доли пациентов с тяжелыми
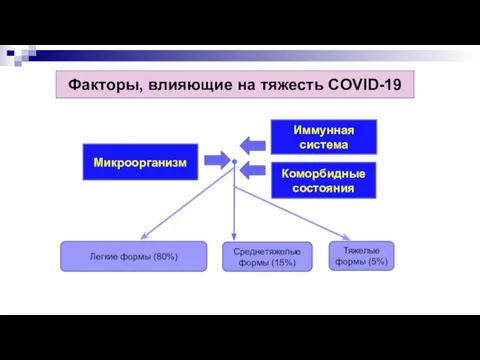
- 6. Факторы, влияющие на тяжесть COVID-19 Микроорганизм Иммунная система Коморбидные состояния Легкие формы (80%) Тяжелые формы (5%)
- 7. Мутации SARS-CoV2 Вирусы постоянно эволюционируют и мутируют, что может повлиять на клинико-эпидемиологическую картину заболевания. Мутации могут
- 8. Классификация COVID-19 по степени тяжести Среднетяжелое течение Т тела > 38 °C ЧДД > 22/мин одышка
- 9. Крайне тяжелое течение стойкая фебрильная лихорадка ОРДС ОДН с необходимостью респираторной поддержки (инвазивная вентиляции легких) септический
- 10. Факторы риска развития тяжелых форм COVID-19 Muge Cevik et al. BMJ 2020;371:m3862
- 11. Временные методические рекомендации «Профилактиика, диагностика и лечение коронавирусной инфекции» МЗ РФ (в настоящее время актуальна 13
- 12. Основные направления терапии COVID-19 Репликация SARS-Cov-2 Гипервоспаление Гиперкоагуляция Противовирусные препараты ГКС: дексаметазон, метилпреднизолон Блокаторы ИЛ-6 и
- 13. Этиотропная терапия COVID-19 у взрослых ИФН-α; умифеновир; фавипиравир,. ремдесивир Сроки назначения этиотропной терапии – первые 7
- 14. Фавипиравир Перед назначением препарата необходимо получить информированное согласие от пациента! Режим дозирования: С массой тела С
- 15. Фавипиравир (Авифавир, Ареплевир, Коронавир) Амбулаторное (с 01.10.2020) и стационарное использование Возможные побочные реакции: повышение активности трансаминаз,
- 16. Ремдесивир Ремдесивир одобрен FDA для лечения COVID-19 у госпитализированных взрослых и детей (возраст ≥12 лет и
- 17. Антиковидная плазма 1. Оптимальный период назначение – до 10 дня от момента появления клинических симптомов заболевания
- 18. КОВИД-глобулин (COVID-globulin) Разработка холдинга «Нацимбио» Госкорпорации Ростех Препарат КОВИД-глобулин представляет собой высокоочищенный препарат иммуноглобулина G, обладающий
- 19. Показания к применению иммуноглобулина человека против COVID-19: Рекомендуется для назначения пациентам с высоким риском тяжелого течения
- 20. Моноклональные антитела к S-белку SARS-CoV2 (МКА) В настоящее время используются однокомпонентные (сотровимаб, регданвимаб), а также комбинированные
- 21. Показания к назначению янус-киназ В случае госпитализации в стационар пациента с легким/среднетяжелым течением COVID-19 и факторами
- 22. Показания к назначению антицитокиновой терапии КТ-2-4 в сочетании с 2 и более признаками: SpO2 ≤ 93,
- 23. Противопоказания к назначению антицитокиновой терапии Сепсис, подтвержденный патогенами, отличными от COVID‑19; Гиперчувствительность к любому компоненту препарата;
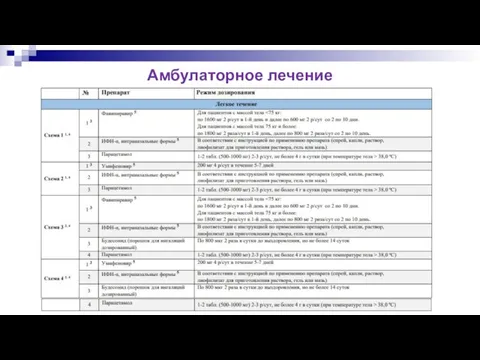
- 24. Амбулаторное лечение
- 25. Амбулаторное лечение
- 26. Противовоспалительная терапия при амбулаторном лечении На амбулаторном этапе при среднетяжелом течении заболевания возможно назначение ингибиторов янус-киназ
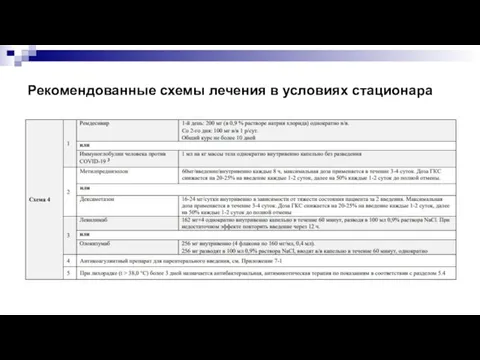
- 27. Рекомендованные схемы лечения в условиях стационара
- 28. Рекомендованные схемы лечения в условиях стационара
- 29. Рекомендованные схемы лечения в условиях стационара
- 30. Рекомендованные схемы лечения в условиях стационара
- 31. Рекомендованные схемы лечения в условиях стационара
- 32. Рекомендованные схемы лечения в условиях стационара
- 33. Рекомендованные схемы лечения в условиях стационара
- 34. Антибактериальная терапия при COVID-19 Бактериальные инфекции нечасто осложняют течение COVID-19. В мета-анализе 24 исследований, включавших 3
- 35. Антибактериальная терапия при COVID-19 Антибактериальная терапия назначается только при наличии: убедительных признаков присоединения бактериальной инфекции (повышение
- 36. Инвазивный аспергиллез и инвазивный кандидоз у больных COVID-19 Частота COVID-ИА у больных в ОРИТ – 2,5-10%,
- 37. Факторы риска развития COVID-инвазивного аспергиллеза: ИВЛ, ОРДС, применение стероидов и иммуносупрессоров, лимфоцитопения ≤1,0х109 /л, нейтропения ≤0,5х109
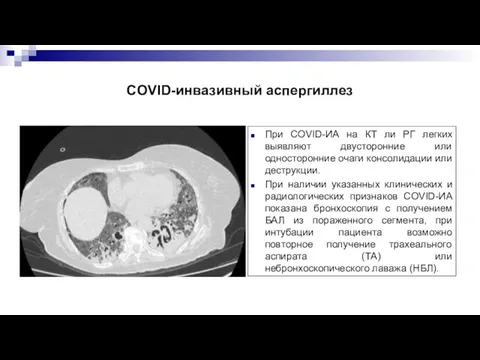
- 38. COVID-инвазивный аспергиллез При COVID-ИА на КТ ли РГ легких выявляют двусторонние или односторонние очаги консолидации или
- 39. Лечение COVID-ИА Препараты выбора для лечения COVID-ИА – вориконазол (в/в 2x6 мг/кг в 1-е сутки, затем
- 40. Факторы риска развития COVID-ИК длительное использование центрального венозного катетера (ЦВК) и антибактериальных ЛС, ИВЛ, применение ГКС
- 41. Лечение COVID-ИК Показанием для эмпирической терапии COVID-ИК у больных в ОРИТ является резистентная к адекватной терапии
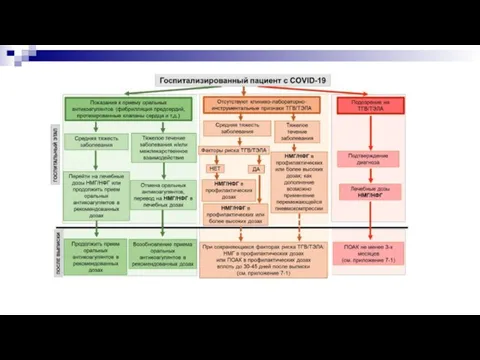
- 44. Антикоагулянтная терапия
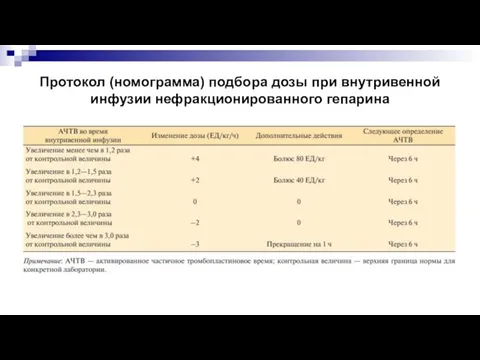
- 45. Протокол (номограмма) подбора дозы при внутривенной инфузии нефракционированного гепарина
- 46. Особенности использования антикоагулянтов при почечной недостаточности
- 47. Выписка пациентов с COVID-19 Пациенты, поступившие в структурное подразделение медицинской организации для лечения COVID-19 I типа,
- 48. Пациенты с установленным диагнозом новой коронавирусной инфекции COVID-19, поступившие в структурное подразделение медицинской организации для лечения
- 50. Скачать презентацию






































 Наследственные болезни человека
Наследственные болезни человека Лечебная физкультура при микробно-воспалительных заболеваниях мочевыделительной системы
Лечебная физкультура при микробно-воспалительных заболеваниях мочевыделительной системы Порядок отпуска презентация Скрипникова
Порядок отпуска презентация Скрипникова Факторы, определяющие состояние здоровья человека в зрелом возрасте
Факторы, определяющие состояние здоровья человека в зрелом возрасте История развития психопатологии в зарубежный странах
История развития психопатологии в зарубежный странах Практика по психопатологии
Практика по психопатологии Аутизм, РАС – биокоррекция при аутизме и РАС
Аутизм, РАС – биокоррекция при аутизме и РАС Современные методы обследования хирургических больных
Современные методы обследования хирургических больных Антипаразитарка
Антипаразитарка Несеп тузілуі мен шығарылуының реттелуі
Несеп тузілуі мен шығарылуының реттелуі Клостридиальные токсикозы
Клостридиальные токсикозы Синусит этиология, патогенез
Синусит этиология, патогенез Сестринский процесс при сальмонеллёзе
Сестринский процесс при сальмонеллёзе Формы дислалии, критерии их выделения
Формы дислалии, критерии их выделения Zagadnienia kliniczne w masażu
Zagadnienia kliniczne w masażu Chronic gastritis
Chronic gastritis Клинический пример
Клинический пример Невынашивание и перенашивание беременности
Невынашивание и перенашивание беременности Понятие и виды травм. 8 класс
Понятие и виды травм. 8 класс Ұрық қабықшасының уақытынан бұрын босану алдында жарылуы
Ұрық қабықшасының уақытынан бұрын босану алдында жарылуы CeraVe — зволожуючий крем
CeraVe — зволожуючий крем Ресейде ортодонтияның даму тарихы
Ресейде ортодонтияның даму тарихы Приспособительные и компенсаторные процессы
Приспособительные и компенсаторные процессы Строение и топография сердца
Строение и топография сердца Психотронное оружие
Психотронное оружие Клещевой энцефалит
Клещевой энцефалит Информационные технологии в профессиональной деятельности. Лекция 1
Информационные технологии в профессиональной деятельности. Лекция 1 Аутопсия. Техника вскрытия
Аутопсия. Техника вскрытия