Слайд 2Аритмии, обусловленные нарушением функции автоматизма синусового узла:
1.Синусовая тахикардия
2.Синусовая брадикардия
3.Синусовая аритмия
4.Остановка синусового узла
5.Асистолия

предсердий
6.Синдром слабости синусового узла.
Слайд 3Пароксизмальная и непароксизмальная тахикардия
А)предсердная форма
Б)из атриовентркулярного соединения
В)желудочковая форма

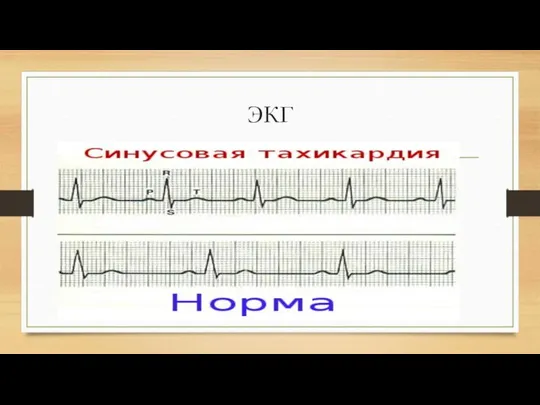
Слайд 4Синусовая тахикардия
Синусовая тахикардия — это заболевание, при котором синусовый ритм с частотой

более 100 ударов в 1 минуту у взрослых (у детей увеличение частоты сердечных сокращений более 10 % от возрастной нормы). Синусовый ритм образуется из синусового узла — главного водителя (генератор импульса, определяющий частоту сердечных сокращений) ритма сердца. В нем возникает волна возбуждения, распространяющаяся на все сердце и способствующая его синхронной работе. Синусовая тахикардия может быть функциональной и длительной (патологической).
Функциональная - возникает в ответ на нагрузку, сильные эмоции, повышение температуры.
Длительная (патологическая). Представлена несколькими формами:Нейрогенная,токсическая,лекарственная,гипоксическая и сердечная.
Слайд 6Лечение синусовой тахикардии
1. Лечение основного заболевания.
2. Прекращение курения.
3. Исключение приема

крепких кофе и чая, алкогольных напитков и лекарственных средств, возбуждающих сердечную деятельность (кофеин, адреналин, эфедрин и др.).
4. Применение седативных средств (настойки корня валерианы, травы пустырника, корвалола, экстракта боярышника по 30 капель 3 раза в день, валокордина по 40 капель 3 раза в день).
5. Назначение сердечных гликозидов при выраженной сердечной недостаточности, неэффективности диуретиков и периферических вазодилататоров. Предпочтение отдается дигитоксину, дигоксину, изоланиду, которые быстрее замедляют сердечный ритм.
6. Применение блокаторов β-адренорецепторов. Чаще всего используются пропранолол (индерал, анаприлин) по 10-40 мг каждые 6 часов внутрь (под контролем артериального давления).
Слайд 77. Если β-адреноблокаторы противопоказаны, можно применить селективные "брадикардитические" препараты (анилидин, фалипамин), которые

действуют преимущественно на синусовый узел, урежая частоту сердечного ритма).
8. Иногда применяют стимуляцию блуждающего нерва (массаж каротидного синуса или проба Вальсальвы), что может привести к снижению ЧСС.
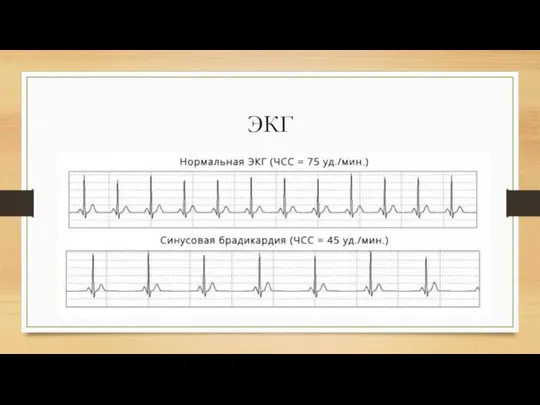
Слайд 8Синусовая брадикардия
Синусовая брадикардия — это нарушение сердечного ритма, при котором происходит урежение

(они становятся редкими) частоты сердечных сокращений (менее 60 сокращений в минуту) при сохранении их ритмичности (сокращения происходят через равные промежутки времени) и скоординированности (правильная последовательность сокращения камер (отделов) сердца). Синусовая брадикардия может являться и физиологическим состоянием, например, во время сна и отдыха. Замедленный сердечный ритм характерен для спортсменов вследствие высокой тренированности сердца.
Слайд 10Лечение синусовой брадикардии
1. Лечение основного заболевания или устранение состояния, приведшего к синусовой

брадикардии.
2. При умеренной брадикардии применяют холинолитики внутрь: экстракт белладонны 0.015 г 3-4 раза в день или настойку белладонны по 10 капель 3-4 раза в день, капли Зеленина (t-rae Valerianae 5.0 ml, t-rae Convallariae no 10 мл, t-rae Belladonnae 5 мл, Mentholi 0.2 r) no 35-40 капель 3 раза в день; белласпон, беллоид по 1 таблетке 3-4 раза в день; платифиллина гидротартрат 0.005 г 3 раза в день.
3. При выраженной брадикардии холинолитики используются внутривенно или подкожно: атропина сульфат — 0.1% расствор по 0.5-1 мл 2-3 раза в день; платифиллина гидротартрат — 0.2% раствор по 1 мл 3 раза в день.
4. При неэффективности холинолитиков назначаются стимуляторы р-адренорецепторов миокарда: алупент — 0.05% раствор по 1 мл внутривенно или внутримышечно 3 раза в день или внутрь в таблетках по 0.02 г 3-4 раза в день; эфедрин — 5% раствор 1 мл подкожно 2-3 раза в день или внутрь по 0.025 г 3 раза в день.
Слайд 115. При синусовой брадикардии, обусловленной приемом β- адреноблокаторов, необходимо их отменить; иногда

синусовая брадикардия, развившаяся вследствие лечения β-блокаторами, с трудом поддается купированию — в этих случаях целесообразно лечение глюкагоном, который вводят внутривенно капельно в дозе от 1 до 10 мг.
6. При резко выраженной брадикардии (40 и меньше сокращений сердца в 1 минуту), которая способствует значительному снижению АД, усугубляет нарушения кровообращения, предрасполагает к возникновению эктопических желудочковых аритмий, производится электрокардиостимуляция. Это особенно важно у больных инфарктом миокарда.
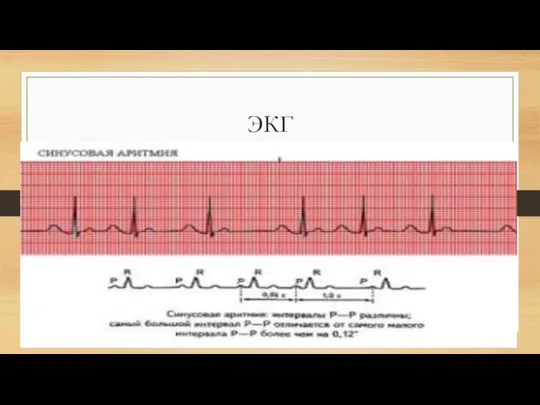
Слайд 12Синусовая аритмия
Синусовая аритмия — это нарушение сердечного ритма, при котором происходит нарушение

ритмичности сердечных сокращений (сокращение происходит не через равные промежутки времени) при сохранении их скоординированности (правильной последовательности сокращения камер (отделов) сердца). Синусовая аритмия бывает физиологической и патологической. Физиологическая синусовая аритмия чаще всего связана с дыханием и называется дыхательной аритмией (учащение сердечного ритма на вдохе и урежение на выдохе). Дыхательная синусо- вая аритмия нередко сочетается с синусовой брадикардией и наблюдается у молодых людей. Патологическая (недыхательная) синусовая аритмия в боль- шинстве случаев регистрируется у людей с заболеваниями сердечно-сосудистой системы (ИБС, гипертоническая болезнь, миокардиты, тяжелая дистрофия миокарда, интоксикация миокарда)
Слайд 14Лечение синусовой аритмии
Оценка и лечение аритмий осуществляется по двум направлениям: общее состояние

пациента (стабильное и нестабильное) и характер аритмии.
Существует три варианта незамедлительной терапии.
1. Антиаритмические (или другие) лекарственные средства.
2. Электрическая кардиоверсия.
3. Водитель ритма (пейсинг).
По сравнению с электрической кардиоверсией антиаритмические средства действуют более медленно и конвертирование тахикардии в синусовый ритм при их применении менее эффективно. Поэтому к лекарственной терапии прибегают у пациентов со стабильным состоянием без наличия неблагоприятных симптомов, а электрическая кардиоверсия обычно является более предпочтительной у пациентов с нестабильным состоянием и с наличием неблагоприятных симптомов
Слайд 16 Лечение заболевания тесно связано с устранением патологий, вызвавших нарушение сердечного ритма –

например, сердечной недостаточности, кардиосклероза, тиреотоксикоза и других. Виды терапии варьируются от антиаритмических медикаментозных средств до хирургического вмешательства. При тяжелой форме рекомендуется установка кардиостимулятора. Тип прибора определяется в зависимости от симптоматики и разновидности заболевания.
Правильная диета предполагает минимальное употребление жиров, кофе, чая, отказ от алкоголя. Рекомендуется употреблять растительную нежирную пищу, богатую калием и магнием – например, орехи, мед, тыкву, сухофрукты, кабачки. Следует избегать переедания и больших порций на ночь, поскольку переполненный желудок увеличивает риск возникновения дисфункции синусно-предсердного узла через воздействие на группу рецепторов. Поэтому при диагнозе синусовая аритмия предпочтительным является восполнение микроэлементов калия и магния с помощью специальных препаратов, содержащих эти элементы в легкоусвояемой форме. Таким комбинированным препаратом является Панангин.
Слайд 17Остановка синусового узла
Остановка синусового узла — это внезапное прекращение сердечной деятельности с

отсутствием сокращений предсердия и желудочков в связи с тем, что синусовый узел не может генерировать (производить) импульс для их сокращения.
Отличить отказа синусового узла от синоатрикулярной блокады (состояние, при котором импульс зарождается в синусовом узле, но не может быть проведен к предсердиям) часто бывает крайне сложно.
Слайд 19Лечение остановки синусового узла
1. Лечение основного заболевания.
2. Активная метаболическая терапия, направленная

на улучшение метаболизма в миокарде
Применяют холинолитики внутрь: экстракт белладонны 0.015 г 3-4 раза в день или на- стойку белладонны по 10 капель 3-4 раза в день, капли Зелени- на (t-rae Valerianae 5.0 ml, t-rae Convallariae no 10 мл, t-rae Belladonnae 5 мл, Mentholi 0.2 r) no 35-40 капель 3 раза в день; белласпон, беллоид по 1 таблетке 3-4 раза в день; плати- филлина гидротартрат 0.005 г 3 раза в день.
Слайд 20В тяжелых случаях прибегают к временной или постоянной электрокардиостимуляции, имплантации водителя ритма.
При

развитии синдрома Морганьи –Адамс-Стокса:
1. Удар кулаком в область грудины.
2. Наружный массаж сердца.
3. Искусственная вентиляция легких.
4. Электрическая дефибрилляция (она купирует фибрилляцию желудочков, но может "запустить" сердце и при асистолии). Одновременно с началом и на фоне продолжающихся реани- мационных мероприятий налаживается ЭКГ-исследование.
5. Экстренная электрокардиостимуляция при диагностике асистолии желудочков. Наиболее эффективна эндокардиальная кардиостимуляция, однако для ее проведения требуется много времени и высокая квалификация персонала.
6. Внутрисердечное введение 0.5-1 мл 0.1% раствора адреналина в 10 мл изотонического раствора натрия хлорида.
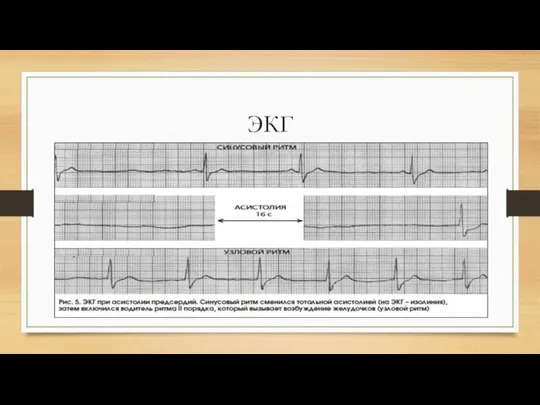
Слайд 21Асистолия предсердий
Асистолия предсердий — отсутствие возбуждения и сокращения предсердий в течение одного

или нескольких сердечных циклов. Асистолия предсердий возникает при остановке синусового узла, при синоатрикулярной блокаде.
Слайд 23Лечение
Лечение и прогноз совпадают с лечением и прогнозом синоатрикулярной блокады и отказа синусового

узла и зависят от основного заболевания. Наперстянку и хинидин следует отменить при подозрении, что они являются причиной асистолии предсердий.
Слайд 24Синдром слабости синусового узла
Синдром слабости синусового узла (СССУ) – клинико-патогенетическое понятие, объединяющее ряд

нарушений ритма, обусловленных снижением функциональной способности синусового узла. Синдром слабости синусового узла протекает с брадикардией/брадиаритмией и, как правило, с наличием сопутствующих эктопических аритмий
Различают латентное, интермиттирующее и манифестирующее течение СССУ, а также несколько вариантов его течения.
Слайд 26Лечение СССУ
Объем лечебных мероприятий при синдроме слабости синусового узла зависит от степени

нарушения проводимости, остроты нарушения ритма, этиологии, выраженности клинической симптоматики. При отсутствии или минимальных проявлениях СССУ проводится терапия основного заболевания и динамическое наблюдение кардиолога.
Основным методом лечения синдрома слабости синусового узла является постоянная электрокардиостимуляция. При выраженной клинике СССУ, вызванной брадикардией, удлинении ВВФСУ до 3-5 сек., наличии признаков хронической сердечной недостаточности показана имплантация электрокардиостимулятора, работающего в demand-режиме, т. е. вырабатывающего импульсы при падении частоты сердечных сокращений до критических показателей.
Абсолютными показаниями к электрокардиостимуляции служат:
хотя бы однократное возникновение приступа Морганьи-Эдемс-Стокса;
брадикардия < 40 уд. в мин., ВВФСУ более 3 сек.;
головокружения, пресинкопальные состояния, коронарная недостаточность, высокая артериальная гипертензия;
сочетание брадикардии с другими видами аритмий, требующих назначения противоаритмических препаратов, что невозможно при нарушении проводимости.
Слайд 27Лечебные мероприятия при манифестной (гиподинамической) форме СССУ:
1. Имплантация искусственного водителя ритма.

2. До операции больному вводят внутривенно 1 мл 0.1% раствора атропина 2-3 раза в сутки (атропин и другие холинолитики противопоказаны при глаукоме); применяют также стимуля- торы β-адренорецепторов миокарда: алупент — 1 мл 0.05% раствора вводят внутривенно в 20 мл изотонического раствора натрия хлорида 2-3 раза в день, в менее тяжелых случаях пре- парат можно ввести внутримышечно. При нетяжелом течении СССУ стимуляторы β-адренорецепторов назначаются внутрь: нонахлазин — 0.06 г 3-4 раза в день; изадрин — 0.005 г под язык 5-6 раз в день.
3. При резко выраженной брадикардии, при "отказе" синусового узла в качестве неотложной помощи производится временная эндокардиальная или внутрипищеводная электрокар- диостимуляция
4. Для улучшения функции синусового узла применяются средства, оказывающие положительное влияние на метаболические процессы в миокарде, прежде всего на синтез белка: рибоксин — 10 мл 2% раствора внутривенно 2 раза в день; милдронат — 5 мл 10% раствора внутривенно 1-2 раза в день.
5. Лечение основного заболевания.
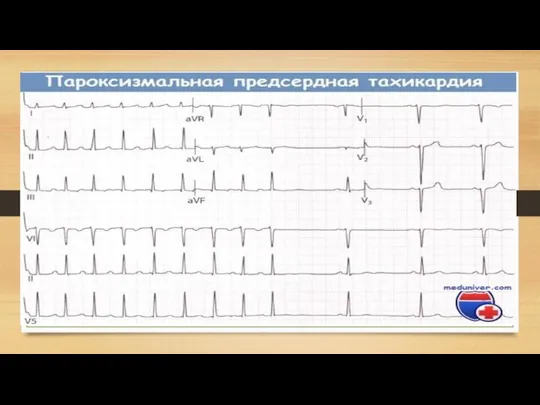
Слайд 28Пароксизмальная тахикардия
Пароксизмальная тахикардия — нарушение сердечного ритма в виде приступа сердцебиений с

частотой 140-220 в минуту под влиянием импульсов, исходящих из гетерогенных центров и пол- ностью вытесняющих нормальный синусовый ритм. Пароксизмальная тахикардия подразделяется на суправентрикулярную и желудочковую.
К суправентрикулярным тахикардиям относятся:
• синоатриальная — в основе ее лежит механизм циркуляции волны возбуждения между синусовым узлом и предсердием; распознается с помощью электрофизиологического исследования;
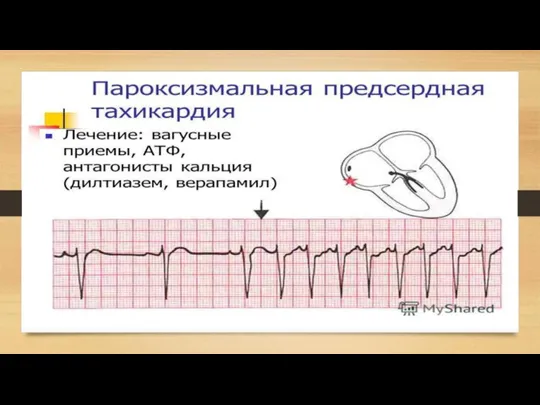
• предсердная — в основе ее развития лежит активация эктопического предсердного очага или механизм повторного входа с циркуляцией волны возбуждения в предсердиях — реципрокная предсердная Пароксизмальная тахикардия;
• атриовентрикулярная — развивается вследствие возникнове- ния кругового движения импульса в атриовентрикулярном со- единении в результате функционирования двух путей прове- дения, т.е. продольной диссоциации атриовентрикулярного узла — реципрокная Пароксизмальная тахикардия из атрио- вентрикулярного соединения.
Слайд 31Рефлекторные методы купирования
Проба Вальсалъвы — задержка дыхания с натуживанием на высоте вдоха

в течение 5-10 с.
• Проба Чермака-Геринга — массаж области каротидного синуса, проводится большим пальцем у внутреннего края т. sternocleidomastoideus на уровне верхнего края щитовидного хряща. Надавливание с одной стороны продолжается в течение 5-10 с. Проба противопоказана при гипертонической болезни, резко выраженном атеросклерозе. Нельзя производить массаж области каротидного синуса одновременно с обеих сторон (возможна остановка сердца!). Обычно не более 10 с массируется правый каротидный синус, при отсутствии эффекта — левый.
• Проба Ашнера-Данини — больной закрывает глаза, врач в течение 5 с производит умеренное давление большими пальцами на оба глаза под надглазничными дугами с интервалами в 1-3 мин.
• "Рефлекс ныряния" — погружение лица в холодную воду с задержкой дыхания на 10-30 с. • Воспроизведение рвотного рефлекса — бывает эффективно у многих больных.
• Проба с надуванием воздуш
Слайд 32Пароксизмальной тахикардии из АВ-соединения
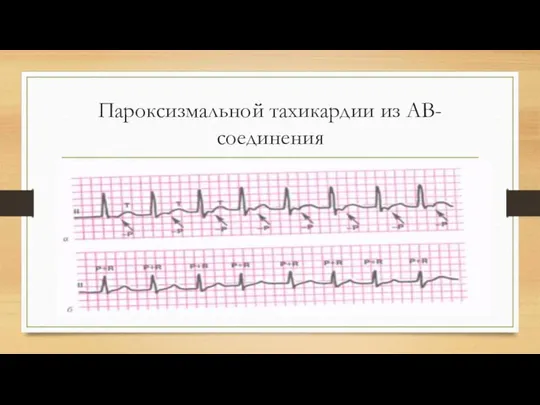
Слайд 33Первая и неотложная помощь при предсердной и узловой пароксизмальной тахикардии
— вагусные пробы
—

АТФ 8-12 мг. за 1-3 секунды болюсно. Через 15-20 минут один из препаратов
— обзидан 5 мг. в/в струйно на 20,0 физ.р-ра
— новокаинамид 10,0 на 200,0 физ. раствора в/в капельно за 30- 40 минут
— кордарон 150 мг. на 20,0 физ. раствора в/в струйно
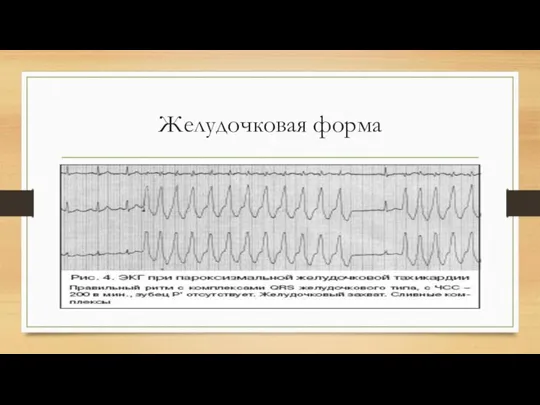
Слайд 35Лечение желудочковой формы пароксизмальной тахикардии
-Рефлекторные методы купирования
Медикаментозное купирование желудочковой пароксизмальной

тахикардии Лидокаин является препаратом первой очереди, сразу внутривенно в течение 1.5 мин вводят 80-120 мг (4-6 мл 2% раствора) препарата в 10 мл изотонического раствора натрия хлорида.
Новокаинамид является препаратом второй очереди для купирования желудочковой пароксизмальной тахикардии, к нему при- бегают при отсутствии эффекта от лечения лидокаином. В качестве препарата второй очереди могут вводиться внутри- венно дизопиромид (150 мг за 3 мин), этмозин (150 мг за 3 мин), гилуритмол (аймалин) (50 мг за 3 мин).
Кордарон (амиодарон) считается препаратом третьей очереди при купировании желудочковой пароксизмальной тахикардии. Его эффективность достигает 80-100% и он применяется при неэффективности вышеназванных антиаритмических средств
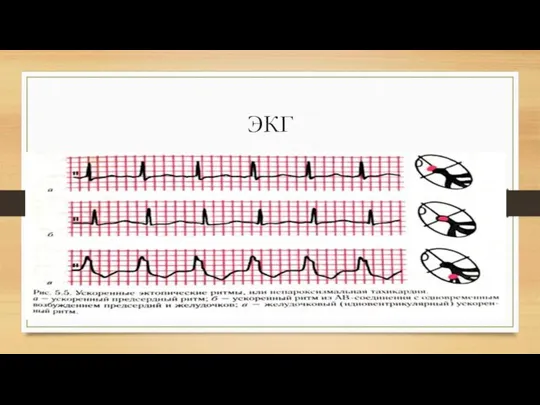
Слайд 36Непароксизмальная тахикардия
Непароксизмальная тахикардия — ускоренный эктопический ритм, импульсы для которого исходят из

различных участков сердца, но при этом тахикардия характеризуется постепенными началом и окончанием, правильным сердечным ритмом с частотой 91-104 в мин. Различают непароксизмальную тахикардию предсердную, из атриовентрикулярного соединения и желудочковую.



























 С-реактивный белок
С-реактивный белок Проучване на анти-N антитела срещу Коронавирус
Проучване на анти-N антитела срещу Коронавирус Песочная терапия
Песочная терапия Облитерирующий тромбангиит
Облитерирующий тромбангиит Центральные парезы и параличи
Центральные парезы и параличи Жизненный цикл ВИЧ
Жизненный цикл ВИЧ Патофизиология жирового обмена
Патофизиология жирового обмена Работа в очаге при коклюше
Работа в очаге при коклюше Философия и медицина
Философия и медицина Организация работы участкового терапевта
Организация работы участкового терапевта Заболевания кожи,вызываемые животными-паразитами
Заболевания кожи,вызываемые животными-паразитами Лекарственные растения
Лекарственные растения Наиболее распространённые опухоли
Наиболее распространённые опухоли Иммунология және аллергология АМСК кезеңіндегі бронх демікпесінің дифференциялдық диагностикасы
Иммунология және аллергология АМСК кезеңіндегі бронх демікпесінің дифференциялдық диагностикасы Диастолическая сердечная недостаточность
Диастолическая сердечная недостаточность Периоды жизни женщины. Нормальный менструальный цикл и его регуляция
Периоды жизни женщины. Нормальный менструальный цикл и его регуляция Послеродовый эндометрит
Послеродовый эндометрит Пути заражения паразитарными заболеваниями
Пути заражения паразитарными заболеваниями 1-. Введение
1-. Введение ЛЕКЦИЯ Пиелонефрит финал
ЛЕКЦИЯ Пиелонефрит финал Топография мышц
Топография мышц Lebensmittel nützlich für den Teil des menschlichen Körpers, die sie ähneln
Lebensmittel nützlich für den Teil des menschlichen Körpers, die sie ähneln Антиаритмики. Практика
Антиаритмики. Практика Особенности обследования в педиатрии
Особенности обследования в педиатрии Как можно заразиться ВИЧ-инфекцией?
Как можно заразиться ВИЧ-инфекцией? Острые респираторные заболевания и грипп
Острые респираторные заболевания и грипп Аппаратная физиотерапия
Аппаратная физиотерапия Социальные токсиканты
Социальные токсиканты