Содержание
- 2. ЛЕЙКОЗ (Leucosis) системное поражение кроветворного аппарата в основе которого лежит злокачественная гиперплазия.
- 3. Признаки злокачественной гиперплазии: Резкое преобладание пролиферативных процессов над процессами нормальной дифференциации клеток (безудержное деление). Образование малодифференцированных
- 4. Структура заболеваемости Количество наблюдений 31,500
- 5. ЭТИОЛОГИЯ ЛЕЙКОЗОВ ТЕОРИЯ ЛУЧЕВОГО ЛЕЙКОЗОГЕНЕЗА: а) механизм «мишеней»; б) механизм образования вторичных соединений (Н2О2). НАСЛЕДСТВЕННАЯ ТЕОРИЯ.
- 6. В пользу лучевого лейкозогенеза говорят данные мировой статистики по заболеваемости лейкозом: Лица, работающие в Ro-промышленности, болеют
- 7. НАСЛЕДСТВЕННАЯ ТЕОРИЯ ЛЕЙКОЗОВ Аргументы в пользу этой теории: Описаны «семейные» формы лейкозов, пенетрантность и экспрессивность которых
- 8. МУТАЦИОННЫЙ МЕХАНИЗМ ХИМИЧЕСКОГО ЛЕЙКОЗОГЕНЕЗА Канцероген Деполимеризация молекулы ДНК Образование свободных групп нуклеотидов (генов) Рекомбинация генов «Самосборка»
- 9. ВИРУСНАЯ ТЕОРИЯ ЛЕЙКОЗОГЕНЕЗА РНК-содержащие вирусы присутствуют в организме постоянно, вне болезни; активируют-ся при наличии лейкозотропного фона
- 10. Патогенез
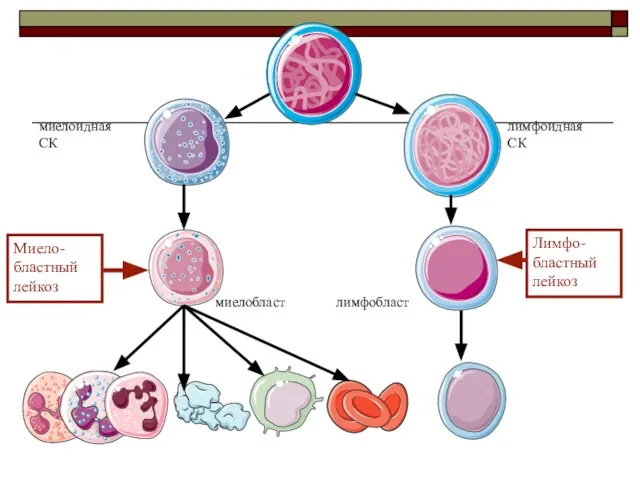
- 11. Исходя из патогенеза, можно выделить некоторые общие черты, характерные для лейкозов: ● появление в крови незрелых
- 12. миелобласт лимфобласт миелоидная СК лимфоидная СК Миело- бластный лейкоз Лимфо- бластный лейкоз
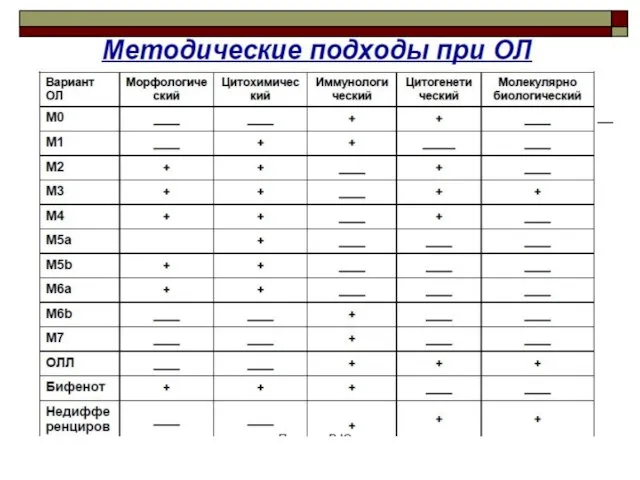
- 13. Классификация острых лейкозов ВОЗ пересмотр 2016 года Острые миелобластные лейкозы (ОМЛ) Острые лимфобластные лейкозы (ОЛЛ) B-лимфобластный
- 14. Классификация ОМЛ ВОЗ пересмотр 2016 года
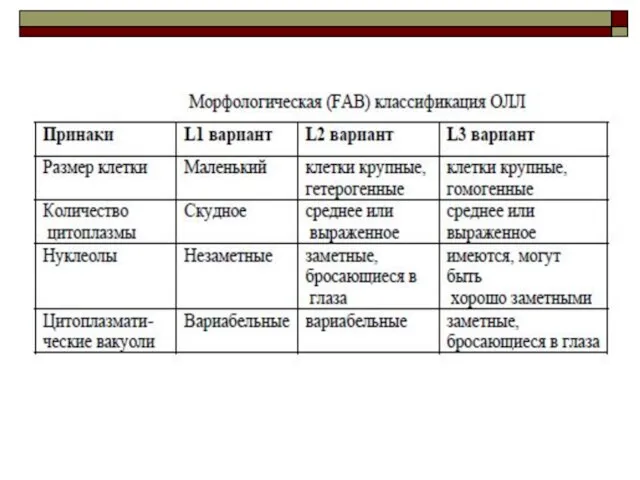
- 15. Классификация ОЛЛ ФАБ-классификация острых лимфобластных лейкозов основана на разделении ОЛЛ по морфологическим особенностям бластов: * L1
- 17. Различают несколько стадий течения острого лейкоза. • I - начальная стадия, чаще всего оцениваемая ретроспективно. •
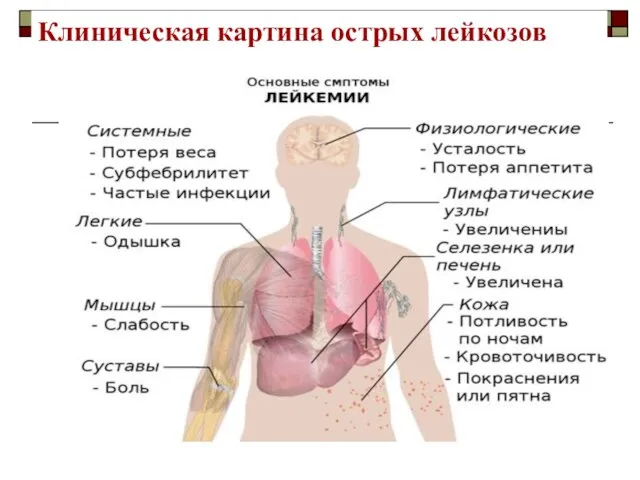
- 18. Клиническая картина острых лейкозов
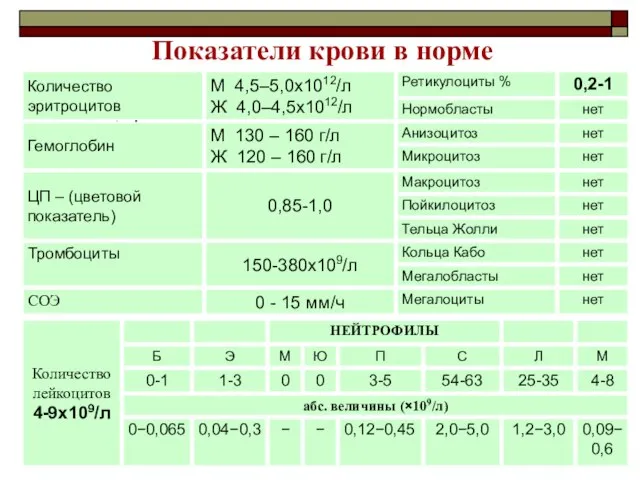
- 25. Показатели крови в норме
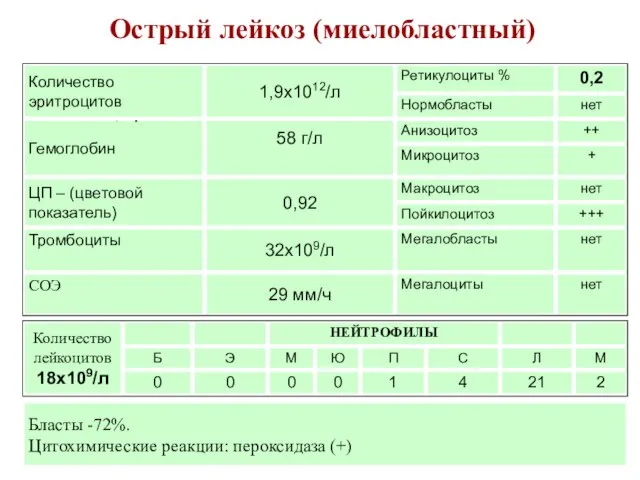
- 26. Острый лейкоз (миелобластный) Бласты -72%. Цитохимические реакции: пероксидаза (+)
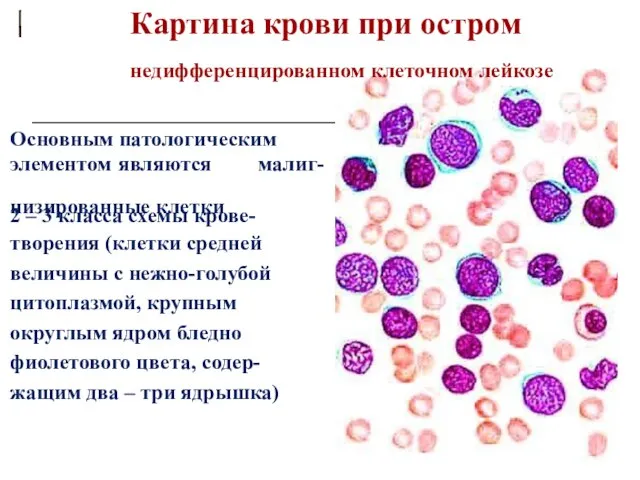
- 28. Картина крови при остром недифференцированном клеточном лейкозе Основным патологическим элементом являются низированные клетки малиг- 2 –
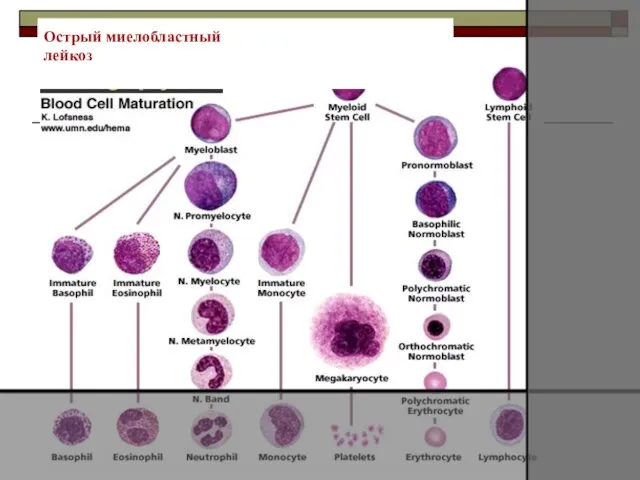
- 29. Острый миелобластный лейкоз
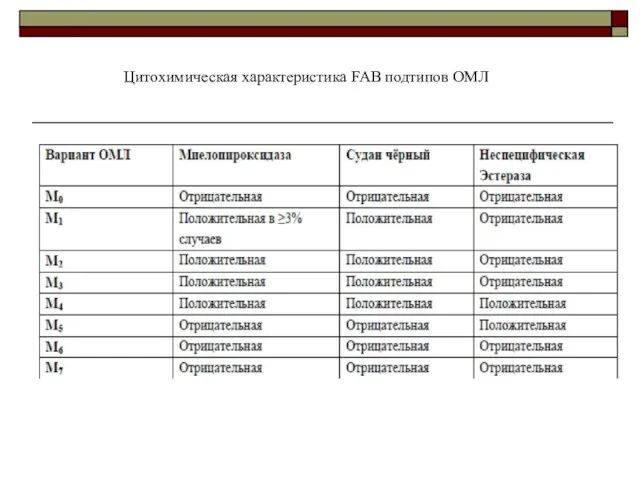
- 30. Цитохимическая характеристика FAB подтипов ОМЛ
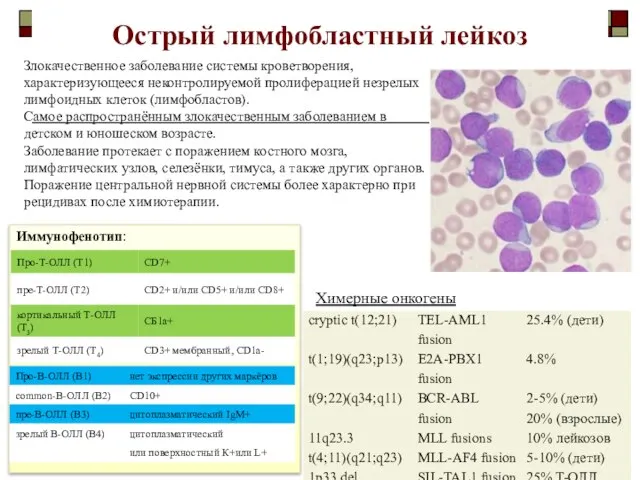
- 31. Острый лимфобластный лейкоз Злокачественное заболевание системы кроветворения, характеризующееся неконтролируемой пролиферацией незрелых лимфоидных клеток (лимфобластов). Самое распространённым
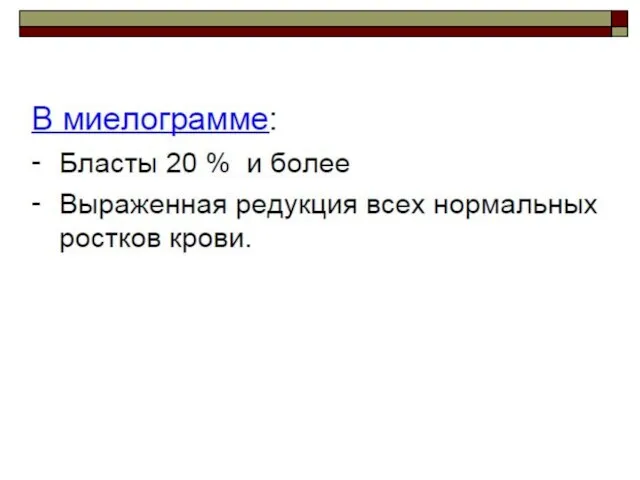
- 33. Окончательный диагноз острого лейкоза ставится на основании исследования пунктата костного мозга. При этом основным диагностическим признаком
- 34. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ОСТРОГО ЛЕЙКОЗА Гистохимическая реакция с бензидином на оксидазу и пероксидазу (+ в бластах при
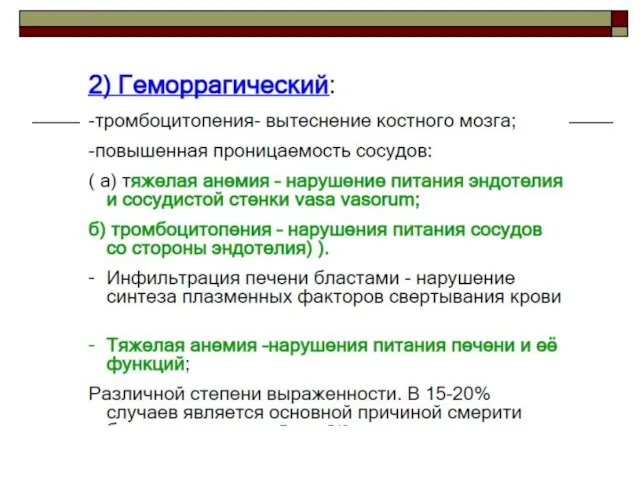
- 36. Дифференциальная диагностика Агранулоцитозы не сопровождаются бластозом костного мозга и редукцией эритроидного роста кроветворения. Геморрагический синдром отмечают
- 37. Дифференциальная диагностика Апластическая анемия исключается на основании отсутствия бластоза, а также, характерных клинических признаков (низкорослость, на
- 38. Хронический миелолейкоз злокачественная опухоль кроветворной ткани, исходящая из клеток предшественниц миелопоэза, морфологическим субстратом которой являются дифференцирующиеся
- 39. В среднем заболеваемость ХМЛ составляет 1-2 человека на 100 000 населения В структуре заболеваемости гемобластозами -
- 40. Этиология Ионизирующая радиация Химические вещества – бензол и другие ароматические углеводороды Среди пострадавших от атомной бомбардировки
- 41. Соматическая мутация - на уровне полипотентной клетки, родоначальницы красного и белого ростка, с сохранением способности к
- 42. Классификация ХМЛ Клинические варианты Типичная ХМЛ с филадельфийской хромосомой Атипичная ХМЛ без филадельфийской хромосомы Хронический МЛ
- 43. синдром опухолевой интоксикации (слабость, снижение аппетита, потеря массы тела, потливость, субфебрильная температура); синдром опухолевой пролиферации (боль
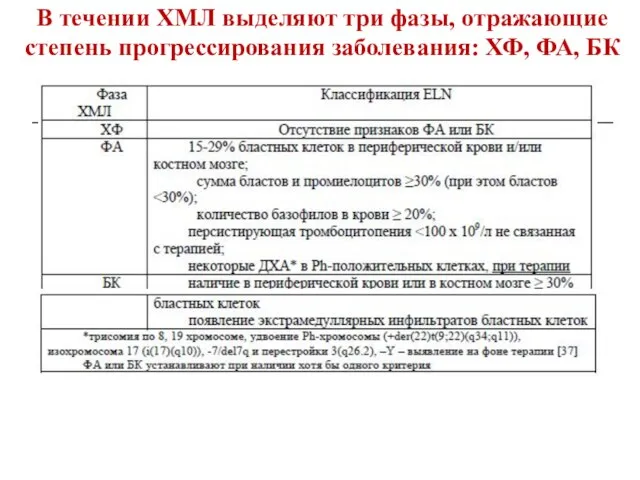
- 44. В течении ХМЛ выделяют три фазы, отражающие степень прогрессирования заболевания: ХФ, ФА, БК
- 45. Критерии хронической фазы миелолейкоза Сочетанное или изолированное увеличение размеров селезенки и печени; Содержание лейкоцитов в периферической
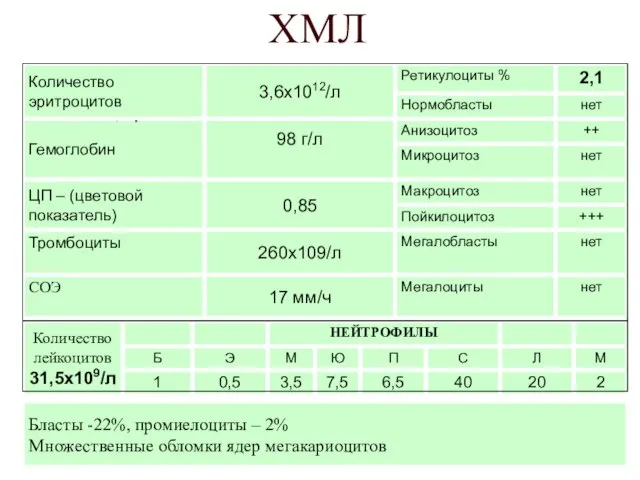
- 46. ХМЛ Бласты -22%, промиелоциты – 2% Множественные обломки ядер мегакариоцитов
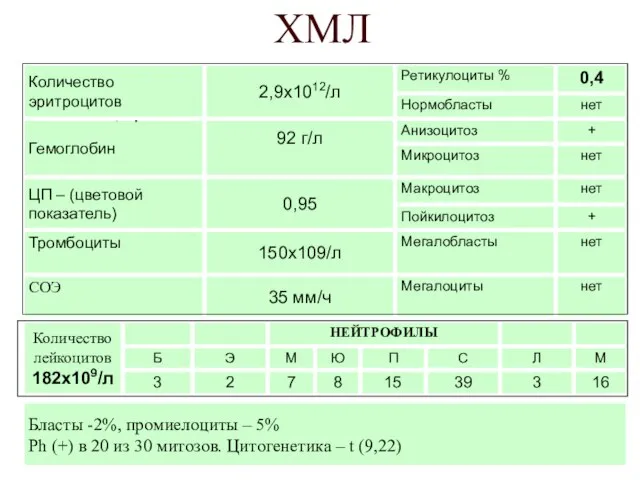
- 47. ХМЛ Бласты -2%, промиелоциты – 5% Ph (+) в 20 из 30 митозов. Цитогенетика – t
- 48. Лейкемоидные реакции при раке, туберкулезе, СКВ, сепсисе, почечной недостаточности и т.д. – вторичные, в к/м нет
- 49. Сублейкемический миелоз (идиопатический миелофиброз, остеомиелосклероз) Хромосомные аномалии –у 30 -40 %? неблагоприятный прогноз Характеризуется опухолевой пролиферацией
- 50. Стадии развития сублейкемического миелоза: Пролиферативная (ранняя,префибротическая) Фибротическая (фибротически – склеротическая) Трансформация в острый лейкоз
- 51. Префибротическая стадия Периферическая кровь Лейкоцитоз – 10 - 20 × 109/л Лейкоформула – сдвиг до миелоцитов,
- 52. Префибротическая стадия Костный мозг Гиперклеточность с ↑ содержанием незрелых клеток гранулоцитарного ряда, атипичных мегакариоцитов Эритрокариоциты –
- 53. Фибротическая стадия Чаще диагностируется на этой стадии Клиника: анемический синдром, спленомегалия, геморрагический синдром, рецидивирующие инфекционные осложнения.
- 54. Костный мозг Нормо- или гипоклеточный Миелобластов менее 10% Атипичные мегакариоциты Фиброз – значительно выражен Эволюция сублейкемического
- 55. Хронический мегакариоцитарный лейкоз (эссенциальная тромбоцитемия, идиопатическая тромбоцитемия) Характеризуется пролиферацией мегакариоцитов м персистирующим тромбоцитозом Встречается у лиц
- 56. Периферическая кровь: - Гипертромбоцитоз (500 - 1500 × 109/л) Фрагменты ядер мегакариоцитов Умеренная анемия Умеренный лейкоцитоз
- 57. Костный мозг: Нормо- или гиперклеточный Значительная гиперплазия мегакариоцитарного ростка Характерны гигантские мегакариоциты с многолопастными множественными ядрами
- 58. Диагностические критерии хронического мегакариоцитарного лейкоза
- 59. Хронический лимфолейкоз злокачественное опухолевое заболевание лимфатической ткани с обязательным поражением костного мозга, при котором субстрат опухоли
- 60. Хронический лимфолейкоз. Варианты. с преобладающим поражением костного мозга(костно-мозговой) с преобладающим поражением лимфатических узлов(опухолевый) с преобладающим поражением
- 61. Классификация стадий ХЛЛ (по J. Binet, 1981) А : гемоглобин более 100 г/л тромбоциты более 100,0·109
- 62. Особенности лимфоузлов при ХЛЛ: - безболезненные - мягко-эластической консистенции - подвижные -разного размера- от 1 см
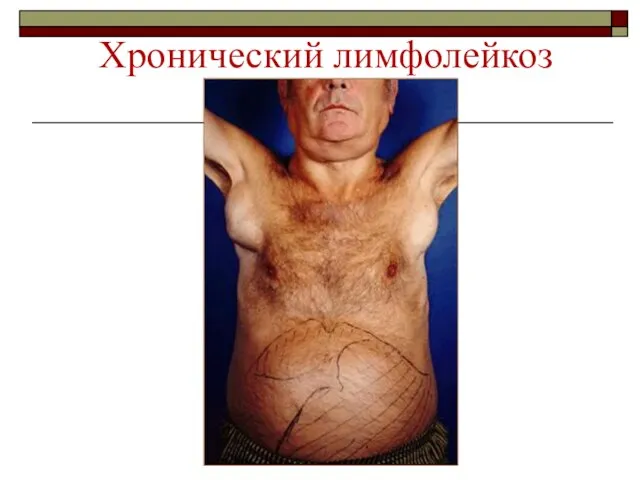
- 63. Хронический лимфолейкоз
- 65. Скачать презентацию













































 Группа риска по ВАР. Тактика ведения детей на педиатрическом участке
Группа риска по ВАР. Тактика ведения детей на педиатрическом участке Триаж. Осмотр и оценка состояния трех основных систем организма животных
Триаж. Осмотр и оценка состояния трех основных систем организма животных Асфиксия новорожденного
Асфиксия новорожденного Охрана труда и техника безопасности при работе зуботехнической лаборатории
Охрана труда и техника безопасности при работе зуботехнической лаборатории Беременные с экстрагенитальной патологией
Беременные с экстрагенитальной патологией Конфликт биомедицинской этики и религии
Конфликт биомедицинской этики и религии Суставы 2
Суставы 2 Гортань. Топография гортани
Гортань. Топография гортани 01 Организация лаборатории, гипс (1)
01 Организация лаборатории, гипс (1) Лицо_зубы
Лицо_зубы Патология роговицы и склеры
Патология роговицы и склеры Дизентерия — инфекционное заболевание
Дизентерия — инфекционное заболевание Доврачебная помощь и безопасность поисковых групп
Доврачебная помощь и безопасность поисковых групп Вич-инфекция в отоларингологии
Вич-инфекция в отоларингологии Опухолевый процесс
Опухолевый процесс План Лечения
План Лечения Метаболические нарушения
Метаболические нарушения Проблемы классификации таргетной терапии
Проблемы классификации таргетной терапии Математические модели анализа медицинских данных, методы и алгоритмы их реализации
Математические модели анализа медицинских данных, методы и алгоритмы их реализации Мигрень
Мигрень Патологии HEEL р-с. Рассеянный склероз
Патологии HEEL р-с. Рассеянный склероз Патологиялық материалды өңдеу тәртібі. Зерттеуге вирус бар материалды дайындау
Патологиялық материалды өңдеу тәртібі. Зерттеуге вирус бар материалды дайындау Влияние загрязнения атмосферного воздуха на заболеваемость органов дыхания в с. Домна
Влияние загрязнения атмосферного воздуха на заболеваемость органов дыхания в с. Домна Верхняя конечность
Верхняя конечность Тест для пациента
Тест для пациента Психопатологическая семиотика. Психопатологическая синдромология. Первая помощь при эпилепсии
Психопатологическая семиотика. Психопатологическая синдромология. Первая помощь при эпилепсии Позвоночник
Позвоночник lean әдіснамасы ұқыпты технологиялар
lean әдіснамасы ұқыпты технологиялар