Содержание
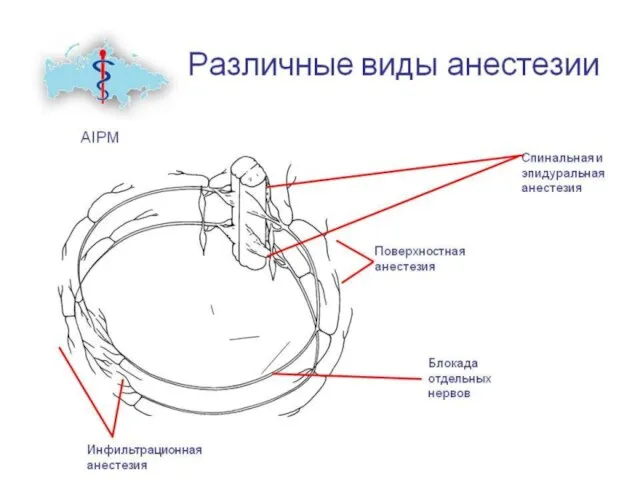
- 3. Различают следующие виды местной анестезии: 1. Проводниковая (блокада нервов и нервных сплетений) 2. Эпидуральная и спинномозговая
- 4. Проводниковая анестезия Разделяют следующие её виды: анестезия нервных стволов, анестезия нервных сплетений, анестезия нервных узлов (паравертебральная),
- 5. ПОКАЗАНИЯМИ К ПРОВОДНИКОВОЙ АНЕСТЕЗИИ ЯВЛЯЮТСЯ: ПРОТИВОПОКАЗАНИЯ К ПРОВОДНИКОВОМУ ОБЕЗБОЛИВАНИЮ: Планирование операций на верхних и нижних конечностях,
- 6. Проводниковую анестезию пальца по Лукашевичу-Оберсту применяют при операциях на пальце (при панарициях, ранах, опухолях). На основание
- 7. Межрёберную анестезию используют при переломах рёбер. Отступив на несколько сантиметров от места перелома ребра по направлению
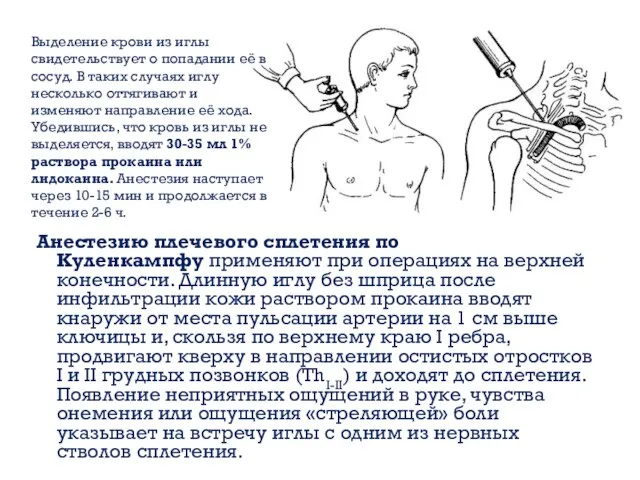
- 8. Анестезию плечевого сплетения по Куленкампфу применяют при операциях на верхней конечности. Длинную иглу без шприца после
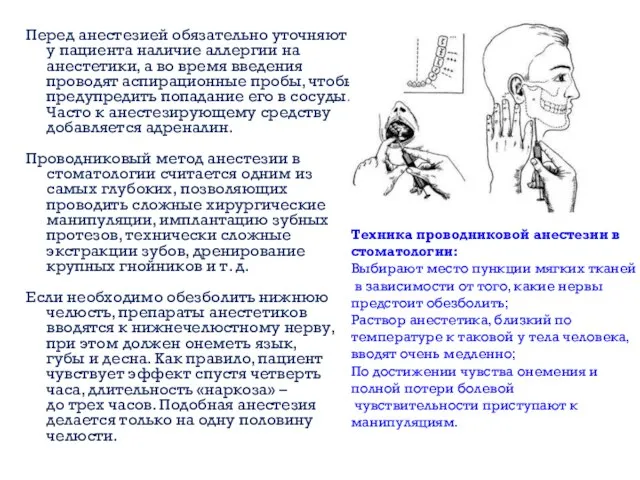
- 9. Перед анестезией обязательно уточняют у пациента наличие аллергии на анестетики, а во время введения проводят аспирационные
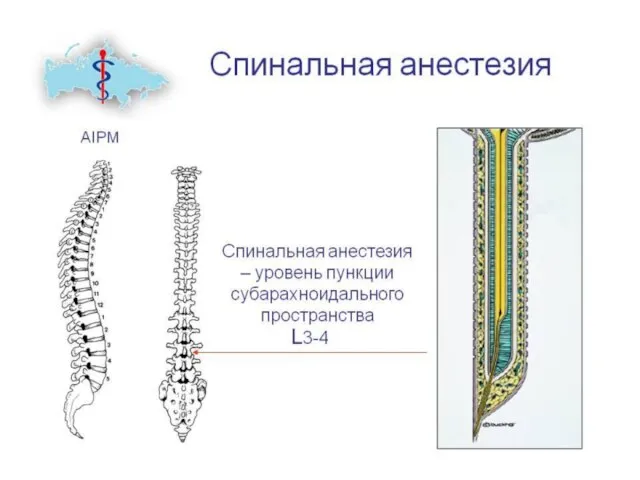
- 10. Спинномозговая анестезия Анестетик вводится в спинно-мозговую жидкость Применяют 2% раствор лидокаина, 0,5% раствор бупивакаина, 5% раствор
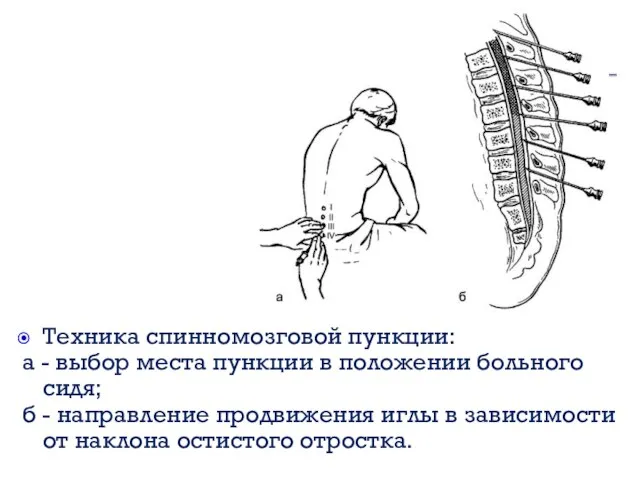
- 12. Техника спинномозговой пункции: а - выбор места пункции в положении больного сидя; б - направление продвижения
- 13. При проведении пункции в положении лёжа больного укладывают на бок, спина располагается на краю стола, колени
- 14. Убедившись, что пункция проведена правильно, в шприц набирают 2-3 мл цереброспинальной жидкости, смешивают с раствором анестетика
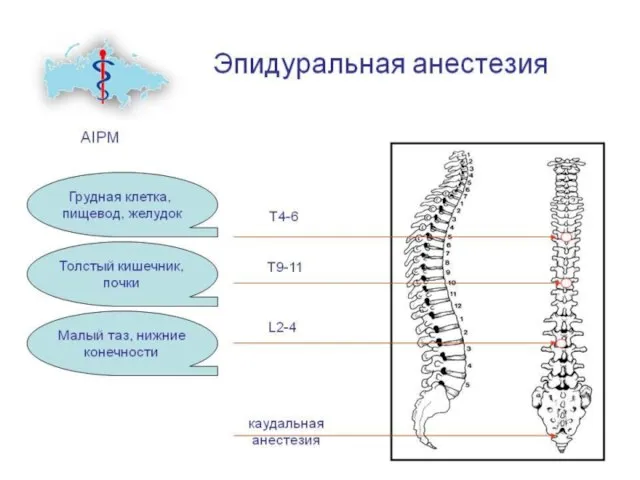
- 16. Перидуральная (эпидуральная) анестезия Анестетик вводится в щель, образованную твердой мозговой оболочкой спинного мозга и периостом спинномозгового
- 18. Эпидуральная анестезия Обезболивающего эффекта достигают за счёт блокады корешков спинного мозга анестезирующим препаратом, введённым в эпидуральное
- 19. Техника пункции Пункцию производят иглой, надетой на шприц с изотоническим раствором хлорида натрия. Продвижение иглы сопровождается
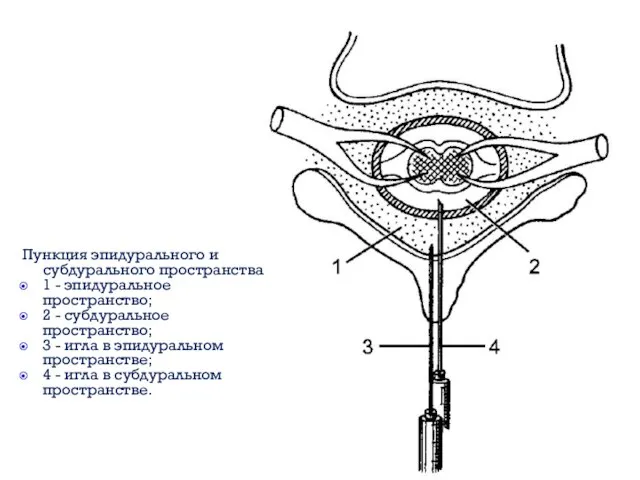
- 20. Пункция эпидурального и субдурального пространства: 1 - эпидуральное пространство; 2 - субдуральное пространство; 3 - игла
- 23. Скачать презентацию













 Острый и хронический аппендицит
Острый и хронический аппендицит Определение зависимости коэффициента парного взаимодействия от температуры пар веществ
Определение зависимости коэффициента парного взаимодействия от температуры пар веществ Болезни почек
Болезни почек Болезнь Шейермана-Мау – юношеский кифоз. Болезнь Кальве
Болезнь Шейермана-Мау – юношеский кифоз. Болезнь Кальве Профилактика СПИД и ВИЧ
Профилактика СПИД и ВИЧ Ресвератрол – научный прорыв
Ресвератрол – научный прорыв Флаваноиды
Флаваноиды Chronic gastritis. Хронический гастрит
Chronic gastritis. Хронический гастрит Распространенность ИБС по Старооскольскому округу
Распространенность ИБС по Старооскольскому округу Ортопедическое лечение вкладками
Ортопедическое лечение вкладками Виды проводниковой анестезии
Виды проводниковой анестезии Регуляция тонуса сосудов
Регуляция тонуса сосудов VII жұп берт нерві
VII жұп берт нерві Отеки. Протеинурия беременных
Отеки. Протеинурия беременных Диагностика внутриутробного состояния плода. Кардиотокография при беременности и в родах
Диагностика внутриутробного состояния плода. Кардиотокография при беременности и в родах Мобильное медицинское приложение
Мобильное медицинское приложение Виды томографических исследований
Виды томографических исследований фтиз
фтиз Жіті тыныстың жеткіліксіздігі
Жіті тыныстың жеткіліксіздігі Доклад Тоймухамбетова Ботагоз 719-2 инфекция
Доклад Тоймухамбетова Ботагоз 719-2 инфекция Трудные роды
Трудные роды I этап студенческой олимпиады по хирургии. Абдоминальная хирургия
I этап студенческой олимпиады по хирургии. Абдоминальная хирургия Эмбриогенез человека. Стадии эмбрионального развития. Формирование и развитие зародышевых листков
Эмбриогенез человека. Стадии эмбрионального развития. Формирование и развитие зародышевых листков Природные антибактериальные средства
Природные антибактериальные средства Невропатология. Дизонтогения
Невропатология. Дизонтогения Гиперпластические процессы эндометрия
Гиперпластические процессы эндометрия Значение жидкости для организма
Значение жидкости для организма Острый бронхит
Острый бронхит