Слайд 2Определение
Вспомогательная репродуктивная технология
Вспомогательные репродуктивные технологии (ВРТ) — собирательное название медицинских технологий, методов лечения и процедур, направленных на достижение

беременности пациенткой, при которых отдельные или все этапы зачатия осуществляются вне организма будущей матери.
Слайд 3Основной перечень технологий, относящихся к ВРТ выглядит весьма внушительно. К ним относятся:
−

Экстракорпоральное оплодотворение.
− Инъекция сперматозоидов в цитоплазму ооцита (ИКСИ).
− Криоконсервация половых клеток, тканей репродуктивных органов и эмбрионов, транспортировка половых клеток и (или) тканей репродуктивных органов.
− Использование донорских ооцитов.
− Использование донорской спермы.
− Использование донорских эмбрионов.
− Суррогатное материнство.
Слайд 4ЭКО
Во время ЭКО яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in

vitro» («в пробирке»), полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2—5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития.
Слайд 5 икси
Введение сперматозоида в цитоплазму, интрацитоплазматическая инъекция сперматозоида) — метод лечения бесплодия, один из вспомогательных методов искусственного оплодотворения.

Слайд 6Процедуру ИКСИ при ЭКО используют, когда присутствует хотя бы одно обстоятельство:
снижено количество

сперматозоидов в сперме;
снижена подвижность сперматозоидов в сперме;
много патологических сперматозоидов в сперме;
в сперме содержатся антиспермальные антитела (АСАТ);
недиагносцируемые патологии сперматозоидов или яйцеклеток.
Слайд 7Донорство спермы
Банк спермы — хранилище, где содержатся замороженные в жидком азоте сперматозоиды, для их последующего

использования с целью лечения бесплодия, обусловленного как мужским, так и женским фактором, следующими видами вспомогательных репродуктивных технологий: искусственная инсеминация, экстракорпоральное оплодотворение (ЭКО).
Слайд 8Отбор доноров
Требования, предъявляемые пунктами приёма спермы к донорам:
возраст от 18 до 35

лет (возраст установлен правовыми актами РФ);
отсутствие фенотипических (внешних) особенностей (правильное телосложение и черты лица);
физическое и психическое здоровье.
Требования, предъявляемые к донорской сперме:
объем спермы более 1 мл;
концентрация сперматозоидов в 1 мл эякулята более 80 млн;
доля прогрессивно-подвижных форм более 60%;
доля морфологически нормальных форм более 60%;
криотолерантность (выживаемость сперматозоидов после заморозки).
Слайд 9Донорство ооцитов
В некоторых случаях для проведения ЭКО требуются донорские яйцеклетки. Это необходимо,

если у женщины истощен овариальный резерв, если у нее отсутствуют яичники и нет собственных половых клеток. Доноров яйцеклеток делят на анонимных и индивидуальных.
Индивидуальный донор — это женщина, которую нашла сама бесплодная пациентка, с которой достигла соглашения, заключила договор.
Если женщина хочет стать анонимным донором, ее заказчиком будет выступать Министерство здравоохранения, и все обследование будет осуществляться за деньги государства или частных клиник, поскольку потом полученный биоматериал переходит в полную собственность клиники.
Слайд 10Суррога́тное матери́нство
Вынашивание и рождение женщиной ребенка для другого лица или лиц, которые станут

родителями ребенка после его рождения. Чаще всего генетический материал (сперматозоиды и ооциты) для формирования эмбриона предоставляется лицами, для которых вынашивается ребенок.
Слайд 11В России суррогатное материнство регламентируется следующими законодательными актами и нормативными документами:
Семейный Кодекс

РФ, ст. 51-52[27];
Федеральный закон от 21.11.2011 № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»[2];
Закон «Об актах гражданского состояния» от 15.11.97. № 143-ФЗ, ст. 16[28];
Приказ Министерства здравоохранения РФ от 30 августа 2012 г. № 107н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению».
Слайд 12Преимплантационная генетическая диагностика
диагностика генетических заболеваний у эмбриона человека перед имплантацией в слизистую

оболочку матки, то есть до начала беременности. Обычно для анализа проводится биопсия одного бластомера у эмбриона, находящегося на стадии дробления (4-10 бластомеров). При материнском носительстве генетической патологии возможна биопсия 1-го и 2-го полярных телец яйцеклетки до оплодотворения. В последние годы наблюдается тенденция к переходу на биопсию трофэктодермы (внешнего слоя клеток) на стадии бластоцисты (пятый день развития эмбриона)[1]. Преимплантационная генетическая диагностика рассматривается в качестве способа альтернативного пренатальной диагностике. Его главное преимущество заключается в том, что при его использовании отсутствует селективное прерывание беременности, а вероятность рождения ребёнка без диагностируемого генетического заболевания достаточно высока. Таким образом, ПГД является дополнительной процедурой к вспомогательным репродуктивным технологиям и требует экстракорпорального оплодотворения (ЭКО).











 Уход за больным при гриппе
Уход за больным при гриппе Инфекционные заболевания и их профилактика
Инфекционные заболевания и их профилактика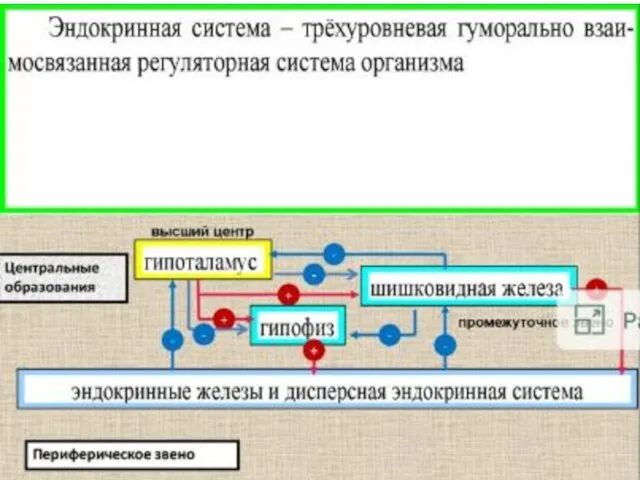 Эндокринная система человека
Эндокринная система человека Заболевания перикарда
Заболевания перикарда Беременность при заболеваниях почек и эндокринной патологии
Беременность при заболеваниях почек и эндокринной патологии Основные правила экономии на питании без ущерба для здоровья
Основные правила экономии на питании без ущерба для здоровья Аденоиды
Аденоиды Всемирный день иммунитета
Всемирный день иммунитета Гигиена, закаливание, режим тренировочных занятий и отдыха
Гигиена, закаливание, режим тренировочных занятий и отдыха Криотерапия и криодеструкция в косметологии
Криотерапия и криодеструкция в косметологии 21.10.2022 _Алфлутоп_ревм_
21.10.2022 _Алфлутоп_ревм_ Эпидемиология табиғи ошақтағы инфекция
Эпидемиология табиғи ошақтағы инфекция 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation
2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation Аппендикулярный инфильтрат
Аппендикулярный инфильтрат Резус фактор
Резус фактор Дерматовенерология. Строение и функции кожи. Морфологические элементы. Лекция 1
Дерматовенерология. Строение и функции кожи. Морфологические элементы. Лекция 1 дисбиоз
дисбиоз Оптимизация процесса получения рентгеновского снимка
Оптимизация процесса получения рентгеновского снимка Инфаркт миокарда. Причины инфаркта
Инфаркт миокарда. Причины инфаркта Ожирение и избыточный вес
Ожирение и избыточный вес Триаж. Осмотр и оценка состояния трех основных систем организма животных
Триаж. Осмотр и оценка состояния трех основных систем организма животных Дистрофии
Дистрофии Невротические состояния в практике врача стоматолога
Невротические состояния в практике врача стоматолога Ускоренная остеогенная ортодонтия. Кортикотомия
Ускоренная остеогенная ортодонтия. Кортикотомия Действие электрического тока на организм человека
Действие электрического тока на организм человека Обморожение. Признаки. Первая помощь
Обморожение. Признаки. Первая помощь История болезни. Отделение: терапия
История болезни. Отделение: терапия IV Региональный чемпионат Молодые профессионалы (WorldSkills Russia) Курганской области
IV Региональный чемпионат Молодые профессионалы (WorldSkills Russia) Курганской области