Слайд 2Бронхит
это воспалительное заболевание бронхов, характеризующееся нарушением слизеобразования и дренирующей функции бронхиального

дерева.
Слайд 3Бронхит
Острый бронхит (ОБ) - воспалительное заболевание бронхов, вызываемое различными инфекционными агентами

и некоторыми неинфекционными факторами, клинически проявляющееся остро возникшей респираторной симптоматикой, чаще всего — кашлем, при отсутствии в анамнезе легочного заболевания.
Хронический бронхит (ХБ) - диффузное воспалительное поражение бронхиального дерева, обусловленное длительным раздражением воздухоносных путей летучими поллютантами и/или (реже) повреждением вирусно-бактериальными агентами, сопровождающееся гиперсекрецией слизи, нарушением дренажной функции бронхов, что проявляется постоянным или периодически возникающим кашлем и выделением мокроты.
Слайд 4Классификация
По течению:
Остро текущий (не более 2 нед.);
Затяжной (до 1 мес.);
Рецидивирующий (до

3 мес.)
Хронический (обострение, ремиссия). Согласно рекомендации ВОЗ, бронхит может считаться хроническим, если больной откашливает мокроту на протяжении большинства дней не менее 3 мес подряд в течение более 2 лет подряд.
По функциональным нарушениям:
Обструктивный (относится к ХОБЛ);
Необструктивный.
По характеру воспаления:
катаральный (слизистый);
катарально-гнойный;
гнойный;
геморрагический;
фибринозный.
По уровню поражения бронхов:
с преимущественным поражением крупных бронхов (проксимальный бронхит);
с преимущественным поражением мелких бронхов (дистальный бронхит)
панбронхит
Слайд 5Этиология
экзогенные факторы:
Вирусы, бактерии (Mycoplasma pneumoniae, Chlamydia pneumoniae, Bordetella pertussis). У детей

и пациентов со сниженным иммунитетом возбудителями острого бронхита могут быть Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis.
В редких случаях - ингаляционное воздействие некоторых химических соединений — двуокиси серы, окислов азота, органической пыли, отравляющих газов.
Слайд 6Этиология
эндогенные факторы (факторы риска):
патология носоглотки, нарушение дыхания через нос и очищения

вдыхаемого воздуха,
повторные ОРЗ, хронические заболевания верхних дыхательных путей;
наследственная предрасположенность, пожилой и детский возраст;
табачный дым (при активном и пассивном курении);
загрязнение воздушного бассейна; неблагоприятные условия профессиональной деятельности; климатические факторы;
нарушение обмена веществ (ожирение).
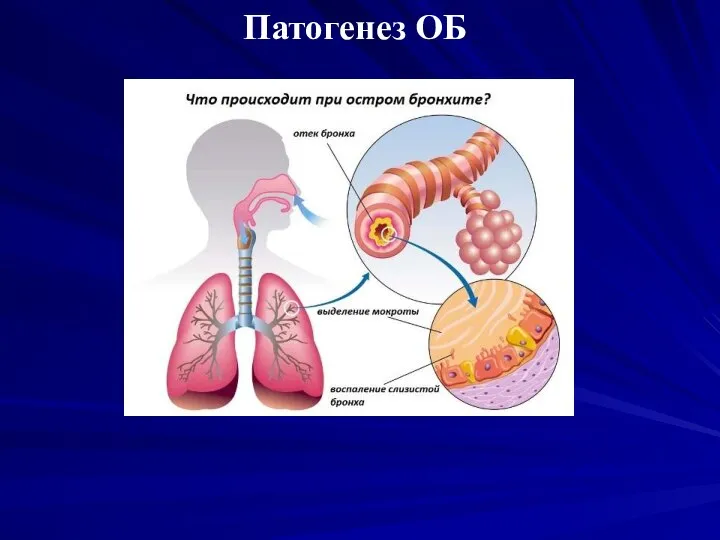
Слайд 7Патогенез ОБ
Воздействие возбудителя отек, гиперемия, разрушение эпителия.
Воздействие возбудителя нарушение мукоцилиарного клиренса (замедление

элиминации частиц с поверхности эпителия ДП).
При повреждении эпителия бронхов его регенерация происходить в течение 2-х недель. При повреждении подслизистой оболочки и при развитии панбронхита период восстановления – до 3 месяцев.
Воспалительный процесс при остром бронхите начинается, как правило, вирусным поражением носоглотки и гортани с дальнейшим распространением на нижние дыхательные пути — трахею, бронхи и бронхиолы.
Такое повреждение эпителия в некоторых случаях, особенно при сниженном иммунитете, дает возможность проникновения в глубину ткани бактериальной инфекции.
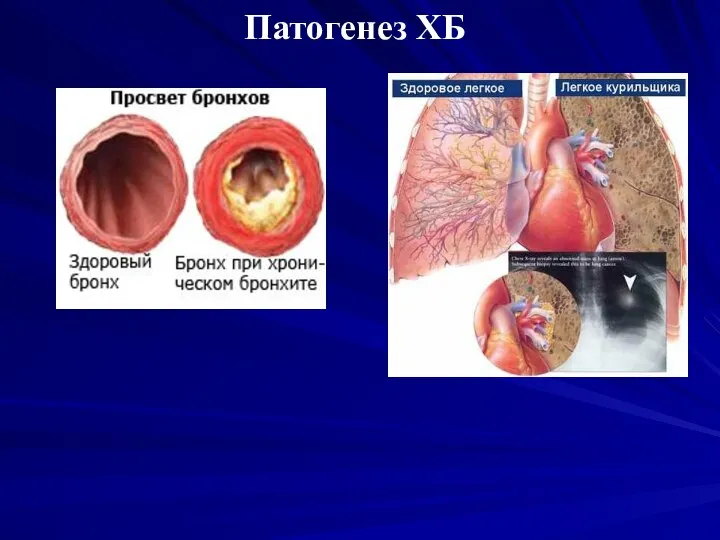
Слайд 9Патогенез ХБ
Изменение структурно-функциональных свойств слизистой оболочки и подслизистого слоя гиперплазия и гиперфункция

бокаловидных клеток, бронхиальных желез, гиперсекреция слизи и изменения ее свойств (слизистый секрет становится густым, вязким и засасывает реснички мерцательного эпителия) → нарушение в системе мукоцилиарного транспорта → снижение выработки секреторного IgA → уменьшение содержания в слизи лизоцима → отек слизистой оболочки → атрофия и метаплазия эпителия.
Воспаление слизистой оболочки (раздражающие вещества+инфекции). Отек слизистой оболочки и торможение активности реснитчатого эпителия → нарушение эвакуаторной и снижение барьерной функции слизистой оболочки бронхов.
Слайд 10Патогенез ХБ
Нарушение проходимости и дренажной функции бронхов:
бронхоспазм;
гиперсекреция слизи
метаплазия эпителия из цилиндрического в

многослойный плоский и его гиперплазия,
нарушение выработки сурфактанта;
воспалительный отек и инфильтрация слизистой оболочки;
коллапс мелких бронхов и облитерации бронхиол.
Слайд 12Клиническая картина ОБ
Два основных синдрома: интоксикационный и мукоцилиарной недостаточности.
Инкубационный период инфекции

-3-5 дней. В это время температура повышается до 37—38,5 °С.
Признаки обшей интоксикации: нарушение самочувствия, недомогание, слабость, озноб, артралгии, боль в спине и конечностях, в редких случаях — за грудиной.
ОБ чаще носит характер нисходящей инфекции, поэтому может быть боль в горле при глотании, осиплость голоса.
Основной симптом мукоцилиарной недостаточности — кашель, который держится на протяжении всей болезни.
Кашель в начале заболевания сухой и болезненный. Спустя несколько суток кашель становится мягким и влажным, начинается выделение мокроты.
Появление одышки свидетельствует о присоединении бронхиальной обструкции, обусловленной вовлечением в патологический процесс мелких бронхов (бронхиолит).
Слайд 13Клиническая картина ХБ
Симптомы ХБ:
Кашель с мокротой - наиболее типичное проявление болезни.

- При необструктивном варианте катарального бронхита кашель сопровождается выделением небольшого количества слизистой водянистой мокроты, чаще по утрам, после физических упражнений или в связи с учащением дыхания.
Приступообразный кашель указывает на развитие бронхиальной обструкции. Кашель приобретает оттенок лающего и носит пароксизмальный характер при выраженном экспираторном коллапсе (стенозе) трахеи и крупных бронхов.
При гнойном и слизисто-гнойном бронхите больше беспокоит выделение мокроты, однако иногда они не замечают, что она выделяется при кашле.
При обструктивном варианте бронхита (любой его форме) кашель малопродуктивный и надсадный, сопровождается одышкой, мокрота (даже гнойная) выделяется в небольшом количестве.
Слайд 14Клиническая картина ХБ
Симптомы ХБ:
Одышка возникает у всех больных ХБ в различные

сроки от начала болезни. Если одышка становится более выраженной и постоянной, это свидетельствует о развитии дыхательной (легочной) недостаточности.
Кровохарканье рецидивирующее является указанием на геморрагическую форму бронхита, может быть первым симптомом рака легкого, либо бронхоэктазов.
Симптомы общего характера:
потливость, слабость, повышение температуры тела, быстрая утомляемость, снижение трудоспособности и т. д.
Слайд 15Диагностика ОБ
Объективное обследование:
При пальпации грудной клетки можно выявить некоторую болезненность между ребрами

и над проекцией прикрепления диафрагмы к грудной клетке.
Перкуторно - над легкими чаще всего определяется легочный звук. Тимпанический оттенок перкуторного звука свидетельствует о поражении мелких бронхов и бронхиол с возникновением острой эмфиземы легких.
Аускультация выявляет жесткое везикулярное дыхание и, в зависимости от характера мокроты (жидкая или вязкая), вовлечения в процесс крупных или мелких бронхов, — влажные или сухие рассеянные хрипы.
При воспалении бронхов крупного и среднего калибра, наличии в них вязкого секрета выслушиваются сухие хрипы низкого тембра — жужжащие хрипы.
Воспаление бронхов мелкого калибра с отеком слизистой оболочки, обусловливает возникновение свистящих хрипов.
Слайд 16Диагностика ОБ
Лабораторные методы исследования:
ОАК: нейтрофильный лейкоцитоз (сдвиг влево), ускорение СОЭ.
БАК: возможно

проявление острофазовых реакций – появление СРБ, сиаловых кислот, увеличение фракции α2-глобулинов.
Анализ мокроты: всем кашляющим более 2-х недель рекомендуется :
бактериоскопический анализ мокроты с окраской по Цилю-Нильсену для исключения туберкулеза;
бактериологический анализ (посев на чувствительность к а/б).
Анализ кала на я/г
Слайд 17Диагностика ОБ
Инструментальные методы исследования:
Исследования ФВД (спирометрия, пикфлоуметрия): позволяет своевременно выявить обструктивный компонент.

Рентгенологическое исследование ОГК при затяжном течении, либо если 2 года не было планового ФЛЮ: изменения отсутствуют (редко усиление легочного рисунка).
Бронхоскопия: не относится к обязательным исследованиям.
Слайд 18Диагностика ХБ
Объективное обследование:
При осмотре: при развитии эмфиземы – цианоз, бочкообразная грудная клетка,

набухание шейных вен, изменение дистальных фаланг и ногтей.
При пальпации грудной клетки можно выявить снижение резистентности (эмфизема).
Перкуторно – сначала легочный звук, при прогрессировании заболевания – коробочный (эмфизема). Границы легких смещаются вниз, ограничивается подвижность легочного края.
При аускультации:
жесткое дыхание (при развитии эмфиземы ослабленное);
сухие хрипы рассеянного характера, тембр которых зависит от калибра пораженных бронхов (свистящие хрипы, особенно на выдохе, в положении лежа и форсированном дыхании - при поражении мелких бронхов);
- при обострении процесса можно прослушать влажные хрипы, калибр которых зависит от уровня поражения бронхиального дерева (могут исчезать после хорошего откашливания и выделения мокроты).
Слайд 19Диагностика ХБ
Использование опросников
Использование опросников составляет основу ранней диагностики ХБ . При наличии

кашля по крайней мере 3 месяца в году на протяжении 2-х лет при отсутствии других заболеваний с подобными симптомами проводят обследование пациента.
Лабораторные методы исследования
ОАК: нейтрофильный лейкоцитоз (сдвиг влево), вторичный эритроцитоз вследствие хронической гипоксии при развитии выраженной легочной недостаточности, ускорение СОЭ.
БАК: возможно проявление острофазовых реакций – появление СРБ, сиаловых кислот, серомукоида, увеличение фракции α2-глобулинов.
Анализ мокроты:
бактериоскопический анализ мокроты с окраской по Цилю-Нильсену для исключения туберкулеза;
Бактериологический анализ (посев на чувствительность к а/б).
Слайд 20Диагностика ХБ
Инструментальные методы исследования
Рентгенологическое исследование - Возможна сетчатая деформация легочного рисунка, обусловленная
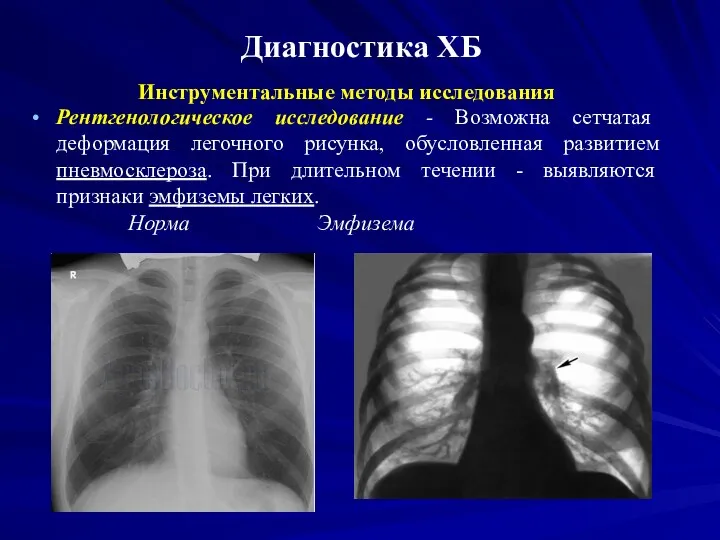
развитием пневмосклероза. При длительном течении - выявляются признаки эмфиземы легких.
Норма Эмфизема
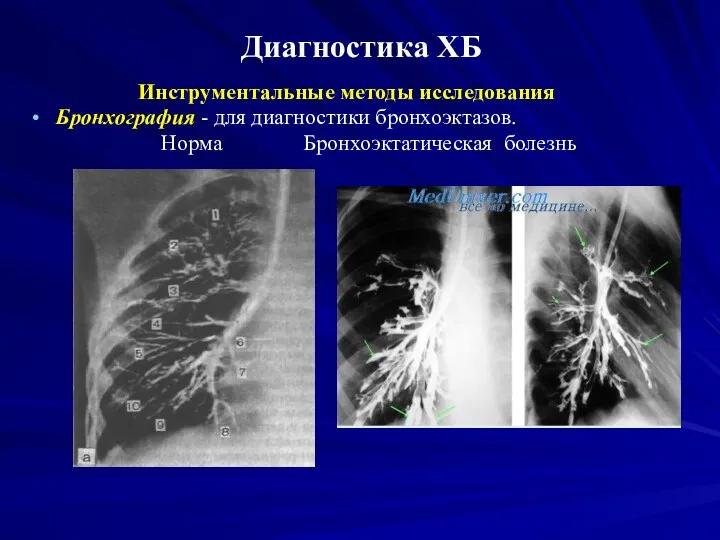
Слайд 21Диагностика ХБ
Инструментальные методы исследования
Бронхография - для диагностики бронхоэктазов.
Норма Бронхоэктатическая болезнь
Слайд 22Диагностика ХБ
Инструментальные методы исследования
Бронхоскопия:
а)подтверждает наличие воспалительного процесса и оценивает степень его

активности;
б) уточняет характер воспаления (диагноз геморрагического или фибринозного бронхита ставят только после бронхоскопического исследования);
в)выявляет функциональные нарушения трахеобронхиального дерева (дискинезия трахеи и крупных бронхов);
г)выявление органических поражений бронхиального дерева (стриктуры, опухоли и т. д.).
д) получение содержимое бронхов или промывные воды для микробиологического, паразитологического и цитологического исследований.
Слайд 23Диагностика ХБ
Инструментальные методы исследования
Бронхоскопия: Норма
Слайд 24Диагностика ХБ
Инструментальные методы исследования
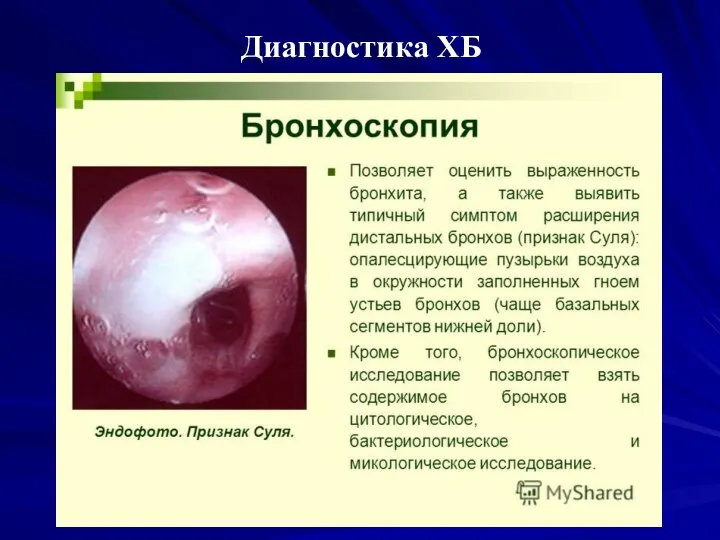
Слайд 25Диагностика ХБ
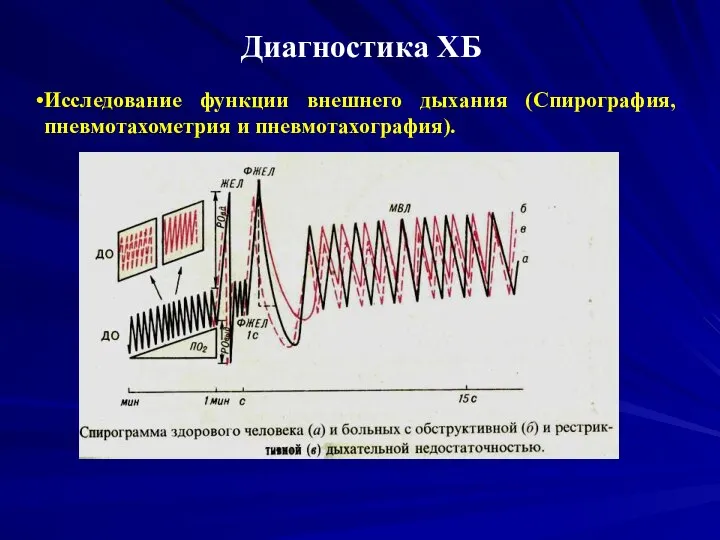
Исследование функции внешнего дыхания (Спирография, пневмотахометрия и пневмотахография).
Для выявления рестриктивных

и обструктивных нарушений легочной вентиляции (признаком бронхиальной обструкции является преобладание мощности вдоха над мощностью выдоха) По спирограмме рассчитывают показатели: ОФВ1с (объем форсированного выдоха в 1 с), индекс Тиффно (отношение ОФВ к ЖЕЛ, это же отношение, выраженное в %, составляет коэффициент Тиффно) и показатель скорости движения воздуха — ПСДВ (отношение максимальной вентиляции легких - МВЛ к ЖЕЛ).
Слайд 26Диагностика ХБ
Исследование функции внешнего дыхания (Спирография, пневмотахометрия и пневмотахография).
Слайд 27Диагностика ХБ
Вспомогательные исследования
Исследование газов крови и КОС - для диагностики степени ДН.
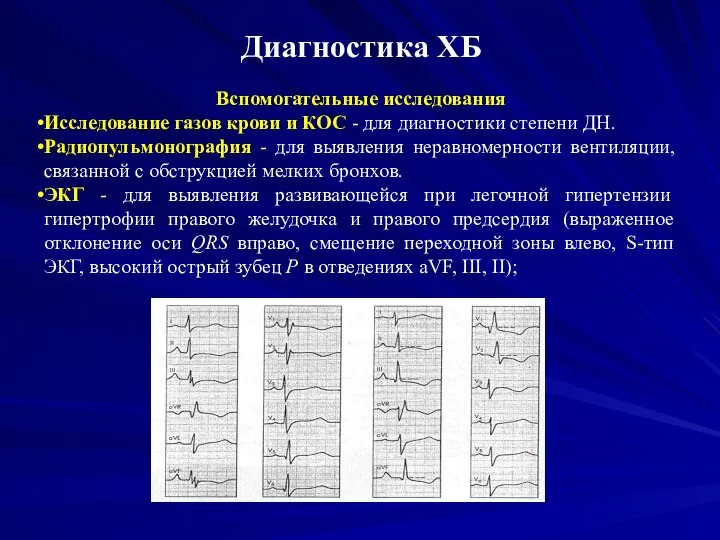
Радиопульмонография - для выявления неравномерности вентиляции, связанной с обструкцией мелких бронхов.
ЭКГ - для выявления развивающейся при легочной гипертензии гипертрофии правого желудочка и правого предсердия (выраженное отклонение оси QRS вправо, смещение переходной зоны влево, S-тип ЭКГ, высокий острый зубец Р в отведениях aVF, III, II);
Слайд 28Осложнения.
Все осложнения ХБ могут быть разделены на две группы:
1). непосредственно обусловленные инфекцией:

а) пневмония,
б) бронхоэктазы,
в) бронхоспастический (неаллергический) и астматический (аллергический) компоненты;
2) обусловленные эволюцией бронхита:
а) кровохарканье,
б) эмфизема легких,
в) диффузный пневмосклероз,
г) легочная недостаточность,
д) легочное сердце (компенсированное и декомпенсированное с развитием правожелудочковой сердечной недостаточности);
е) острая дыхательная недостаточность с развитием острого респираторного ацидоза.
Слайд 29Профилактика
Здоровый образ жизни, физическая активность
Раннее начало и правильное лечение острой пневмонии
Эффективное лечение

острого и хронического бронхита
Своевременное и эффективное лечение назофарингеальных очагов хронической инфекции
Тщательная санация полости рта
Устранение профессиональных вредностей и факторов, вызывающих раздражение и повреждение дыхательных путей
Прекращение курения
Слайд 30Дыхательная недостаточность
Дыхательная недостаточность (ДН)— патологическое состояние организма, при котором не обеспечивается поддержание нормального

газового состава крови, или оно достигается за счет напряжения компенсаторных механизмов внешнего дыхания.
Диагностическим критерием выраженной считается снижение парциального давления кислорода < 60 мм рт. ст. и/или повышение парциального давления углекислого газа в артериальной крови > 45 мм рт. ст.
Слайд 31Дыхательная недостаточность
Классификация
Патогенетическая классификация.
Различают две большие категории :
паренхиматозная (гипоксемическая, легочная или ДН I

типа);
вентиляционная (гиперкапническая, "насосная" или ДН II типа)
Наиболее частые причины паренхиматозной дыхательной недостаточности:
пневмония;
респираторный дистресс-синдром взрослых;
кардиогенный отек легких.
Слайд 32Дыхательная недостаточность
Классификация
Вентиляционная дыхательная недостаточность может развиться вследствие:
утомления/слабости дыхательных мышц;
механического дефекта костно-мышечного каркаса

грудной клетки;
нарушений функции дыхательного центра.
Наиболее частые причины вентиляционной дыхательной недостаточности:
ХОБЛ;
поражение дыхательных мышц;
ожирение;
кифосколиоз.
Слайд 33Дыхательная недостаточность
Классификация
По скорости развития выделяют:
острую дыхательную недостаточность;
хроническую дыхательную недостаточность.
Для острой дыхательной недостаточности

характерны следующие особенности:
развивается в течение нескольких дней, часов или даже минут;
практически всегда сопровождается нарушениями гемодинамики;
может представлять непосредственную угрозу для жизни пациента (требует проведения интенсивной терапии).
Острая дыхательная недостаточность может развиваться и у пациентов с уже существующей хронической дыхательной недостаточностью.
Слайд 34Дыхательная недостаточность
Классификация
Хроническая дыхательная недостаточность:
развивается в течение нескольких месяцев — лет;
начало может быть
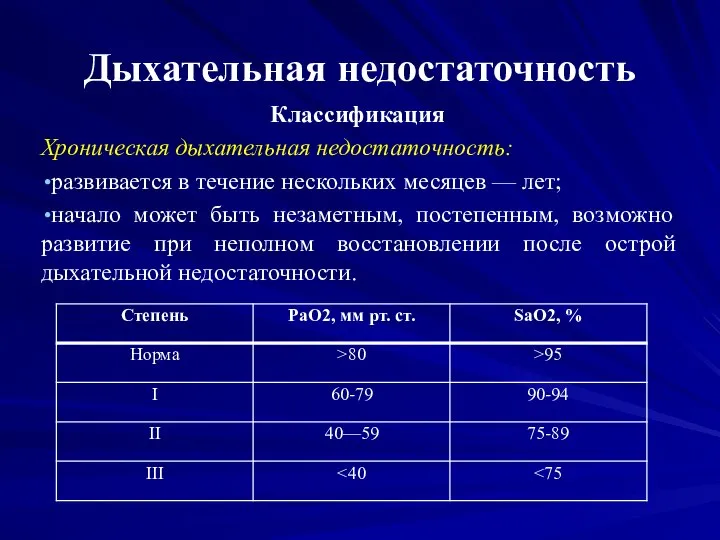
незаметным, постепенным, возможно развитие при неполном восстановлении после острой дыхательной недостаточности.
Слайд 35Дыхательная недостаточность
Этиология
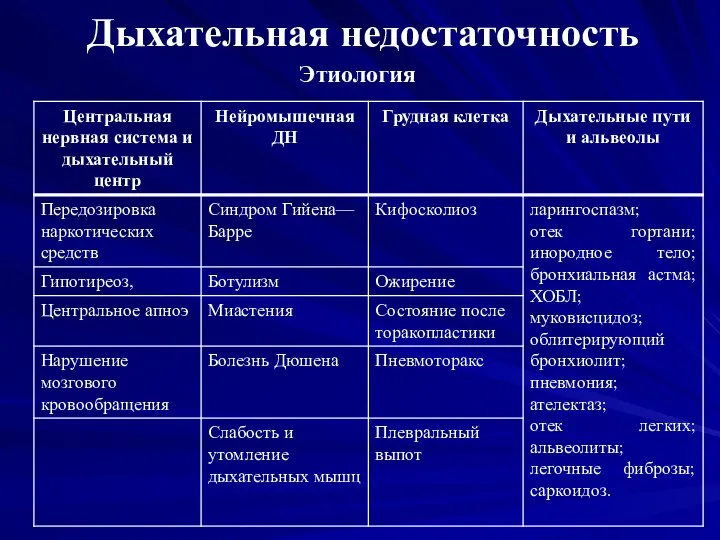
Слайд 36Дыхательная недостаточность
Патогенез
Основные патофизиологические механизмы развития гипоксемии:
снижение парциального давления кислорода во вдыхаемом воздухе;
общая

гиповентиляция легких;
нарушения диффузии газов через альвеоло-капиллярную мембрану;
нарушение вентиляционно-перфузионного отношения;
шунт (прямой сброс венозной крови в артериальную систему кровообращения).
снижение парциального давления кислорода в смешанной венозной крови.
Слайд 37Дыхательная недостаточность
Клиника
Клинические проявления дыхательной недостаточности зависят от этиологии и типа дыхательной недостаточности,

ее тяжести.
Наиболее универсальными симптомами дыхательной недостаточности являются:
одышка
симптомы гипоксемии
признаки гиперкапнии
признаки утомления и слабости дыхательной мускулатуры
Самым характерным симптомом дыхательной недостаточности является одышка, которая определяется пациентами с дыхательной недостаточности как "ощущение дыхательного усилия».
Слайд 38Дыхательная недостаточность
Клиника
Клинические проявления гипоксемии трудно отграничить от других проявлений дыхательной недостаточности (например

гиперкапнии).
Важным клиническим признаком гипоксемии является цианоз, который отражает ее тяжесть независимо от причины и появляется обычно при РaO2 < 60 мм рт. ст. и PaО2 < 90 % (при нормальном уровне Нb).
Характерными гемодинамическими эффектами гипоксемии являются тахикардия и умеренная артериальная гипотония.
При снижении Ра02 до 55 мм рт. ст. отмечается нарушения памяти на текущие события, а при уменьшении РаО2 до 30 мм рт. ст. происходит потеря сознания.
Признаками хронической гипоксемии являются вторичная полицитемия и легочная артериальная гипертензия.
Слайд 39Дыхательная недостаточность
Клиника
Основные проявления гиперкапнии:
Гемодинамические эффекты:
тахикардия;
повышение сердечного выброса,
системная вазодилатация;
Эффекты со стороны центральной нервной

системы:
хлопающий тремор;
бессонница;
частые пробуждения ночью и сонливость в дневное время;
утренние головные боли;
тошнота.
Слайд 40Дыхательная недостаточность
Клиника
Симптомы утомления и слабости дыхательных мышц
Изменение частоты дыхания (ЧД). ЧД >

25/мин может являться признаком начала утомления дыхательных мышц. ЧД <12 /мин — более серьезный прогностический признак, может быть предвестником остановки дыхания.
Вовлечение в дыхание вспомогательных групп мышц (мышцы верхних дыхательных путей в виде активных раздуваний крыльев носа, синхронное с дыханием напряжение мышц шеи и активное сокращение брюшных мышц во время выдоха). В крайних случаях утомления и слабости дыхательных мышц может выявляться явное парадоксальное дыхание.





































 Сердечно легочная реанимация
Сердечно легочная реанимация СУ при заболеваниях органов пищеваренГельминтозы. Пути заражения, диагностика, лечениеия у детей
СУ при заболеваниях органов пищеваренГельминтозы. Пути заражения, диагностика, лечениеия у детей Кровотечения из варикозных вен пищевода и желудка
Кровотечения из варикозных вен пищевода и желудка Обеспечение безопасной эксплуатации медицинских электрический изделий
Обеспечение безопасной эксплуатации медицинских электрический изделий Упражнения для профилактики плоскостопия
Упражнения для профилактики плоскостопия 1 Декабря международный день борьбы со спидом
1 Декабря международный день борьбы со спидом Медицинское обследование математического здоровья
Медицинское обследование математического здоровья Нефроптоз
Нефроптоз Опухоли пинеальной области
Опухоли пинеальной области Проект. Здоровое детство
Проект. Здоровое детство Заболевания прямой кишки
Заболевания прямой кишки Инфекционный эпидидимит баранов
Инфекционный эпидидимит баранов Свойства санитайзеров
Свойства санитайзеров Зависимость от лекарственных препаратов
Зависимость от лекарственных препаратов Аденоиды
Аденоиды Определение потребности и истребование медицинского имущества. (Тема 3.5)
Определение потребности и истребование медицинского имущества. (Тема 3.5) Бациллярный ангиоматоз
Бациллярный ангиоматоз Инфекционный процесс
Инфекционный процесс Бронхиальная астма у детей. Обзор
Бронхиальная астма у детей. Обзор Vastsündinu-ja imikuiga
Vastsündinu-ja imikuiga Патология нервной системы. Нарушение произвольных движений
Патология нервной системы. Нарушение произвольных движений Разработка межпозвонкового кейджа поясничного отдела с дополнительной фиксацией
Разработка межпозвонкового кейджа поясничного отдела с дополнительной фиксацией Острая почечная недостаточность при инфекционных заболеваниях
Острая почечная недостаточность при инфекционных заболеваниях Развитие предметной одаренности на уроках математики
Развитие предметной одаренности на уроках математики Система естественного снижения веса
Система естественного снижения веса Вклад И. Я. Постовского в Великую Отечественную войну
Вклад И. Я. Постовского в Великую Отечественную войну Gelutecministerum für medizinproduktgesetz
Gelutecministerum für medizinproduktgesetz Акселерация. Теории акселерации
Акселерация. Теории акселерации