Содержание
- 2. Патологическое состояние, при котором не обеспечивается поддержание нормального (актуального) раСО2 и раО2 в артериальной крови, либо
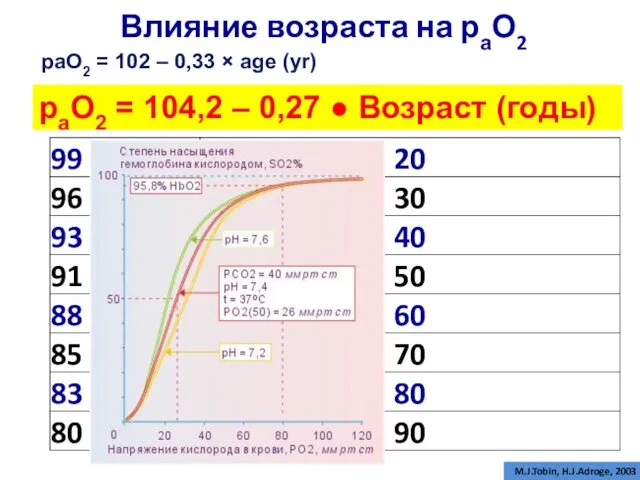
- 3. Нормальный газовый состав артериальной крови M.J.Tobin, H.J.Adroge, 2003 раО2 – 95 ± 5 мм рт.ст. раСО2
- 5. раО2 = 104,2 – 0,27 ● Возраст (годы) M.J.Tobin, H.J.Adroge, 2003 рaО2 = 102 – 0,33
- 6. Артериальная гипоксемия Снижение PaO2 менее 80 мм рт.ст. (SaO2 менее 95%)
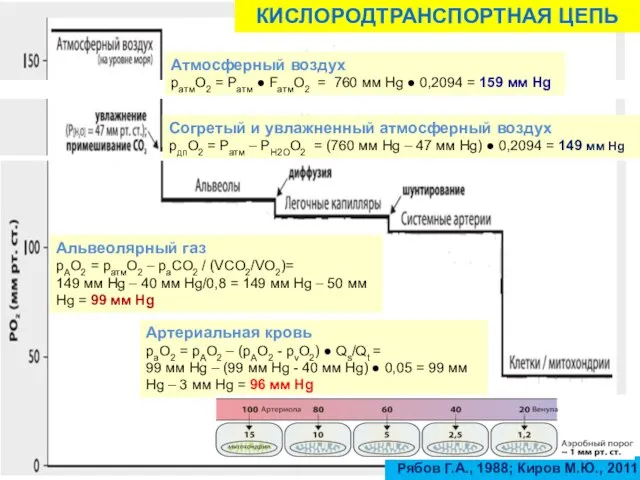
- 8. КИСЛОРОДТРАНСПОРТНАЯ ЦЕПЬ Атмосферный воздух ратмО2 = Ратм ● FатмО2 = 760 мм Hg ● 0,2094 =
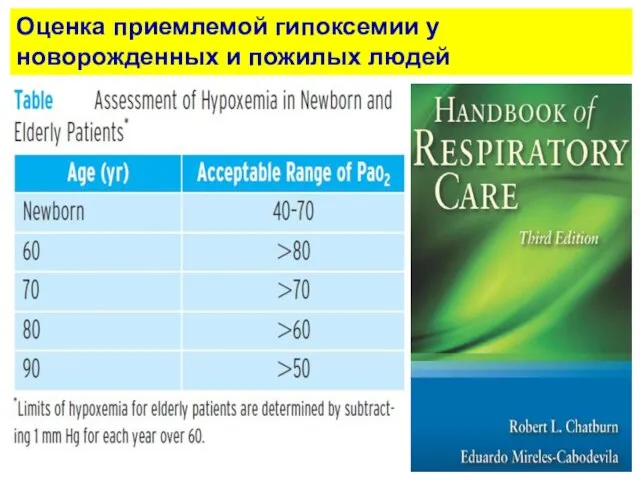
- 9. Оценка приемлемой гипоксемии у новорожденных и пожилых людей
- 10. Campbell E.J.M., 1965; Mellemgaard K., 1966; Pontopidan H. et al., 1972; Greene K.E., Peters J.I., 1994;
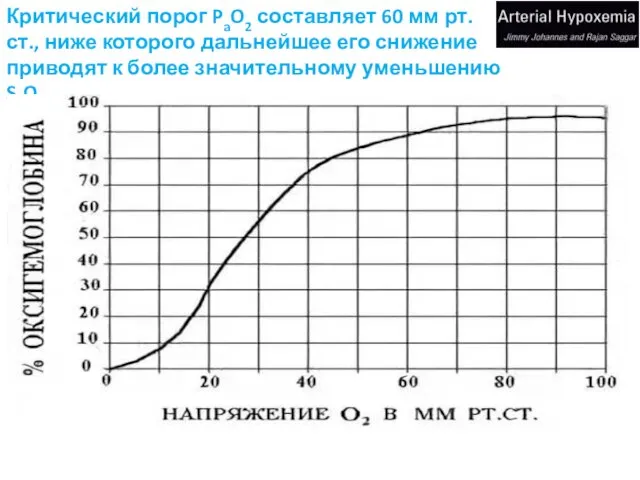
- 11. Критический порог PaO2 составляет 60 мм рт. ст., ниже которого дальнейшее его снижение приводят к более
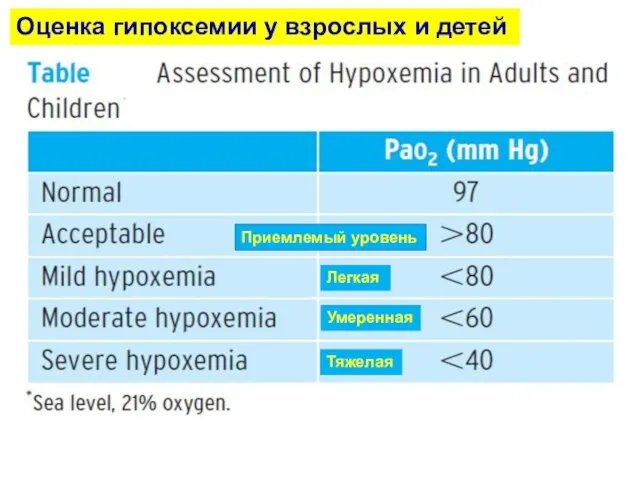
- 12. Приемлемый уровень Легкая Умеренная Тяжелая Оценка гипоксемии у взрослых и детей
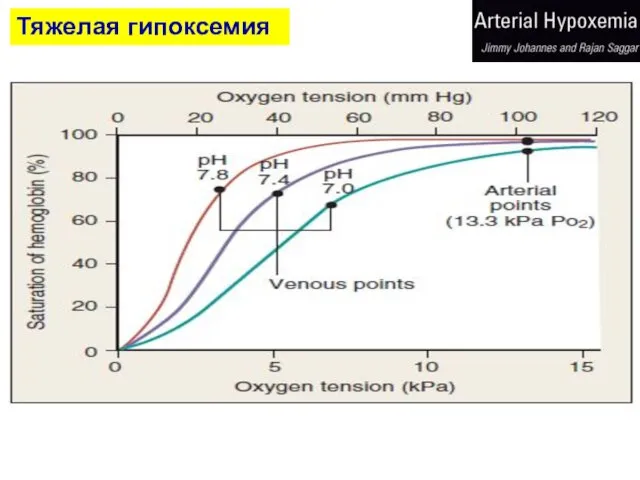
- 13. Тяжелая гипоксемия
- 14. Дыхательная недостаточность как компонент респираторной гипоксии Патологическое состояние неадекватной доставки кислорода и элиминации диоксида углерода Grippi
- 15. Острая респираторная (дыхательная) недостаточность быстро развивающееся тяжелое нарушение газообмена на уровне легких, характеризующееся их неспособностью удовлетворять
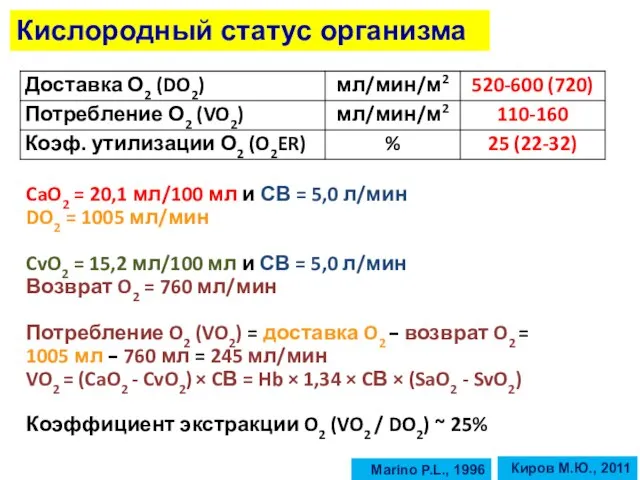
- 16. Кислородный статус организма CaO2 = 20,1 мл/100 мл и СВ = 5,0 л/мин DO2 = 1005
- 17. DО2 = СИ ∙ ((SaО2 ∙ Hb ∙ 1,34) + раО2 ∙ 0,03) Доставка кислорода тканям
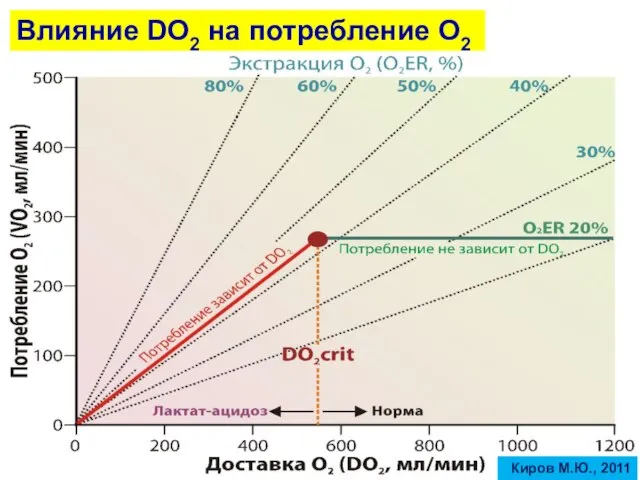
- 18. Влияние DO2 на потребление О2 Киров М.Ю., 2011
- 19. Оценка оксигенации тканей рvО2 25 мм рт.ст. Угроза развития необратимых гипоксических изменений в паренхиматозных органах M.J.Tobin,
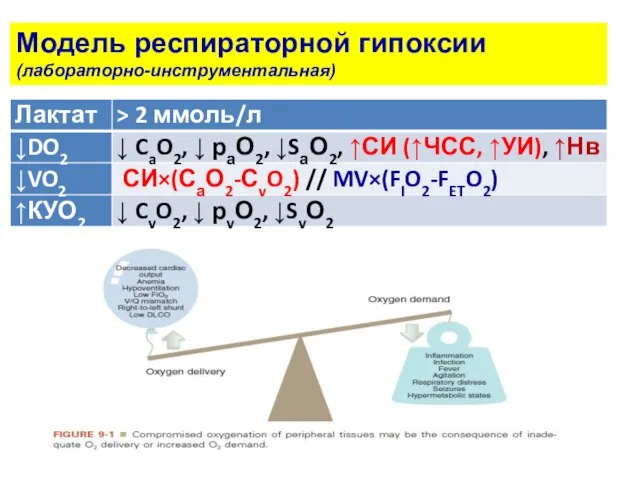
- 20. Модель респираторной гипоксии (лабораторно-инструментальная)
- 21. Причины гипоксемии ▪ Нарушение диффузии газов через альвеолокапиллярную мембрану ▪ Нарушение вентиляционно-перфузионных отношений (шунт) M.J.Tobin, H.J.Adroge,
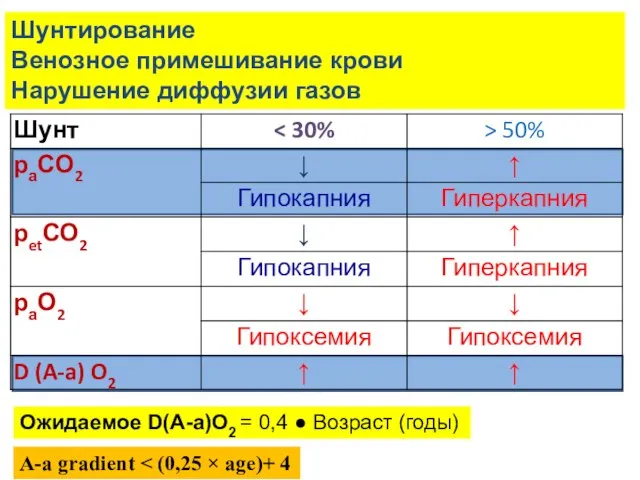
- 22. Шунтирование Венозное примешивание крови Нарушение диффузии газов Ожидаемое D(А-а)О2 = 0,4 ● Возраст (годы) A-a gradient
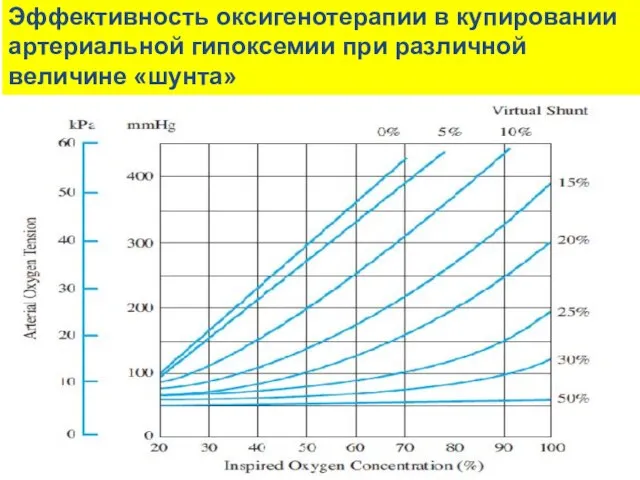
- 23. Эффективность оксигенотерапии в купировании артериальной гипоксемии при различной величине «шунта»
- 24. Причины гиперкапнии ▪ Альвеолярная гиповентиляция ▪ Увеличение функционального мертвого пространства ▪ Бронхообструкция ▪ Шунт > 50%
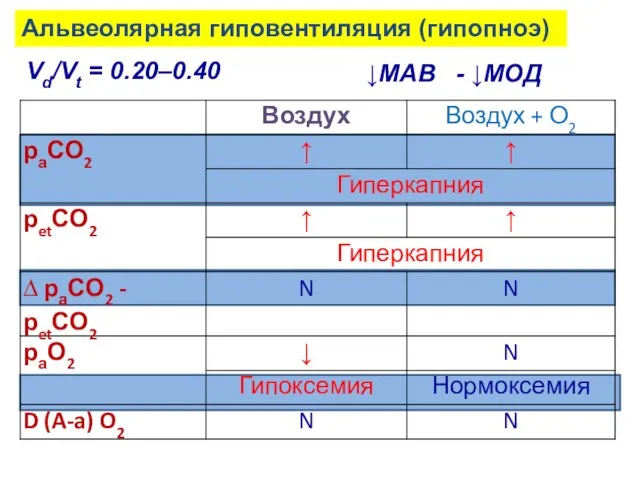
- 25. Альвеолярная гиповентиляция (гипопноэ) Vd/Vt = 0.20–0.40 ↓МАВ - ↓МОД
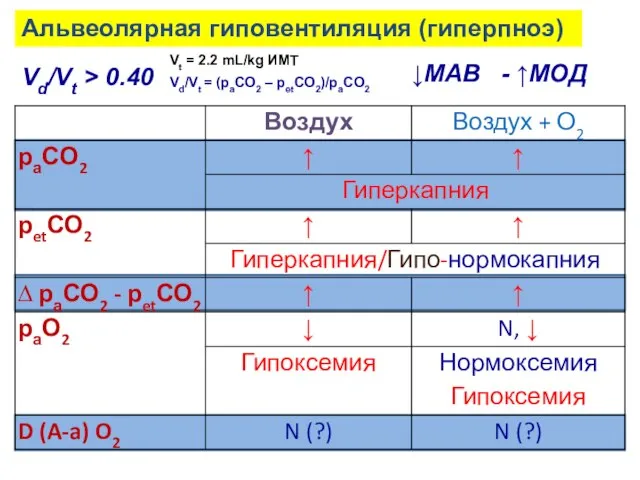
- 26. Альвеолярная гиповентиляция (гиперпноэ) Vd/Vt > 0.40 ↓МАВ - ↑МОД Vt = 2.2 mL/kg ИМТ Vd/Vt =
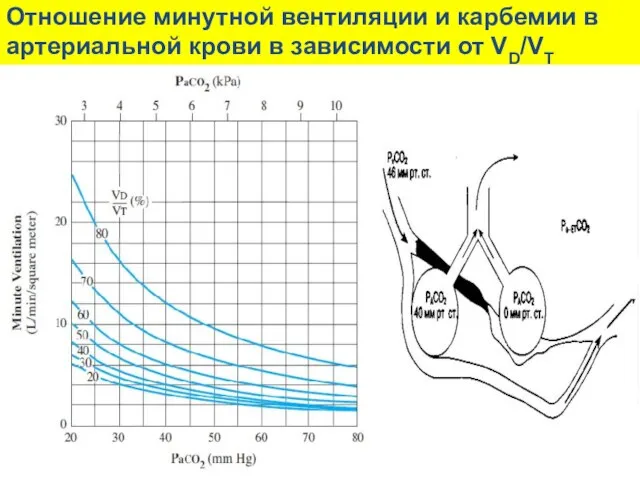
- 27. Отношение минутной вентиляции и карбемии в артериальной крови в зависимости от VD/VT
- 28. «Опасная» гиперкапния раСО2 ≥ 80 мм рт.ст. При FiO2 = 20,094% - формирование опасной гипоксемии раСО2
- 29. Клиническая картина ДН/ОДН 1. Система внешнего дыхания (ЧД, ДО, МАВ, МОД, Тi, Te). 2. Система кровообращения
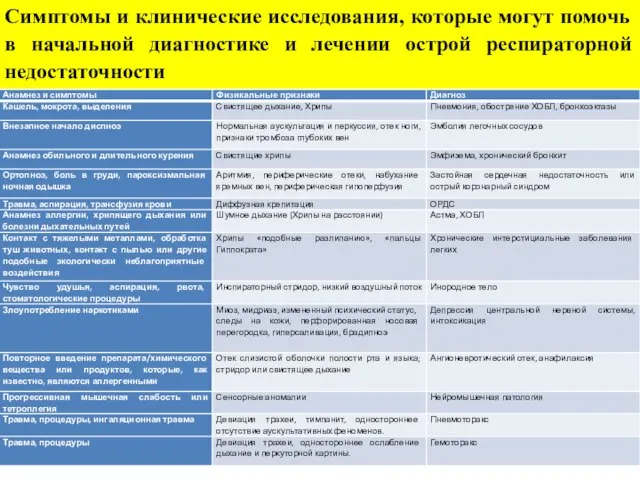
- 30. Симптомы и клинические исследования, которые могут помочь в начальной диагностике и лечении острой респираторной недостаточности
- 31. DО2 = СИ ∙ (( SaО2 ∙ Hb ∙ 1,34) + раО2 ∙ 0,03 ) Острая
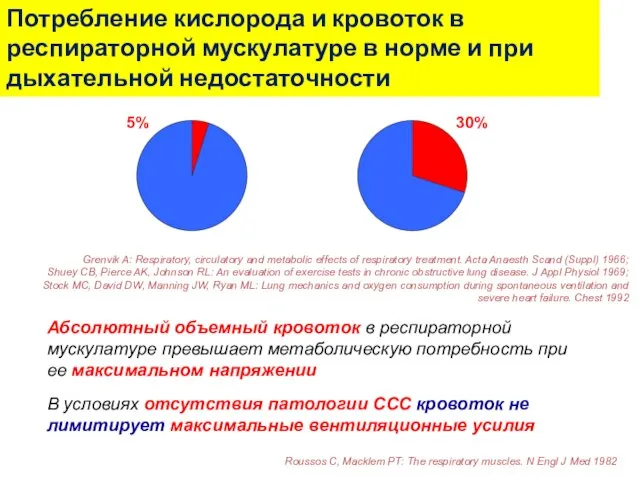
- 32. Абсолютный объемный кровоток в респираторной мускулатуре превышает метаболическую потребность при ее максимальном напряжении В условиях отсутствия
- 33. Cнижение сердечного выброса при шоке неизбежно приводит к формированию дыхательной недостаточности Vires N, Sillye G, Rassidakis
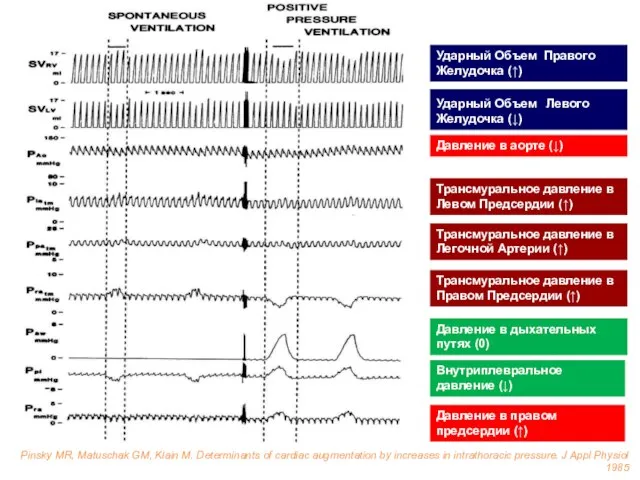
- 34. Ударный Объем Правого Желудочка (↑) Ударный Объем Левого Желудочка (↓) Давление в аорте (↓) Трансмуральное давление
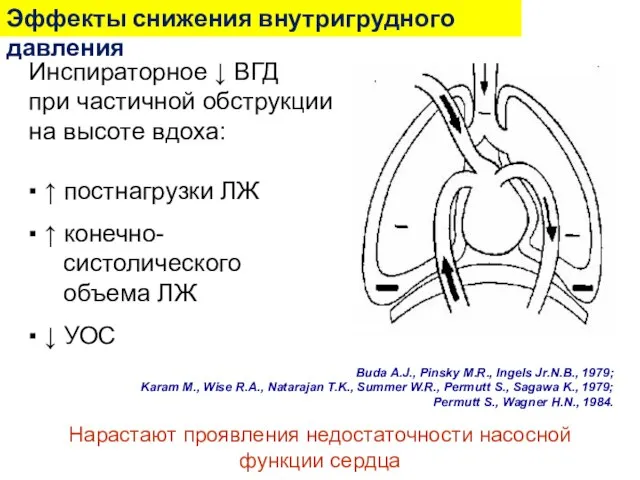
- 35. Инспираторное ↓ ВГД при частичной обструкции на высоте вдоха: ▪ ↑ постнагрузки ЛЖ ▪ ↑ конечно-
- 36. Преждевременное прекращение РП
- 37. Эффекты ↓ СИ справоцированные дыхательной недостаточностью (↑ Raw ↓CTL)
- 38. Эффекты респираторной поддержки ▪ ↓ Метаболических потребностей (работы дыхания) ▪ ↑ SvO2 при постоянном СВ ▪
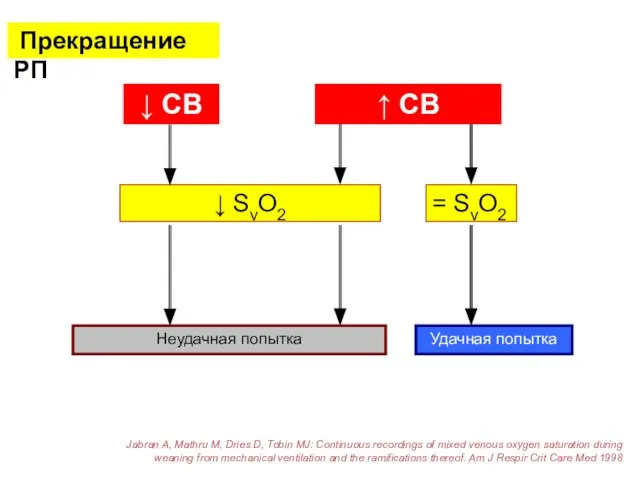
- 39. Прекращение РП ↓ СВ ↑ СВ Неудачная попытка Удачная попытка ↓ SvO2 = SvO2 Jabran A,
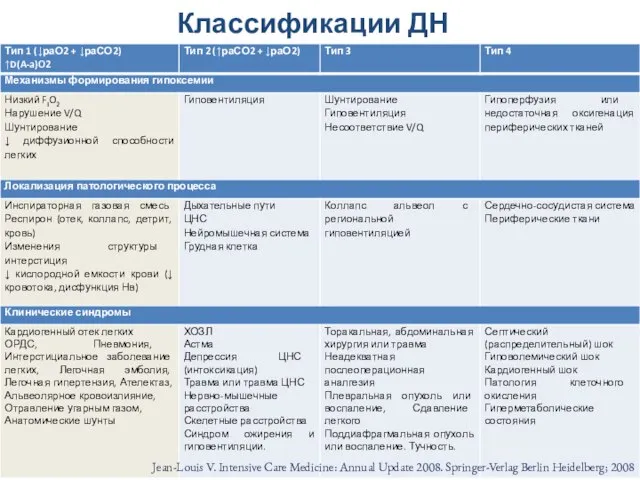
- 40. Классификации ДН Jean-Louis V. Intensive Care Medicine: Annual Update 2008. Springer-Verlag Berlin Heidelberg; 2008
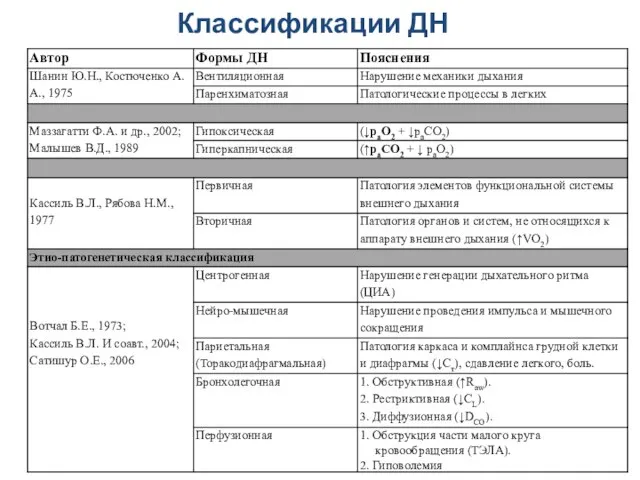
- 41. Классификации ДН
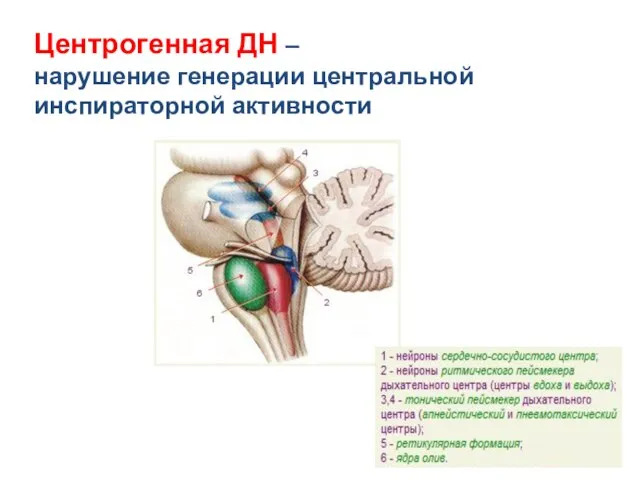
- 42. Центрогенная ДН – нарушение генерации центральной инспираторной активности
- 43. Центрогенная ДН Сатишур О.Е., 2006 Roussos C., Koutsoukou A., 2003; Van Hoozen B., Albreston T.E., 1997
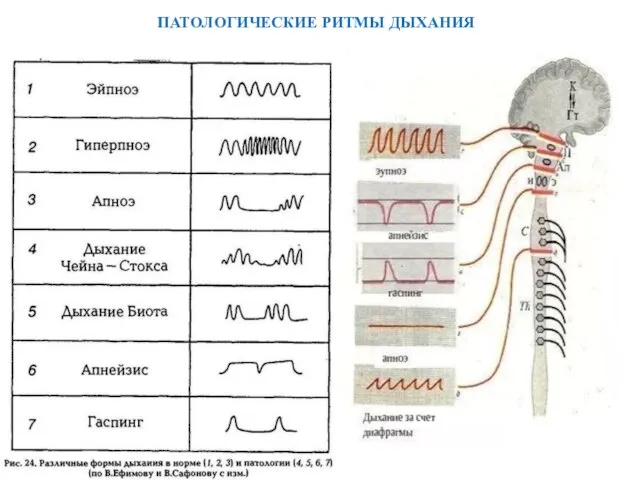
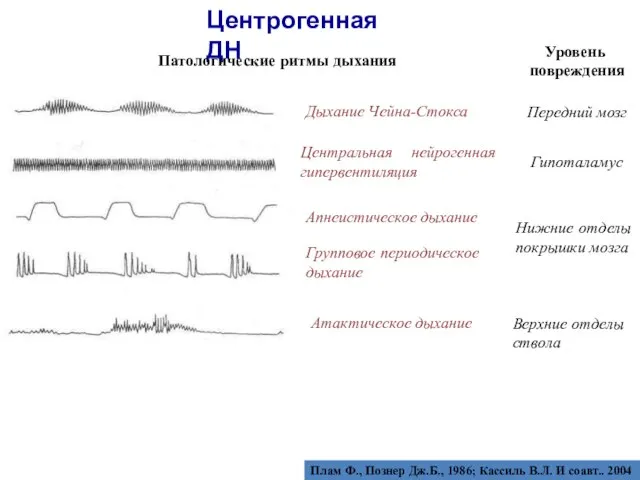
- 44. ПАТОЛОГИЧЕСКИЕ РИТМЫ ДЫХАНИЯ
- 45. Центрогенная ДН Патологические ритмы дыхания Уровень повреждения Передний мозг Дыхание Чейна-Стокса Центральная нейрогенная гипервентиляция Гипоталамус Апнеистическое
- 46. Центрогенная ДН Попова Л.М. и др., 1983; Плам Ф., Познер Дж.Б., 1986; Попова Л.М., 1993; Зильбер
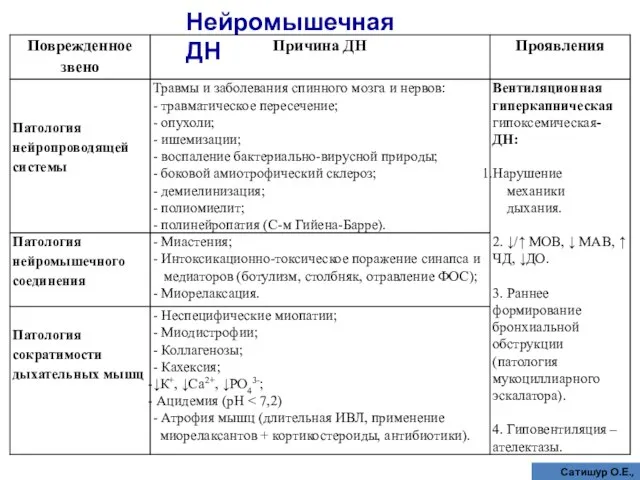
- 47. Нейромышечная ДН Сатишур О.Е., 2006
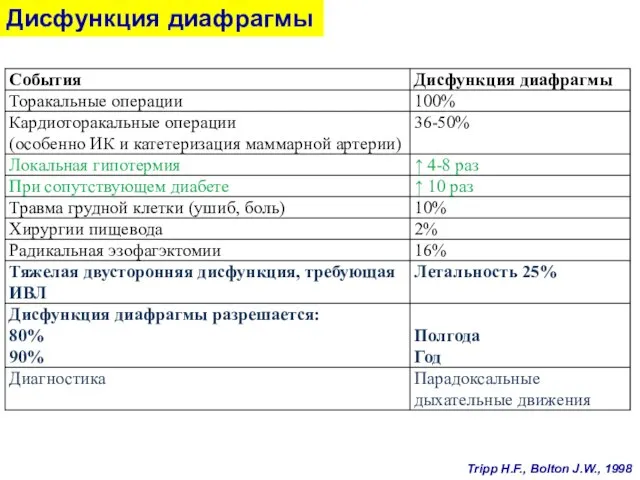
- 48. Дисфункция диафрагмы Tripp H.F., Bolton J.W., 1998
- 49. Тяжелая полинейропатия Полинейропатия, миопатия, полинейромиопатия ПРОЯВЛЯЕТСЯ ▪ Мышечная слабость ▪ Невозможность отлучения от ИВЛ ▪ Увеличением
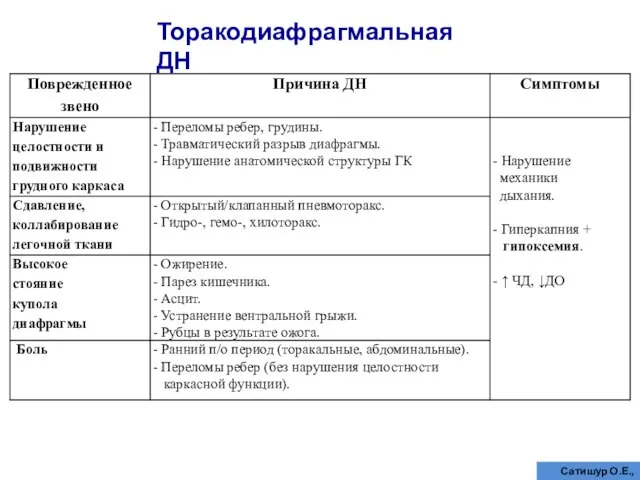
- 50. Торакодиафрагмальная ДН Сатишур О.Е., 2006
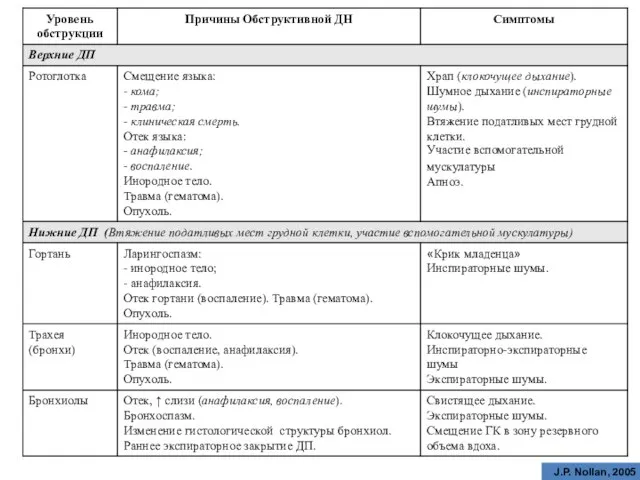
- 51. Бронхолегочная (обструктивная) ДН – нарушение проходимости дыхательных путей (повышение аэродинамического сопротивления дыхательных путей) Нац. Руководство «Интенсивная
- 52. J.P. Nollan, 2005
- 53. Причины ↑ сопротивления нижних ДП 1. Сокращение гладких мышц бронхов. 2. Отек и гиперсекреция слизи бронхиальными
- 54. Бронхолегочная (рестриктивная) ДН – повышение эластичности легочной ткани в результате отека, воспаления, инфильтрации (снижение легочного комплайнса)
- 55. Причины рестриктивной ДН Травмы. Заболевания легких. Обширные резекции легких. Пневмонии. Ателектазы. Гематомы. Пневмониты. Гнойные поражения. РДСВ.
- 56. Диффузионная ДН – нарушение диффузии газов через альвеолярно-капиллярную мембрану в результате изменений ее гистологической структуры и
- 57. Причины диффузионной ДН Альвеолярный отек легких. РДСВ. Лимфостаз. Болезнь Аэрза. Раковый лимфангит легких. Интерстициальный отек легких?
- 58. Перфузионная ДН – ограничение кровотока по ветвям легочной артерии и увеличение функционального мертвого пространства
- 59. Причины перфузионной ДН Увеличение функционального мертвого пространства (Va/Q>>0,8) и шунтирование крови в зоны с Va/Q или
- 60. СТРАТЕГИЯ ВЕДЕНИЯ ПАЦИЕНТА С ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТЬЮ ▪ Госпитализация в ОРИТ (адекватная поддержка/тщательный мониторинг) ▪ Лечение: стабилизация
- 61. ВЕДЕНИЕ ПАЦИЕНТА С ДЫХАТЕЛЬНОЙ НЕДОСТАТОЧНОСТЬЮ ○ Диагностика не должна быть причиной задержки лечения в случаях тяжелой
- 62. 1. Оксигенотерапия. 2. Кислородно-гелиевая терапия. 3. Респираторная поддержка (ИВЛ, ВВЛ). 4. Неинвазивная вентиляция легких. 5. Респираторная
- 63. Задачи терапии в отношении оксигенации PaO2 поддерживать более 55-60 мм рт.ст. - порог тяжелой гипоксемии SpO2
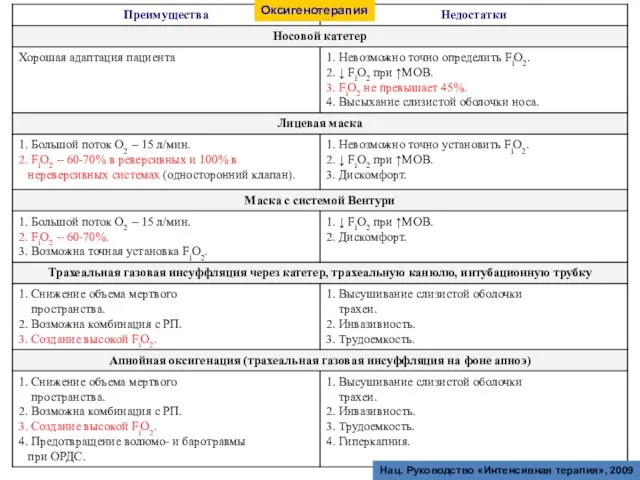
- 64. Оксигенотерапия Показания: 1. Гипоксическая гипоксия. 2. Большое альвеолярное мертвое пространство. 3. Срочные и неясные нарушения в
- 65. Нац. Руководство «Интенсивная терапия», 2009 Оксигенотерапия
- 66. 1. Минимально допустимое раО2 – 55 мм рт.ст., SaО2 – 88%. 2. Бессмысленно поддерживать раО2 >
- 67. 1. Повреждение сурфактанта при FiO2 > 60%. 2. Гиповентиляция. 3. Развитие резорбционных ателектазов в легких. 4.
- 68. КИСЛОРОДНО-ГЕЛИЕВАЯ ТЕРАПИЯ Показания: 1. Обструктивные поражения верхних дыхательных путей (отек гортани, ложный круп). 2. Постинтубационные стенозы
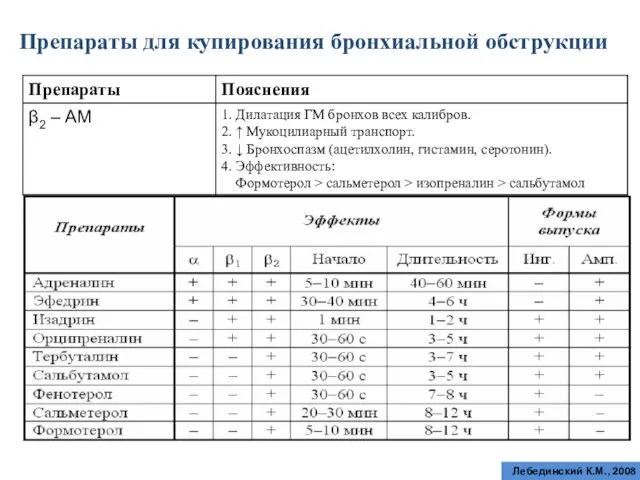
- 69. Препараты для купирования бронхиальной обструкции Лебединский К.М., 2008
- 70. Препараты для купирования бронхиальной обструкции Mackay A.D., Baldwin C.J., Tattersfield A.E., 1983; Vestal et al., 1983;
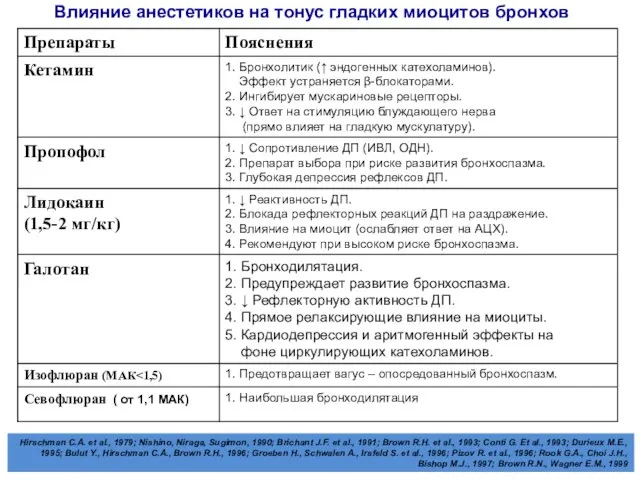
- 71. Влияние анестетиков на тонус гладких миоцитов бронхов Hirschman C.A. et al., 1979; Nishino, Niraga, Sugimon, 1990;
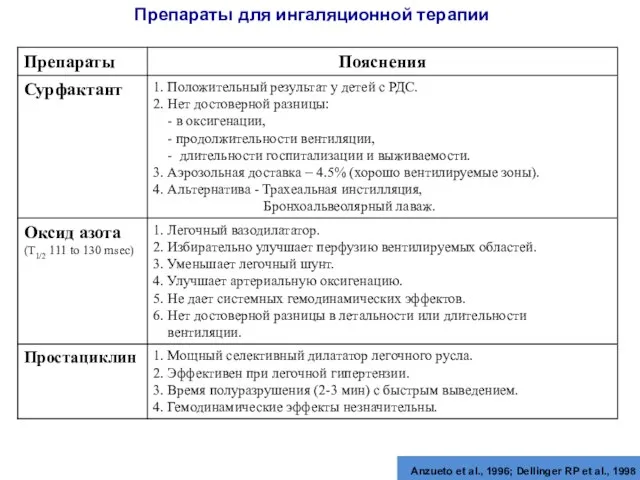
- 72. Препараты для ингаляционной терапии Anzueto et al., 1996; Dellinger RP et al., 1998
- 73. РЕСПИРАТОРНАЯ ПОДДЕРЖКА Абсолютные показания к РП: 1. Апноэ. 2. Гиповентиляция. 3. Гипоксемия, резистентная к оксигенотерапии. 4.
- 74. ПОКАЗАНИЯ К РЕСПИРАТОРНОЙ ПОДДЕРЖКЕ КЛИНИЧЕСКИЕ I. Отсутствие самостоятельного дыхания (апноэ). II. Остро развившиеся нарушения ритма дыхания,
- 75. ПОКАЗАНИЯ К РЕСПИРАТОРНОЙ ПОДДЕРЖКЕ ЛАБОРАТОРНЫЕ V. раО2 раО2 VI. раО2/FiO2 VII. D(A-a)O2 > 350 (при FiO2
- 76. ПОКАЗАНИЯ К РЕСПИРАТОРНОЙ ПОДДЕРЖКЕ ФУНКЦИОНАЛЬНЫЕ ТЕСТЫ IX. МОД (прогрессирующее увеличение). ДО X. ЖЕЛ XI. Объем форсированного
- 77. ПОКАЗАНИЯ К РЕСПИРАТОРНОЙ ПОДДЕРЖКЕ А. Наличие одного признака – показание к РП. Б. Сочетании 2-х признаков
- 78. Общие указания для интубации и механической вентиляции
- 79. ЦЕЛИ РЕСПИРАТОРНОЙ ПОДДЕРЖКИ 1. Оптимизация газообмена. 2. Снижение работы дыхания и потребления О2 дыхательной мускулатурой. 3.
- 80. Снижение работы дыхания и потребления О2 Нац. Руководство «Интенсивная терапия», 2009
- 81. Неинвазивная вентиляция легких Рекомендации ФАР 2016 + -
- 82. Неинвазивная вентиляция легких (цели) ▪ Предотвращение интубации (компенсированная ОДН) ▪ Лечение ОДН/альтернатива инвазивной РП (декомпенсированная ОДН)
- 83. Неинвазивная вентиляция легких Предотвращение интубации Рекомендации ФАР 2016
- 84. Неинвазивная вентиляция легких Лечение ОДН ▪ ОРДС (В) ▪ Паренхиматозная ОДН на фоне иммуносупрессии (В) ▪
- 85. Неинвазивная вентиляция легких Профилактика реинтубации и развития ОДН ▪ Ожирение ▪ ХОБЛ с гиперкапнией ▪ Застойная
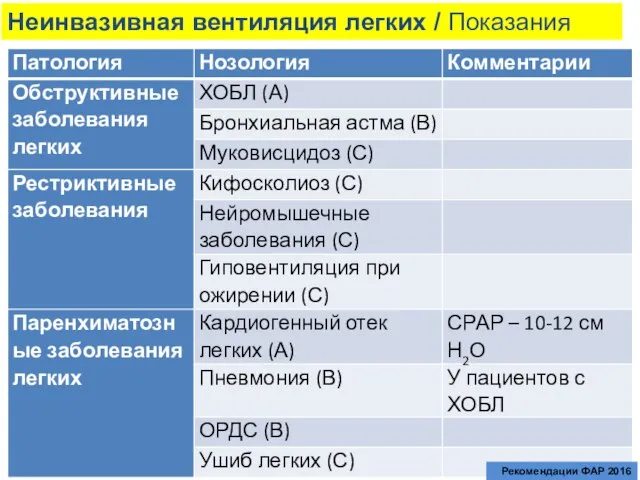
- 86. Неинвазивная вентиляция легких / Показания Рекомендации ФАР 2016
- 87. Неинвазивная вентиляция легких Клинико-лабораторные критерии Рекомендации ФАР 2016
- 88. ▪ Остановка дыхания ▪ Нестабильная гемодинамика (гипотензия, ишимия/инфаркт миокарда, жизнеугрожающая аритмия, неконтролируемая артериальная гипертензия) ▪ Высокий
- 89. Неинвазивная вентиляция легких Критерии неэффективности Рекомендации ФАР 2016
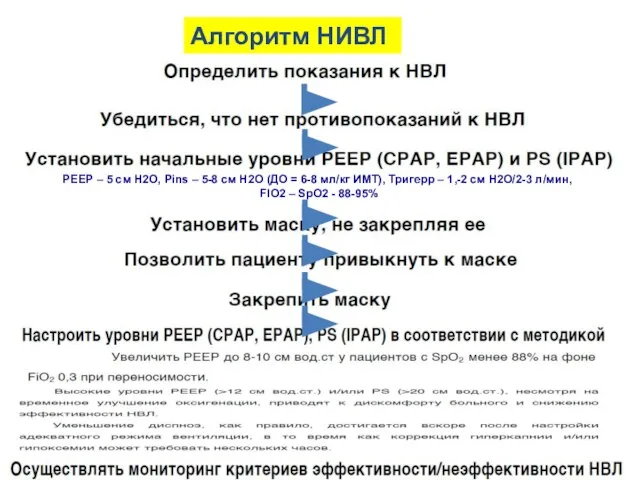
- 90. Алгоритм НИВЛ РЕЕР – 5 см Н2О, Рins – 5-8 см Н2О (ДО = 6-8 мл/кг
- 92. Скачать презентацию






















































 Vastsündinu-ja imikuiga
Vastsündinu-ja imikuiga Кровь и ее исследование у разных видов животных
Кровь и ее исследование у разных видов животных Возбудители сибирской язвы
Возбудители сибирской язвы Астенічний синдром
Астенічний синдром Грибы в косметологии
Грибы в косметологии ПЕРВАЯ ПОМОЩЬ ПРИ СИНДРОМЕ ДЛИТЕЛЬНОГО СДАВЛЕНИЯ (1)
ПЕРВАЯ ПОМОЩЬ ПРИ СИНДРОМЕ ДЛИТЕЛЬНОГО СДАВЛЕНИЯ (1) Метод ИКСИ (ICSI)
Метод ИКСИ (ICSI) Жүрек-қан тамыр жүйесінің потологиясында науқастарды сұрастыру
Жүрек-қан тамыр жүйесінің потологиясында науқастарды сұрастыру Анестезия (постановка проблемы, сроки развития)
Анестезия (постановка проблемы, сроки развития) Лейкозы
Лейкозы Токсикоманияда қолданылатын ұшқыш заттар
Токсикоманияда қолданылатын ұшқыш заттар Курареподобные средства
Курареподобные средства Доброкачественные и злокачественные опухоли и опухолеподобные заболевания кости
Доброкачественные и злокачественные опухоли и опухолеподобные заболевания кости Презентация лекции 1
Презентация лекции 1 О дополнительных мерах по противодействию распространению новой коронавирусной инфекции (COVID-19)
О дополнительных мерах по противодействию распространению новой коронавирусной инфекции (COVID-19) Профілактика внутрішніх незаразних хвороб та превентивні заходи в спеціалізованих тваринницьких господарствах
Профілактика внутрішніх незаразних хвороб та превентивні заходи в спеціалізованих тваринницьких господарствах Антиаритмическая терапия
Антиаритмическая терапия Без имени 2
Без имени 2 Гипо- и гипербиотические процессы
Гипо- и гипербиотические процессы Холодовая травма
Холодовая травма Инструментальные методы исследования пациентов
Инструментальные методы исследования пациентов Общие принципы терапии острых отравлений лекарственными средствами. Признаки отравления лекарственными веществами
Общие принципы терапии острых отравлений лекарственными средствами. Признаки отравления лекарственными веществами Измерение уровня глюкозы без глюкометра
Измерение уровня глюкозы без глюкометра Емізіктің жарақаттануы және лактостаз
Емізіктің жарақаттануы және лактостаз Лабораторное исследование мокроты (лекция 1)
Лабораторное исследование мокроты (лекция 1) Инструментальные методы диагностики миеломной болезни
Инструментальные методы диагностики миеломной болезни Отчет по производственной практике. Социальная работа с семьей и детьми. Поликлиника №114. Детское поликлиническое отделение №75
Отчет по производственной практике. Социальная работа с семьей и детьми. Поликлиника №114. Детское поликлиническое отделение №75 Иммунная система человека
Иммунная система человека