Содержание
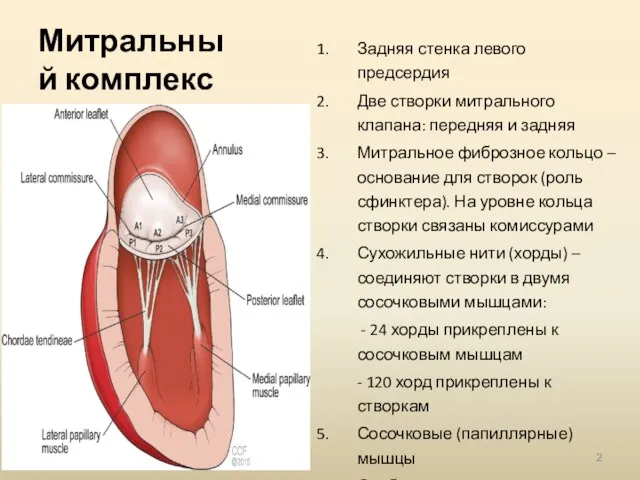
- 2. Митральный комплекс Задняя стенка левого предсердия Две створки митрального клапана: передняя и задняя Митральное фиброзное кольцо
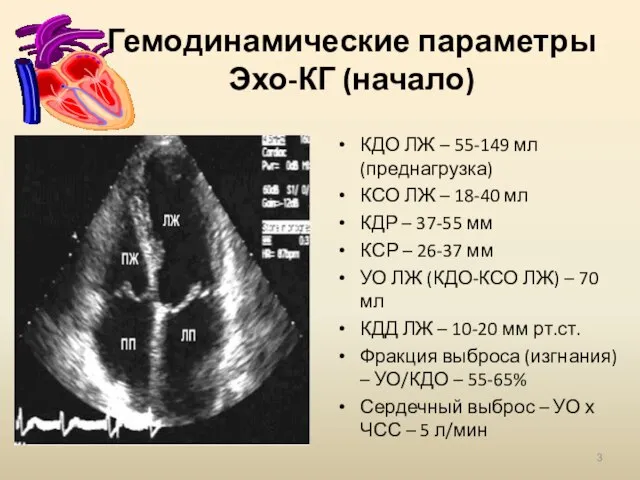
- 3. Гемодинамические параметры Эхо-КГ (начало) КДО ЛЖ – 55-149 мл (преднагрузка) КСО ЛЖ – 18-40 мл КДР
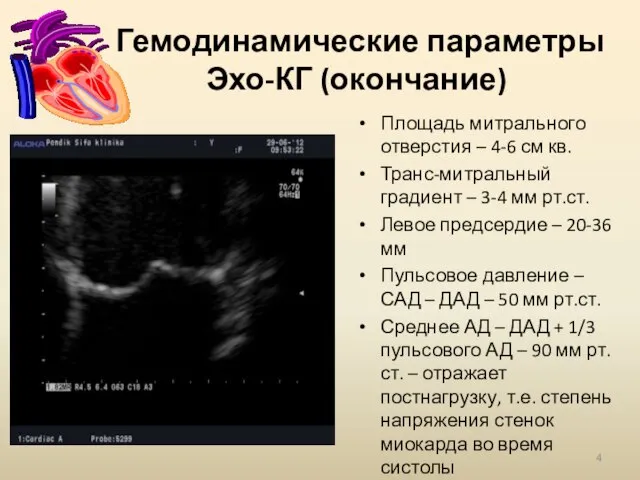
- 4. Гемодинамические параметры Эхо-КГ (окончание) Площадь митрального отверстия – 4-6 см кв. Транс-митральный градиент – 3-4 мм
- 5. Эхокардиографическая градация кальциноза клапанов сердца 1 степень – единичные кальцинаты на створках 2 степень – множественные
- 6. Митральный стеноз – это обструкция для тока крови в левый желудочек на уровне митрального клапана, препятствующая
- 7. Этиология митрального стеноза Ревматическая лихорадка – более 90% Кальциноз клапанных структур Миксома левого предсердия Инфекционный эндокардит
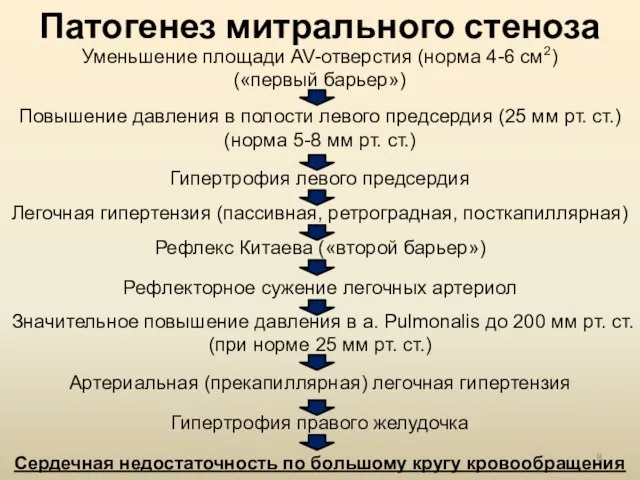
- 8. Патогенез митрального стеноза Уменьшение площади AV-отверстия (норма 4-6 см2) («первый барьер») Повышение давления в полости левого
- 9. Клиника митрального стеноза Одышка Общая слабость (низкий сердечный выброс) Сердечная астма (площадь AV-отверстия менее 1,0 см2)
- 10. Клиника митрального стеноза Охриплость голоса (сдавление возвратного нерва при дилатации левого предсердия и легочной артерии) Фибрилляция
- 11. «Митральный румянец» (facies mitralis) Диастолическое дрожание «кошачие мурлыканье» Хлопающий 1 тон Акцент 2 тона над легочной
- 12. Принято и рекомендовано оценивать тяжесть митрального стеноза по: площади отверстия (4-6 кв. см) трансмитральному градиенту (0-2
- 13. Классификация митрального стеноза Bonow R. et al. ACC/AHA 2006 Practice guidelines for the management of patient
- 14. Медикаментозная терапия МС Контроль симптомов Диуретики (при ХСН) Сердечные гликозиды, β-блокаторы и урежающие ритм антагонисты Ca
- 15. Показания к оперативному лечению при митральном стенозе По выраженности сердечной недостаточности - I ФК – в
- 16. Показания к оперативному лечению при митральном стенозе По показателям ЭхоКГ абсолютными показаниями к протезированию митрального клапана
- 17. Тактика ведения пациентов с митральным стенозом в условиях пандемии COVID-19
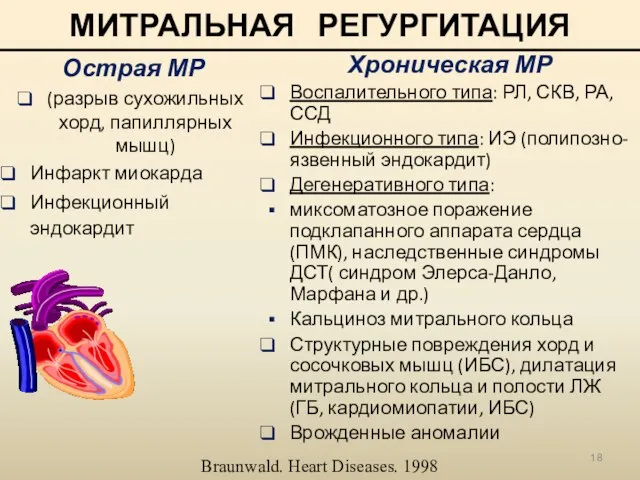
- 18. МИТРАЛЬНАЯ РЕГУРГИТАЦИЯ Острая МР (разрыв сухожильных хорд, папиллярных мышц) Инфаркт миокарда Инфекционный эндокардит Хроническая МР Воспалительного
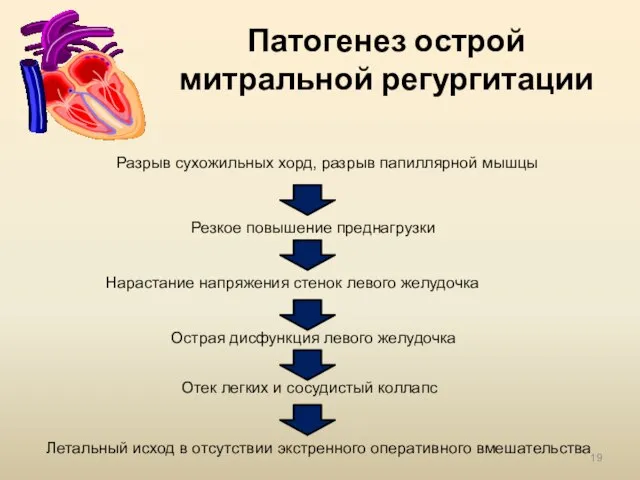
- 19. Патогенез острой митральной регургитации Разрыв сухожильных хорд, разрыв папиллярной мышцы Резкое повышение преднагрузки Нарастание напряжения стенок
- 20. Типы хронической МР МР ревматической природы (ревматическая болезнь сердца) МР неревматической природы: Кальциноз митрального кольца Миксоматозная
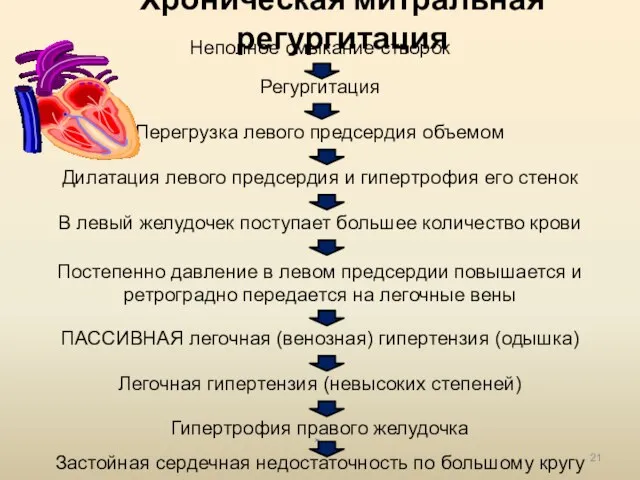
- 21. Хроническая митральная регургитация Неполное смыкание створок Регургитация Перегрузка левого предсердия объемом Дилатация левого предсердия и гипертрофия
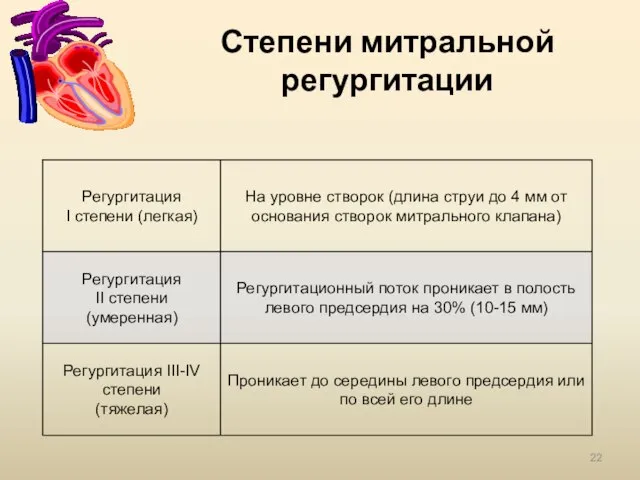
- 22. Степени митральной регургитации
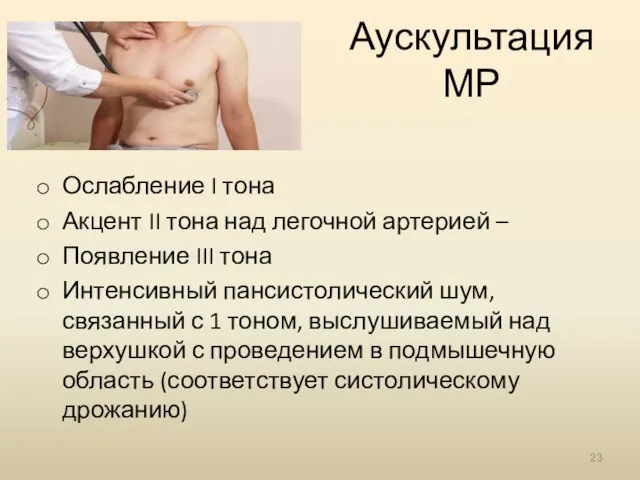
- 23. Аускультация МР Ослабление I тона Акцент II тона над легочной артерией – Появление III тона Интенсивный
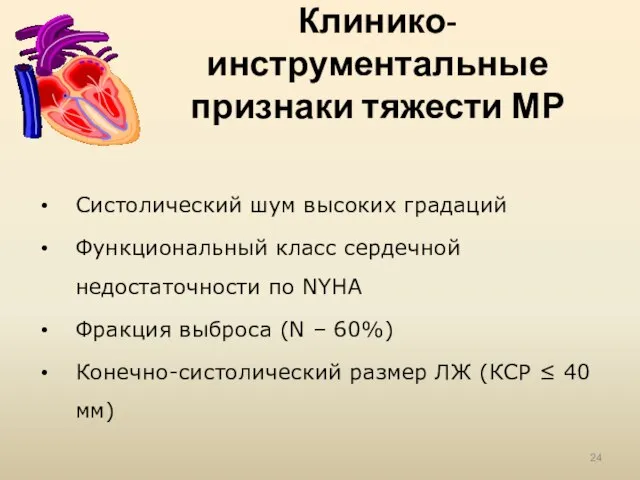
- 24. Клинико-инструментальные признаки тяжести МР Систолический шум высоких градаций Функциональный класс сердечной недостаточности по NYHA Фракция выброса
- 25. Медикаментозная терапия хронической МР Контроль симптомов Сердечные гликозиды (при фибрилляции предсердий тахиаритмии, ФВ 30 и ниже)
- 26. Показания к хирургической коррекции хронической МР Фракция выброса (изгнания) менее 60% КСР ЛЖ более 45 мм
- 27. Виды оперативного вмешательства при МР Без хирургического лечения прогноз для пациентов с митральной регургитацией (МР) и
- 28. Кардиохирургические вмешательства при пороках МК Аннулопластика – замена или реконструкция опорного кольца, которое окружает митральный клапан
- 29. Восстановление митрального клапана (МК) Чаще всего успешно в следующих ситуациях: у детей и подростков, у которых
- 30. Тактика ведения пациентов с митральной регургитацией в условиях пандемии COVID-19
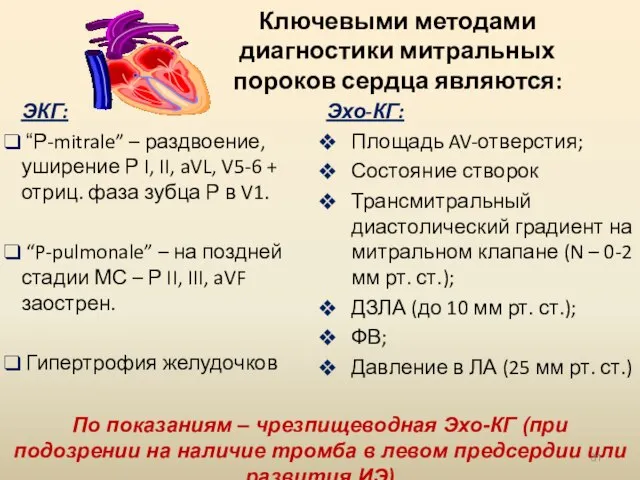
- 31. Ключевыми методами диагностики митральных пороков сердца являются: ЭКГ: “Р-mitrale” – раздвоение, уширение Р I, II, aVL,
- 32. Примеры формулировок диагноза ревматической болезни сердца (АРР, 2003) Ревматическая болезнь сердца: сочетанный митральный порок с преобладанием
- 34. Взаимосвязи COVID-19 с сердечно-сосудистыми заболеваниями Любой инфекционный процесс может спровоцировать развитие острых и обострение хронических сердечно-сосудистых
- 35. Частота и исходы при сочетании COVID-19 и сердечно-сосудистых заболеваний при COVID-19 АГ и СД – наиболее
- 36. Ухудшение течения хронических ССЗ при респираторных вирусных инфекциях Декомпенсация вследствие несоответствия возросших метаболических потребностей и сниженного
- 37. Острое миокардиальное/ кардиальное повреждение при COVID-19 Поражение сердечно-сосудистой системы может диагностироваться у 40% пациентов, умерших от
- 38. Острое миокардиальное/ кардиальное повреждение при COVID-19 дыхательная дисфункция и гипоксией (окислительный стресс, внутриклеточный ацидоз и повреждение
- 39. Нарушения ритма сердца при COVID-19 Частота Неспецифическое, учащенное сердцебиение было общим проявлением инфекции у 7,3%, аритмия
- 40. Нарушения ритма сердца при COVID-19 (диагностика) Регистрация ЭКГ в 12 отведениях, прикроватный ЭКГ-мониторинг у пациентов, находящихся
- 41. Нарушения ритма сердца при COVID-19 (лечение) На сегодняшний день не существует специфических рекомендаций по профилактике и/или
- 42. Нарушения ритма (неотложная терапия) Фибрилляция предсердий/трепетание предсердий: - Бета-адреноблокаторы при отсутствии СН и/или шока. - При
- 43. Миокардит и перикардит при COVID-19 Среди 150 пациентов с инфекцией COVID-19 зарегистрировано в структуре 68 летальных
- 45. Скачать презентацию





























 ВИЧ, СПИД и их профилактика
ВИЧ, СПИД и их профилактика Любовь без последствий. Контрацепция
Любовь без последствий. Контрацепция Разработка системы съёма и передачи ЭЭГ информации
Разработка системы съёма и передачи ЭЭГ информации CCK1R у жителей Москвы. Исследования полиморфизма гена, кодирующего рецептор холецистокинина 1-го типа у жителей Москвы
CCK1R у жителей Москвы. Исследования полиморфизма гена, кодирующего рецептор холецистокинина 1-го типа у жителей Москвы Шизофрения. Симптомы шизофрении
Шизофрения. Симптомы шизофрении Кератотопография роговицы (топография роговицы)
Кератотопография роговицы (топография роговицы) Экскурсия в Ушачскую поликлинику с Совуньей
Экскурсия в Ушачскую поликлинику с Совуньей Организация кабинета гигиены полости рта. Рабочее место гигиениста стоматологического. Индивидуальные гигиенические программы
Организация кабинета гигиены полости рта. Рабочее место гигиениста стоматологического. Индивидуальные гигиенические программы Whatis sputnik V
Whatis sputnik V Клиническая фармация
Клиническая фармация Современные достижения педиатрии
Современные достижения педиатрии Пупочные грыжи
Пупочные грыжи Психопатология. Этиология и патогенез психозов
Психопатология. Этиология и патогенез психозов Пневмонии. Причины. Клинические проявления. Принципы лечения и ухода
Пневмонии. Причины. Клинические проявления. Принципы лечения и ухода Правила гигиены
Правила гигиены Депрессия (от латинского слова depressio - подавление)
Депрессия (от латинского слова depressio - подавление) Туберкульоз легенів
Туберкульоз легенів Микрофлора влагалища
Микрофлора влагалища Кровеносная система
Кровеносная система Психолого-педагогическое сопровождение беременности
Психолого-педагогическое сопровождение беременности Первая помощь при отравлениях
Первая помощь при отравлениях Клинические проявления эпилепсии. Диагностика и лечение
Клинические проявления эпилепсии. Диагностика и лечение Нуклеопротеидтер алмасуының бұзылуы
Нуклеопротеидтер алмасуының бұзылуы Клиническая характеристика детей - олигофренов
Клиническая характеристика детей - олигофренов вич спид (1)
вич спид (1) Оптимизация профилактики синдрома сухого глаза у лиц подросткового возраста
Оптимизация профилактики синдрома сухого глаза у лиц подросткового возраста Үлкен мақсатқа жеткізер 5 кіші қадам Ғылыми зерттеудің өзектілігі, кілттік сөздері, жаңашылдығы, мақсаттары мен міндеттері
Үлкен мақсатқа жеткізер 5 кіші қадам Ғылыми зерттеудің өзектілігі, кілттік сөздері, жаңашылдығы, мақсаттары мен міндеттері Методы лечения осложнений после удаления зуба
Методы лечения осложнений после удаления зуба