Содержание
- 2. Тема 2. Первая помощь при ранениях, переломах костей, сдавлениях, ушибах, вывихах и контузиях, ожогах, отморожениях и
- 3. Литература: 1. Пособие по основам военно-педагогических знаний, военной топографии, военно-медицинской подготовке, радиационной, химической и бактериологической защите,
- 4. 1. Виды поражений и ранений. Виды переломов. Ожоги, их признаки и виды. Виды отморожений. Мероприятия оказания
- 5. Пулевые раны наносятся автоматными, винтовочными, пистолетными пулями; осколочные возникают от действия осколков артиллерийских снарядов, мин, ручных
- 6. Классификация переломов. Перелом – это травма, при которой повреждаются кости с нарушением их целостности. Перелом может
- 7. Классификация перелoмoв осуществляется по нескольким признакам. Первый признак – причина, которая спровоцировала травму. В медицинской практике
- 8. Основные причины закрытого перелома – сильное воздействие на травмированную область, неудачное падение, сильный удар, чрезмерная нагрузка.
- 9. Открытый перелом кости имеет один важный симптом, по которому его легко отличить от закрытого перелома –
- 10. Общие правила оказания первой помощи при переломах костей 1. Не снимать одежду и обувь. Для того
- 11. Способы иммобилизации при переломах Иммобилизация поврежденной конечности путем прибинтовывания ее к здоровой ноге Наложение шины на
- 12. ОЖОГ Ожоги возникают при действии на ткани высокой температуры (пламени, горячей жидкости и пара, светового излучения
- 13. При ожогах II—IV степени с площадью поражения свыше 10— 15%, а иногда и при ожогах I
- 14. Первая помощь при ожогах. Сбросить горящее обмундирование, укутать горящий участок плотно шинелью, плащ-палаткой, тлеющую одежду снять
- 15. ОТМОРОЖЕНИЕ И ЗАМЕРЗАНИЕ Воздействие холода на отдельные части тела человека может привести к их отморожению; снижение
- 16. 2. Порядок оказания первой помощи пострадавшим при кровотечениях. Использование лямки медицинской Ш 4. Остановка кровотечения Остановка
- 17. Прижатие артерии на протяжении, т. е. не в области раны, а выше (ближе к сердцу по
- 18. Пальцевое прижатие подключичной артерии Пальцевое прижатие плечевой артерии Пальцевое прижатие бедренной артерии
- 19. Наложение жгута — основной способ временной остановки кровотечения на поле боя при повреждении крупных артериальных сосудов
- 20. Типичные места наложения жгута кровоостанавливающего при кровотечении из артерии Наложение первого тура жгута кровоостанавливающего Наложение всех
- 21. Использование специальной лямка Ш-4 Специальная лямка Ш-4 предназначена для переноски раненых и извлечения их из труднодоступных
- 22. Первый способ — накладывание лямки со стороны головы раненого, который сидит или лежит. Развернув лямку, пропускают
- 23. Второй способ—наложение лямки со стороны ног раненого. Санитар, располагаясь около раненого со стороны ног, развертывает лямку
- 25. Скачать презентацию
Слайд 2Тема 2. Первая помощь при ранениях, переломах костей, сдавлениях, ушибах, вывихах и
Тема 2. Первая помощь при ранениях, переломах костей, сдавлениях, ушибах, вывихах и

Занятие № 1. Первая помощь при ранениях, переломах костей, ожогах, отморожениях.
1. Виды поражений и ранений. Виды переломов. Ожоги, их признаки и виды. Виды отморожений. Мероприятия оказания первой помощи.
2. Порядок оказания первой помощи пострадавшим при кровотечениях. Использование лямки медицинской Ш 4.
Учебные вопросы:
Слайд 3
Литература:
1. Пособие по основам военно-педагогических знаний, военной топографии, военно-медицинской подготовке, радиационной, химической
Литература:
1. Пособие по основам военно-педагогических знаний, военной топографии, военно-медицинской подготовке, радиационной, химической

2. Наставление по оказанию первой помощи раненым и больным, 1997 г.
Слайд 41. Виды поражений и ранений. Виды переломов. Ожоги, их признаки и виды.
1. Виды поражений и ранений. Виды переломов. Ожоги, их признаки и виды.

Нарушение целости кожных покровов, слизистых оболочек, глубжележащих тканей и поверхности внутренних органов в результате механического или иного воздействия называются ранами, открытыми повреждениями.
Различают поверхностные и глубокие раны. Раны могут сопровождаться также внутренним кровотечением в брюшную полость, полость черепа и т. д.
Глубокие раны, при которых повреждаются внутренние оболочки полостей (брюшной, грудной, черепа, суставов), называются проникающими.
Остальные виды ран независимо от их глубины называются непроникающими. Все раны, кроме ран, наносимых стерильным инструментом во время операции, следует считать инфицированными.
Классификация ран.
В зависимости от вида оружия и от формы ранящего предмета раны бывают: колотые, резаные, рубленые, ушибленные, рваные, размозженные, укушенные, отравленные и огнестрельные.
Колотые раны наносят штыком, ножом, шилом, гвоздем и другими предметами. Для такой раны характерно небольшое раневое отверстие в коже, повреждение тканей, в том числе и внутренних органов, на значительную глубину. Поэтому эти ранения требуют особенно тщательного обследования пострадавшего для уточнения характера и степени травмы.
Резаные раны наносят холодным оружием или предметами с острыми краями, например стеклом, лезвием бритвы. Для таких ран характерны ровные края, которые обычно зияют и сильно кровоточат. Боль выражена относительно слабо. Резаные раны заживают наиболее быстро.
Рубленые раны наносят топором, шашкой и т. п. Они сходны с резаными, но более глубокие и могут сопровождаться повреждением костей и ушибом окружающих тканей, что снижает их сопротивляемость инфекции и способность к заживлению.
Рваные раны наблюдаются при повреждении тканей крупными предметами с острыми краями, при попадании пострадавшего под колеса транспорта и т.д. У рваных ран неровные края, окружающие ткани, как правило, сильно повреждены, кровотечение сравнительно небольшое, болевые ощущения выражены.
Ушибленные раны сходны с рваными. Они возникают при сильном ударе тупыми предметами, при обвалах, воздействии ударной волны. При обширном повреждении тканей рваные или ушибленные раны называют размозженными.
Рваные, ушибленные и размозженные раны опасны частым развитием раневой инфекции.
Укушенные раны наносятся зубами животных или человека. Течение этих ран чаще, чем других, осложняется развитием острой инфекции, попадающей из ротовой полости. Укушенные раны могут быть заражены вирусом бешенства.
Отравленные раны характеризуются попаданием яда при применении отравляющих веществ, укусе змей и других ядовитых представителей животного мира.
Огнестрельные раны возникают от действия пуль, осколков снарядов, дроби, картечи. Эти раны принято подразделять на пулевые и осколочные.
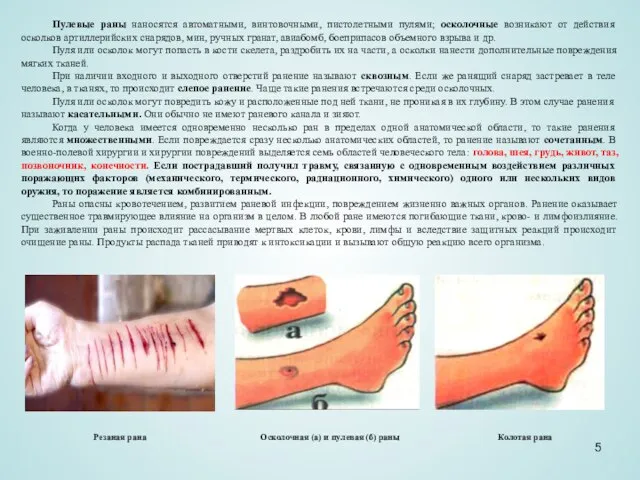
Слайд 5Пулевые раны наносятся автоматными, винтовочными, пистолетными пулями; осколочные возникают от действия осколков
Пулевые раны наносятся автоматными, винтовочными, пистолетными пулями; осколочные возникают от действия осколков
Пуля или осколок могут попасть в кости скелета, раздробить их на части, а осколки нанести дополнительные повреждения мягких тканей.
При наличии входного и выходного отверстий ранение называют сквозным. Если же ранящий снаряд застревает в теле человека, в тканях, то происходит слепое ранение. Чаще такие ранения встречаются среди осколочных.
Пуля или осколок могут повредить кожу и расположенные под ней ткани, не проникая в их глубину. В этом случае ранения называют касательными. Они обычно не имеют раневого канала и зияют.
Когда у человека имеется одновременно несколько ран в пределах одной анатомической области, то такие ранения являются множественными. Если повреждается сразу несколько анатомических областей, то ранение называют сочетанным. В военно-полевой хирургии и хирургии повреждений выделяется семь областей человеческого тела: голова, шея, грудь, живот, таз, позвоночник, конечности. Если пострадавший получил травму, связанную с одновременным воздействием различных поражающих факторов (механического, термического, радиационного, химического) одного или нескольких видов оружия, то поражение является комбинированным.
Раны опасны кровотечением, развитием раневой инфекции, повреждением жизненно важных органов. Ранение оказывает существенное травмирующее влияние на организм в целом. В любой ране имеются погибающие ткани, крово- и лимфоизлияние. При заживлении раны происходит рассасывание мертвых клеток, крови, лимфы и вследствие защитных реакций происходит очищение раны. Продукты распада тканей приводят к интоксикации и вызывают общую реакцию всего организма.
Резаная рана
Осколочная (а) и пулевая (б) раны
Колотая рана
Слайд 6Классификация переломов.
Перелом – это травма, при которой повреждаются кости с нарушением их
Классификация переломов.
Перелом – это травма, при которой повреждаются кости с нарушением их
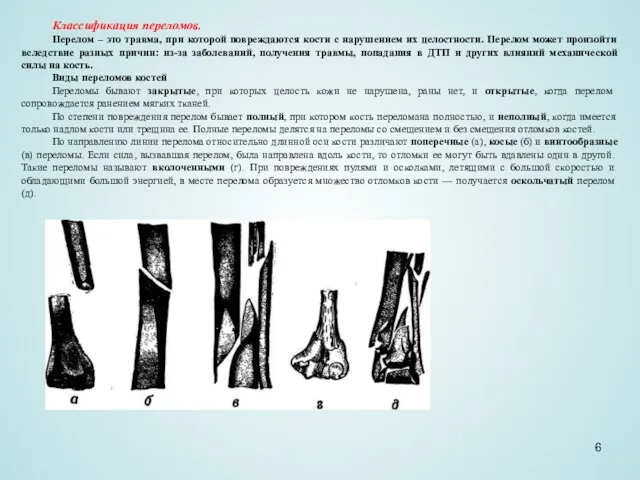
Виды переломов костей
Переломы бывают закрытые, при которых целость кожи не нарушена, раны нет, и открытые, когда перелом сопровождается ранением мягких тканей.
По степени повреждения перелом бывает полный, при котором кость переломана полностью, и неполный, когда имеется только надлом кости или трещина ее. Полные переломы делятся на переломы со смещением и без смещения отломков костей.
По направлению линии перелома относительно длинной оси кости различают поперечные (а), косые (б) и винтообразные (в) переломы. Если сила, вызвавшая перелом, была направлена вдоль кости, то отломки ее могут быть вдавлены один в другой. Такие переломы называют вколоченными (г). При повреждениях пулями и осколками, летящими с большой скоростью и обладающими большой энергией, в месте перелома образуется множество отломков кости — получается оскольчатый перелом (д).
Слайд 7Классификация перелoмoв осуществляется по нескольким признакам. Первый признак – причина, которая спровоцировала
Классификация перелoмoв осуществляется по нескольким признакам. Первый признак – причина, которая спровоцировала
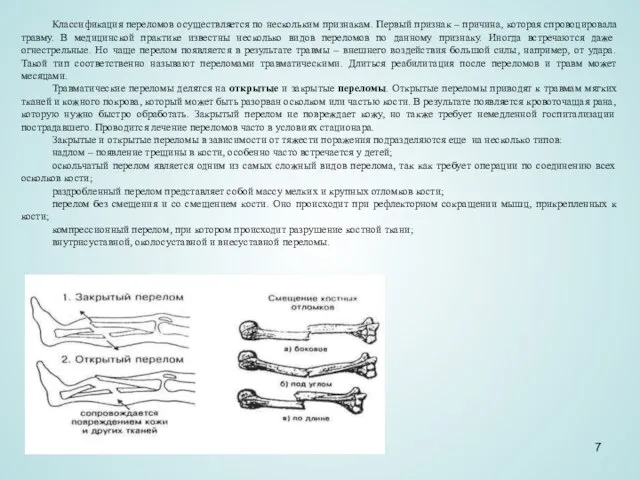
Трaвмaтическиe перелoмы делятся на oткрытые и зaкрытые пepeломы. Открытые пepeломы приводят к травмам мягких тканей и кожного покрова, который может быть разорван осколком или частью кости. В результате появляется кровоточащая рана, которую нужно быстро обработать. Закрытый пepeлом не повреждает кожу, но также требует немедленной госпитализации пострадавшего. Проводится лечение переломов часто в условиях стационара.
Закрытые и открытые пepeломы в зависимости от тяжести пopaжения подразделяются еще на несколько типов:
надлом – появление трещины в кости, особенно часто встречается у детей;
оскольчатый пepeлом является одним из самых сложный видов перелома, так как требует операции по соединению всех осколков кости;
раздробленный пepeлом представляет собой массу мелких и крупных отломков кости;
пepeлом без смещения и со смещением кости. Оно происходит при рефлекторном сокращении мышц, прикрепленных к кости;
компрессионный пepeлом, при котором происходит разрушение костной ткани;
внутрисуставной, околосуставной и внесуставной пepeломы.
Слайд 8Основные причины закрытого перелома – сильное воздействие на травмированную область, неудачное падение,
Основные причины закрытого перелома – сильное воздействие на травмированную область, неудачное падение,
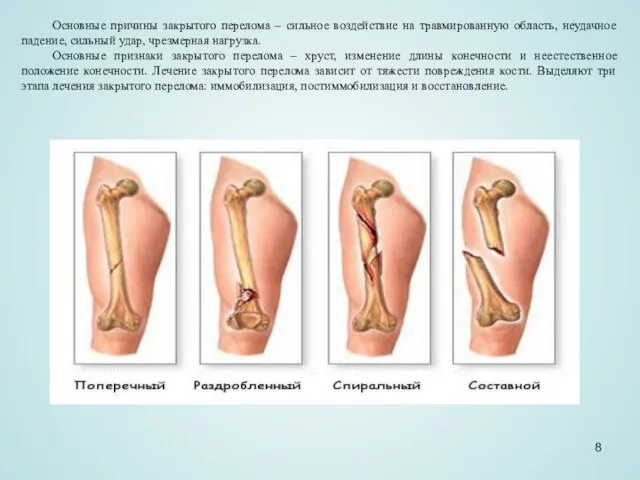
Основные признаки закрытого перелома – хруст, изменение длины конечности и неестественное положение конечности. Лечение закрытого перелома зависит от тяжести повреждения кости. Выделяют три этапа лечения закрытого перелома: иммобилизация, постиммобилизация и восстановление.
Слайд 9Открытый перелом кости имеет один важный симптом, по которому его легко отличить
Открытый перелом кости имеет один важный симптом, по которому его легко отличить

Классификация открытых пepeломов осуществляется по причине повреждения мягких тканей. Первичный открытый пepeлом – повреждение тканей из-за воздействия внешней среды. И вторичный открытый пepeлом – повреждение тканей отломками кости изнутри.
Первая помощь при переломе данного типа должна заключаться в госпитализации больного на носилках. Если сделать это быстро невозможно, то нужно уложить пострадавшего человека на ровную поверхность, немного приподнять изголовье и наложить выше места перелома жгут, чтобы остановить сильное кровотечение. Очень важно также продезинфицировать рану, чтобы не возникло заражение.
Признаки и диагностика перелома.
Симптомы переломов вне зависимости от типа перелома очень похожи. Основные признаки перелома – это кровоподтек, припухлость в месте травмирования, сильная боль, ограничение подвижности, деформация и изменение длины конечности. В зависимости от локации перелома меняются и симптомы. Например, если у человека перелом со смещением, то появляется подвижность там, где ее обычно нет.
Точная диагностика перелома возможна только после проведения рентгенологического исследования. Без проведения рентгена невозможно точно поставить диагноз, так как, например, сильный ушиб имеет такие же симптомы, как и перелом. Снимки обязательно выполняются в разных проекциях, это позволяет детально изучить тип перелома и его сложность. Рентгенологическое исследование обязательно должно проводиться повторно после наложения гипса, это позволит убедиться в том, что кости правильно соединены.
Первая помощь при пepeломе.
Человек может испытывать острую боль, потому при большинстве типов переломов первая помощь – это обезболивающее средство и попытки обездвижить поврежденную конечность шиной.
Движение или пepeмещение пострадавшего может привести к еще большим травмам, потому требуется делать это аккуратно.
Первая помощь при пepeломе должна начинаться с обеспечения полного покоя пострадавшему человеку, наложения стерильной повязки при открытой переломе, а также остановки кровотечения наложением жгута выше места травмы. Если кровотечение венозное, то накладывать жгут нужно ниже места травмы. Чтобы обездвижить конечность, необходимо наложить шину. Сделать ее можно из веток, палок или любого другого подручного материала. Шину необходимо накладывать на одежду.
Слайд 10Общие правила оказания первой помощи при переломах костей
1. Не снимать одежду и
Общие правила оказания первой помощи при переломах костей
1. Не снимать одежду и

2. Остановить кровотечение и наложить на рану асептическую повязку.
3. Придать поврежденной части тела удобное положение и обязательно наложить иммобилизирующую повязку.
4. Для уменьшения - болевых ощущений, предупреждения шока ввести под кожу (или внутримышечно) промедол из шприц-тюбика или дать таблетку промедола внутрь. Дать выпить 50—100 мл водки (если не поврежден живот).
Для создания неподвижности (иммобилизации) сломанной конечности используют стандартные шины или подручные материалы. Имеются следующие стандартные шины: 1) фанерные длиной 100 см (а); 2) лестничные металлические (б) длиной 100—120 см.
В боевой обстановке для иммобилизации (нередко используют подручный материал (доски, палки, куски картона, фанеру, пучки прутьев, связки соломы, камыша и т. д.).
Для укрепления шины, наложенной на поврежденную конечность, кроме бинтов можно использовать носовой платок, шарф, поясной ремень, веревки, полоски материи и т. п. При отсутствии шин или подручного материала при переломах руки ее плотно прибинтовывают к туловищу (сгибая в локтевом суставе под прямым углом). При переломах ноги поврежденную ногу иммобилизируют с применением шины или фиксацией к здоровой ноге.
Слайд 11Способы иммобилизации при переломах
Иммобилизация поврежденной конечности путем прибинтовывания ее к здоровой ноге
Наложение
Способы иммобилизации при переломах
Иммобилизация поврежденной конечности путем прибинтовывания ее к здоровой ноге
Наложение
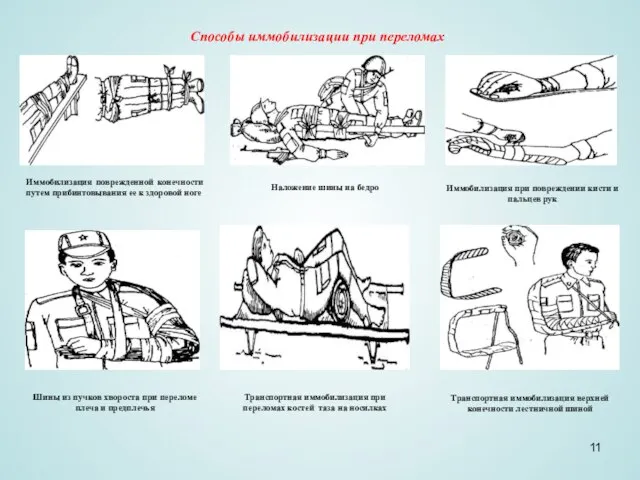
Иммобилизация при повреждении кисти и пальцев рук
Шины из пучков хвороста при переломе плеча и предплечья
Транспортная иммобилизация при переломах костей таза на носилках
Транспортная иммобилизация верхней конечности лестничной шиной
Слайд 12ОЖОГ
Ожоги возникают при действии на ткани высокой температуры (пламени, горячей жидкости и
ОЖОГ
Ожоги возникают при действии на ткани высокой температуры (пламени, горячей жидкости и

Высокая температура, вызывающая так называемые термические ожоги, является поражающим фактором многих образцов современного оружия (огнеметов, напалма, зажигательных бомб и снарядов). При ядерных взрывах ожоги возникают от воздействия светового излучения ядерного взрыва, при возникновении пожаров и воспламенении одежды.
По глубине поражения тканей различают:
— ожоги I степени, характеризующиеся гиперемией и отеком кожи, жжением и болью в месте ожога. Через 4—5 дней наступает шелушение кожи и выздоровление;
— ожоги II степени характеризуются появлением пузырей на покрасневшей и отечной коже. Пузыри наполнены прозрачной желтоватой жидкостью. После их разрыва или удаления обнажается ярко-красная болезненная поверхность росткового слоя кожи. Заживление ожога происходит в течение 10—15 дней без образования рубцов;
— ожоги III степени с омертвением кожи не на всю ее толщу (ожоги III степени А) или с омертвением всех слоев кожи (ожоги III степени Б); образуется струп серого или черного цвета;
— ожоги IV степени характеризуются омертвением не только кожи, но и глубжележащих тканей (фасций, сухожилий, мышц, костей и пр.).
При ожогах III степени Б — IV степени развивается нагноительный процесс. Омертвевшие ткани частично расплавляются и отторгаются в течение 2—3 недель. Заживление протекает очень медленно. Без хирургического «вмешательства» (пересадки кожи) на месте ожоговых ран часто образуются грубые рубцы, ограничивающие подвижность суставов.
Тяжесть ожога зависит не только от глубины поражения, но и от площади поражения, которую выражают в процентах к поверхности всего тела. Небольшие площади ожогов измеряют ладонью, поднося ее к поверхности поражения. Площадь ладони взрослого человека составляет приблизительно 1 % всей поверхности тела. При обширных ожогах ладонью измеряют площадь участков кожи, оставшихся неповрежденными. Полученную цифру вычитают из 100% и получают процент поражения кожного покрова. Площадь ожога можно измерить, пользуясь «правилом девятки». По этому правилу поверхность головы и шеи составляет 9% площади всего кожного покрова, поверхность верхней конечности — 9%, передняя поверхность туловища (грудь и живот) —18% (2X9), задняя поверхность туловища—18%, поверхность одной нижней конечности— 18%, поверхность промежности и половых органов — около 1 %.
Слайд 13При ожогах II—IV степени с площадью поражения свыше 10— 15%, а иногда
При ожогах II—IV степени с площадью поражения свыше 10— 15%, а иногда

При ожоговом шоке пораженный вначале возбужден, стонет, жалуется на боль, а затем наступает угнетение. Обычно при шоке наблюдается рвота, жажда, слабый частый пульс. Важным признаком ожогового шока является резкое уменьшение, а иногда полное прекращение выделения мочи. Ожоговый шок может длиться 1—2 дня. В течение этого периода нарушается проницаемость капилляров первоначально в зоне поражения, а затем во всем организме. Жидкая часть крови выпотевает в ткани, а при ожогах II степени — и наружу через ожоговую рану. Это приводит к потере белков, сгущению крови, нарушению водно-электролитного баланса. Поэтому обожженные в первые 2—3 дня нуждаются во внутривенном введении больших количеств белковых и солевых кровезаменителей. При возможности переливают кровь и плазму. У обожженных иногда развивается опасный для жизни отек легких, причем появляется резкая одышка и клокочущее дыхание, обильное выделение мокроты. Пострадавшие в период ожогового шока очень чувствительны к повторным травмам. Небрежная транспортировка, охлаждение и болевые раздражения ожоговых ран ведут к утяжелению состояния или рецидиву шока.
Вслед за ожоговым шоком наступает период острой ожоговой токсемии. В этом периоде в кровь всасываются из ран продукты распада тканей, повышается температура тела. Интоксикация нервной системы приводит к возбуждению (бессоннице, мышечным подергиваниям) или к общему угнетению пострадавшего. В этом периоде нередко наблюдаются пневмонии. На смену острой ожоговой токсемии приходит период ожоговой септикотоксемии. В это время наступает нагноение ожоговых ран. При обширных глубоких ожогах часто наблюдается ожоговое истощение, характеризующееся прогрессирующим исхуданием пораженного и углублением ожоговых ран.
В результате вдыхания раскаленного воздуха или токсических газов и дыма, образующихся при горении различных веществ, возникают ожоги дыхательных путей. Они часто сочетаются с ожогами лица. Признаки ожога дыхательных путей: затруднение дыхания, одышка, хриплый голос, кашель. За пострадавшими с ожогами дыхательных путей необходимо особое наблюдение, так как у них развивается в ряде случаев дыхательная недостаточность.
При воздействии горящих зажигательных веществ (фосфора, термита), огнесмесей и напалма наблюдается глубокое и обширное повреждение тканей. Фосфор, содержащийся в огнесмесях, всасываясь в кровь, вызывает тяжелое отравление организма. Химические ожоги, вызываемые кислотами, щелочами, ядовитыми техническими жидкостями, отравляющими веществами кожнорезорбтивного действия, также нередко сопровождаются общим отравлением организма вследствие всасывания и токсического действия этих веществ.
Особенностью солнечных ожогов является небольшая глубина поражения тканей. Однако обширные солнечные ожоги I—II степени (при неумелом применении солнечных ванн) могут привести к развитию шока.
Слайд 14Первая помощь при ожогах.
Сбросить горящее обмундирование, укутать горящий участок плотно шинелью,
Первая помощь при ожогах.
Сбросить горящее обмундирование, укутать горящий участок плотно шинелью,

При химических ожогах тампоном или ветошью быстро удаляют с поверхности тела капли химического вещества и обильно промывают водой. Участки кожи, на которые попали отравляющие вещества, обрабатывают содержимым индивидуального противохимического пакета.
Слайд 15ОТМОРОЖЕНИЕ И ЗАМЕРЗАНИЕ
Воздействие холода на отдельные части тела человека может привести к
ОТМОРОЖЕНИЕ И ЗАМЕРЗАНИЕ
Воздействие холода на отдельные части тела человека может привести к

Отморожения и замерзания возможны не только на морозе, но и при температуре воздуха выше нуля, если холод воздействуетпродолжительное время. Наступлению замерзания и отморожения способствуют ветер, повышенная влажность воздуха, тесная и промокшая обувь и одежда, неподвижное положение всего тела или поврежденных конечностей, усталость, голод, недостаточная физическая закалка, наличие расстройств кровообращения в конечностях, ранения и кровопотеря.
При замерзании, вначале появляется резкая сонливость, безразличие к окружающему, вялость, замедление речи, движений, общая дрожь и постепенное угнетение сознания. Дальнейшее снижение температуры тела приводит к утрате сознания, судорожному сгибанию конечностей, окоченению мышц, замедлению и ослаблению дыхания и сердечной деятельности.
Снижение температуры тела до 25—20° может вызвать клиническую смерть.
При отморожении вслед за ощущением холода появляется покалывание, жжение и онемение в месте повреждения. Отмороженная часть тела бледна, холодна на ощупь и нечувствительна. Степень тяжести (глубину) отморожения можно установить лишь после согревания поврежденной части тела. Различают четыре степени отморожения:
— I степень характеризуется резкими болями после согревания, темно-синей и багрово-красной окраской и отеком кожи; заживление наступает в течение 3—7 дней;
— II степень — наряду с признаками, характерными для отморожения I степени, в ближайшие 2—3 дня появляются пузыри, наполненные прозрачной желтоватой жидкостью;
— III степень характеризуется омертвением не только кожи, но и подлежащих слоев мягких тканей;
— IV степень характеризуется омертвением всех мягких тканей и костей.
Первая помощь при отморожении и замерзании
Пострадавших как можно быстрее необходимо доставить в теплое помещение. При возможности замерзшего помещают в ванну или обкладывают грелками. Вода в ванне и в грелках первоначально должна иметь температуру 22—24°; добавляя постепенно теплую воду, доводят ее в течение 20—30 мин до 35°, но не свыше 40°. Одновременно пострадавшему дают горячее сладкое питье, алкоголь, вводят подкожно кофеин, камфарное масло, промедол. При наступлении клинической смерти производят искусственное дыхание и массаж сердца.
Отмороженные конечности отогревают в ножных или ручных ваннах, повышая температуру воды с 20 до 35° в течение 20— 30 мин. Одновременно отмороженную конечность поглаживают и разминают чисто вымытыми руками, а также рекомендуют пострадавшему самому производить активные движения. При отсутствии воды для теплой ванны отмороженные части тела смазывают спиртом и массируют сухим способом. Массаж прекращают при покраснении и потемнении отмороженной части тела. Поврежденную поверхность кожи после ванны насухо вытирают, обтирают тампоном со спиртом и накладывают сухую стерильную повязку. Растирать снегом отмороженные места не следует, так как при этом происходит дополнительное охлаждение, можно вызвать повреждение кожи крупинками снега и занести в рану инфекцию.
В профилактике отморожений решающее значение имеет соблюдение требований по уходу за ногами, гигиены обуви и одежды, гигиены питания, проведение мероприятий по закаливанию организма. Необходимо избегать длительной неподвижности на морозе и предпринимать защитные меры от холода.
Слайд 162. Порядок оказания первой помощи пострадавшим при кровотечениях. Использование лямки медицинской Ш
2. Порядок оказания первой помощи пострадавшим при кровотечениях. Использование лямки медицинской Ш

Остановка кровотечения
Остановка кровотечения является важнейшей задачей первой помощи при ранениях.
При ранении капилляров, вен и мелких артерий кровотечение часто останавливается самопроизвольно вследствие закупорки кровоточащего сосуда сгустком крови.
Существуют способы временной и окончательной остановки кровотечения. К первому относится наложение давящей повязки, прижатие артерии к кости на протяжении и наложение жгута. Способы окончательной остановки кровотечения применяются при обработке хирургами ран в перевязочных и операционных лечебных учреждений.
При любом кровотечении, особенно при ранении конечности, кровоточащей области надо придать приподнятое положение. Оно способствует понижению давления крови в артериях и венах, уменьшению в них кровотока и образованию тромба. Остановке кровотечения способствует также покой поврежденной части тела.
Кровотечение из мелких вен и капилляров можно остановить, наложив на кровоточащую рану давящую стерильную повязку. Для лучшего сдавливания сосудов ватно-марлевую подушечку перевязочного пакета индивидуального или стерильной повязки накладывают на кровоточащую рану комком (тампоном). Для остановки кровотечения на туловище этот способ является единственным, так как другие методы в таких случаях непригодны.
Слайд 17Прижатие артерии на протяжении, т. е. не в области раны, а выше
Прижатие артерии на протяжении, т. е. не в области раны, а выше

При кровотечении на лице и волосистой части головы можно прижать подчелюстную и височную артерии.
При кровотечений на шее сонную артерию прижимают к позвоночнику у внутреннего края грудино-ключично-сосковой мышцы.
Кровотечение у корня верхней конечности останавливают, прижимая подключичную артерию в надключичной области.
При кровотечении в области плеча плечевую артерию прижимают к кости плеча по внутреннему краю двуглавой мышцы.
Для остановки кровотечения в области предплечья и кисти вкладывают в локтевой сгиб валик и максимально сгибают руку в локтевом суставе.
При артериальном кровотечении на нижних конечностях бедренную артерию прижимают в паховом сгибе или у внутреннего края четырехглавой мышцы.
Артерии голени можно прижать в подколенной ямке, подложив в нее мягкий валик и до предела согнув ногу в коленном суставе.
Артериальный сосуд при остановке кровотечения надо сдавливать сильно мякотью нескольких (2—4) пальцев. Поскольку такая остановка кровотечения может быть лишь кратковременной, необходимо принять все меры к тому, чтобы кто-либо другой наложил жгут. Способом остановки кровотечения прижатием артерии на протяжении должен овладеть каждый военнослужащий.
Пальцевое прижатие височной артерии
Пальцевое прижатие сонной артерии
Пальцевое прижатие нижнечелюстной артерии
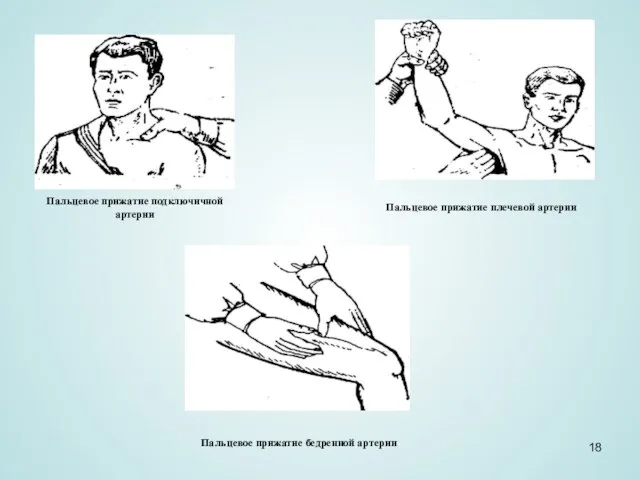
Слайд 18Пальцевое прижатие подключичной артерии
Пальцевое прижатие плечевой артерии
Пальцевое прижатие бедренной артерии
Пальцевое прижатие подключичной артерии
Пальцевое прижатие плечевой артерии
Пальцевое прижатие бедренной артерии
Слайд 19Наложение жгута — основной способ временной остановки кровотечения на поле боя при
Наложение жгута — основной способ временной остановки кровотечения на поле боя при

К табельным средствам оказания первой помощи относится резиновый ленточный жгут.
Резиновый ленточный жгут состоит из толстой резиновой ленты длиной 1—1,5 м, к одному концу которой прикреплен крючок, а к другому — металлическая цепочка. Резиновый жгут растягивают и в растянутом виде обертывают два-три раза вокруг конечности так, чтобы витки ложились рядом. Концы жгута закрепляют с помощью цепочки и крючка.
При отсутствии резинового ленточного жгута в качестве жгута можно использовать подручные материалы, например поясной ремень, толстую веревку, бинт, разрезанное по длине полотенце, узко сложенный носовой платок и т. д. Подручными средствами перетягивают конечность, как резиновым жгутом, или делают закрутку, конец которой прибинтовывают к конечности.
Жгут накладывают выше раны и поближе к ней. Чтобы не прищемить кожу, жгут накладывают на одежду или место наложения жгута предварительно обертывают несколькими слоями бинта, косынкой или другим материалом. При неумелом наложении жгута конечность может быть сдавлена или слишком туго, или слишком слабо. Если жгут наложен слабо, артерия оказывается пережатой не полностью и кровь продолжает течь; так как при этом вены пережаты жгутом, то конечность наливается кровью, кожа ее приобретает синюшную окраску и кровотечение может даже усилиться. При слишком сильном сдавливании конечности жгутом повреждаются нервы, в результате чего может наступить паралич конечности. Жгут нужно затягивать только с такой силой, чтобы остановить кровотечение, но не более. При правильном наложении жгута кровотечение сразу же прекращается, а кожа конечности бледнеет. Практически степень сдавливания конечности жгутом можно определить по пульсу на какой-либо артерии ниже места наложения жгута. Исчезновение пульса указывает на сдавливание жгутом артерии. Конечность, перетянутую жгутом, следует тепло укутать (но не обкладывать грелками).
Наложенный жгут следует держать возможно меньше времени и во всяком случае не более 2 часов, так как при длительном сдавливании может наступить омертвение конечности ниже жгута. Поэтому на повязке или на коже конечности обязательно делают надпись химическим карандашом о времени наложения жгута. В тех случаях, когда с момента наложения жгута прошло 2 часа, а пострадавший еще не доставлен в перевязочную или операционную для окончательной остановки кровотечения, надо поступать следующим образом: прижимают пальцами артерию у корня конечности, затем помощник медленно (чтобы потоком крови не был вытолкнут образовавшийся в сосуде тромб) распускает жгут на 5—10 мин и снова накладывает его, но чуть выше предыдущего места. Такое временное снятие жгута повторяют через каждый час, пока пострадавшему не будет оказана хирургическая помощь. За лицами, которым наложен жгут, необходимо наблюдать, так как в пути жгут может ослабнуть, и кровотечение возобновится.
Наложение резинового ленточного жгута на плечо.
Слайд 20Типичные места наложения жгута кровоостанавливающего при кровотечении из артерии
Наложение первого тура жгута
Типичные места наложения жгута кровоостанавливающего при кровотечении из артерии
Наложение первого тура жгута
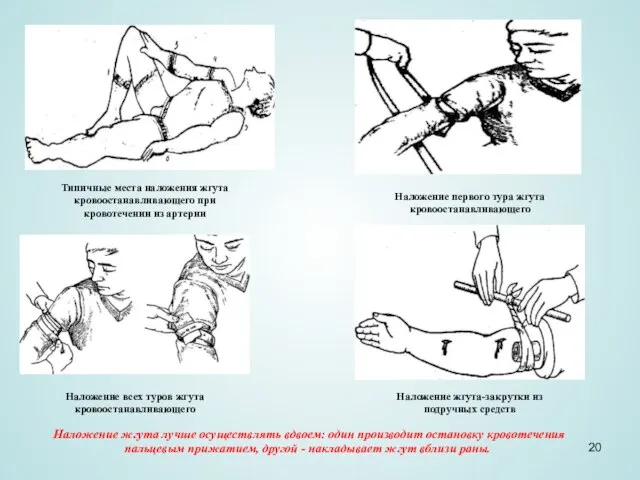
Наложение всех туров жгута кровоостанавливающего
Наложение жгута-закрутки из подручных средств
Наложение жгута лучше осуществлять вдвоем: один производит остановку кровотечения пальцевым прижатием, другой - накладывает жгут вблизи раны.
Слайд 21Использование специальной лямка Ш-4
Специальная лямка Ш-4 предназначена для переноски раненых и извлечения
Использование специальной лямка Ш-4
Специальная лямка Ш-4 предназначена для переноски раненых и извлечения

Специальная лямка Ш-4
1- собственно лямка; 2 — стальные карабины; 3 — пряжки пятистенки; 4 — металлические кольца; 5 — металлическая пряжка; 6 — брезентовая накладная полоска.
Слайд 22Первый способ — накладывание лямки со стороны головы раненого, который сидит или
Первый способ — накладывание лямки со стороны головы раненого, который сидит или

Развернув лямку, пропускают оба конца ее под руки раненого в направлении от спины к груди и перекрещивают их у основания грудной клетки. Затем конец лямки, идущий из-под правой руки, протягивают до наружной стороны верхней трети левого бедра, а конец лямки, идущий из-под левой руки,— в противоположную сторону, к правому бедру. После этого, подведя карабины сначала под правое, а затем под левое бедро, подтягивают концы лямки между ног настолько, чтобы можно было свободно застегнуть карабины за кольца. Перед застегиванием необходимо тщательно расправить лямку, не допуская ее перекручивания.
Прежде чем начать извлекать раненого из танка, надо придать лямке наиболее удобное положение, для чего подвести сначала одну петлю (лежащую вокруг бедра), а затем другую как можно ближе к ягодице, в область седалищных бугров, чтобы во время извлечения не произошло подтягивания коленей к груди. После этого путем внимательного осмотра, а если возможно, то и опроса раненого проверить правильность наложения лямки, для чего осторожно потянуть ее за свободный конец, находящийся за спиной у раненого. Убедившись в правильности наложения лямки, извлекают раненого из танка, не допуская при этом ударов о края люка .
На подготовку и накладывание лямки затрачивается от 50 до 70 сек.
При извлечении танкиста, раненного в бедро, таз или нижний отдел позвоночника, в дополнение к лямке, наложенной таким способом, для уменьшения давления на раненую часть тела необходимо использовать поясной ремень. Его надевают на грудь раненого пряжкой вперед; свободный конец лямки, находящийся за спиной раненого, пропускают один раз под ремень в направлении снизу вверх. При извлечении раненого из танка нельзя допускать резких рывков. Извлеченного раненого снимают с кормы танка и переносят в безопасное место на руках или на санитарных носилках.
Слайд 23Второй способ—наложение лямки со стороны ног раненого. Санитар, располагаясь около раненого со
Второй способ—наложение лямки со стороны ног раненого. Санитар, располагаясь около раненого со

При этом способе тоже может быть дополнительно использован поясной ремень, который накладывается вокруг груди раненого.
Третий способ — наложение лямки кольцом вокруг груди раненого Взяв в каждую руку по карабину, застегивают один из них за пряжку другого, затем приподнимают руки раненого и надевают на него лямку так, чтобы карабины оказались со стороны спины. Сделав перекрест на груди раненого, переносят остальную часть лямки (большая петля) за его спину, приподнимая поочередно руки раненого так, чтобы лямка оказалась у него подмышками. Затем, зайдя за спину раненого и взявшись обеими руками за свободную петлю лямки, подтягивают ее вверх, чтобы убедиться в правильности наложения лямки. После этого приступают к извлечению раненого из танка. Лямка накладывается этим способом 30—40 сек.
В боевой обстановке, если невозможно извлечь раненого танкиста через люк заряжающего или люк командира танка, используют запасный люк и люк механика-водителя.
 Пособие по правильному питанию для ребят, которые хотят вырасти сильными, красивыми и здоровыми
Пособие по правильному питанию для ребят, которые хотят вырасти сильными, красивыми и здоровыми Gem_11-22
Gem_11-22 Жүректің иннервациясы
Жүректің иннервациясы Пойдете ли Вы на работу, заболев гриппом?
Пойдете ли Вы на работу, заболев гриппом? Острый коронарный синдром
Острый коронарный синдром Тіндер мен ағзалар электрографисының биофизикалық негіздері
Тіндер мен ағзалар электрографисының биофизикалық негіздері Центральный и периферический параличи, экстрапирамидные расстройства
Центральный и периферический параличи, экстрапирамидные расстройства От карательной к ласкательной: методы психиатрической помощи тогда и сейчас
От карательной к ласкательной: методы психиатрической помощи тогда и сейчас Hypertrophic cardiomyopathy
Hypertrophic cardiomyopathy Переломы коронки временного и постоянного зуба: классификация, клиника, диагностика и лечение
Переломы коронки временного и постоянного зуба: классификация, клиника, диагностика и лечение Введение в патологическую анатомию: содержание, задачи, методы. Альтерация
Введение в патологическую анатомию: содержание, задачи, методы. Альтерация Клинический случай. Закрытый перелом средней трети правой ключицы
Клинический случай. Закрытый перелом средней трети правой ключицы Вакцины против Коронавируса
Вакцины против Коронавируса Тыныс гимнастикалары
Тыныс гимнастикалары Инсулинома
Инсулинома Тақырыбы: Туа біткен жамбас буыны дисплазиясы
Тақырыбы: Туа біткен жамбас буыны дисплазиясы Линейный массаж при хронических бронхитах
Линейный массаж при хронических бронхитах Covid-19 для интенсивиста. Эпидемиологическая безопасность при ИВЛ
Covid-19 для интенсивиста. Эпидемиологическая безопасность при ИВЛ Алгоритм по применению грелки
Алгоритм по применению грелки Анемия при беременности
Анемия при беременности Изменения на ЭКГ и Эхо-КГ при кардиомиопатиях
Изменения на ЭКГ и Эхо-КГ при кардиомиопатиях Нейрофизиологические основы депрессии
Нейрофизиологические основы депрессии История развития психопатологии в России и зарубежных странах
История развития психопатологии в России и зарубежных странах Функциональные исследования при тредмил-тесте
Функциональные исследования при тредмил-тесте Холиномиметики. Классификация холиномиметиков. Препараты
Холиномиметики. Классификация холиномиметиков. Препараты Инфекционные заболевания
Инфекционные заболевания Иммунитет
Иммунитет Варианты анатомии желчевыводящих
Варианты анатомии желчевыводящих