Содержание
- 2. ГИПОКСИЯ Гипоксия, или кислородное голодание — типический патологический процесс, развивающийся в результате недостаточного снабжения тканей кислородом
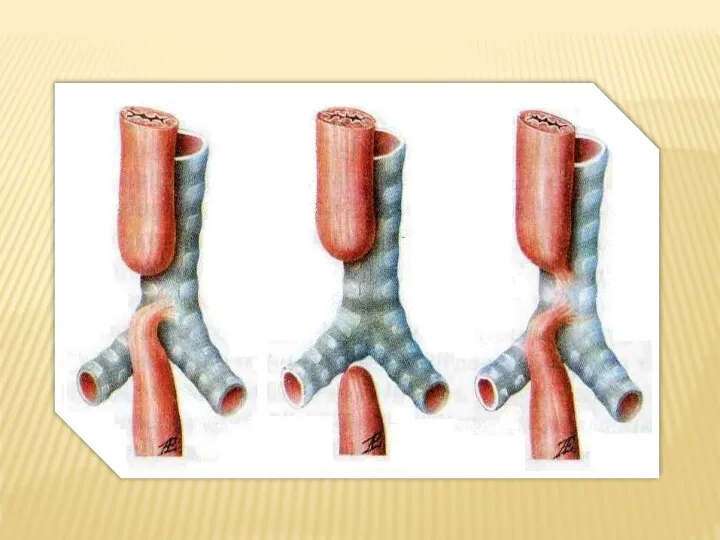
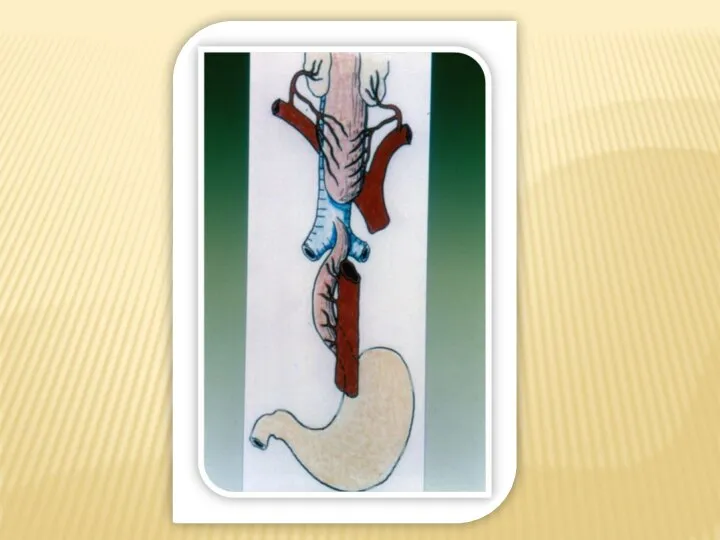
- 3. АТРЕЗИЯ ПИЩЕВОДА
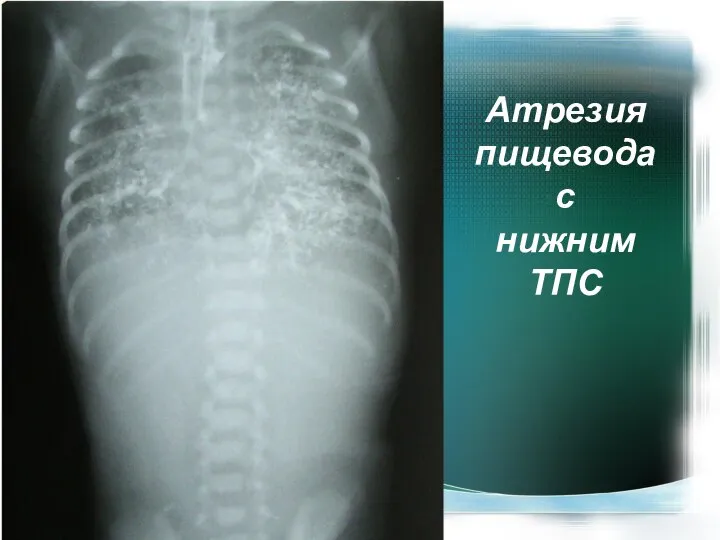
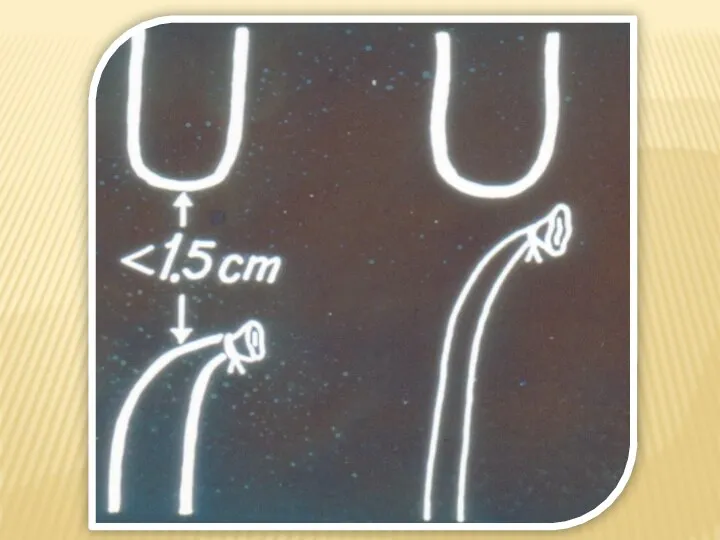
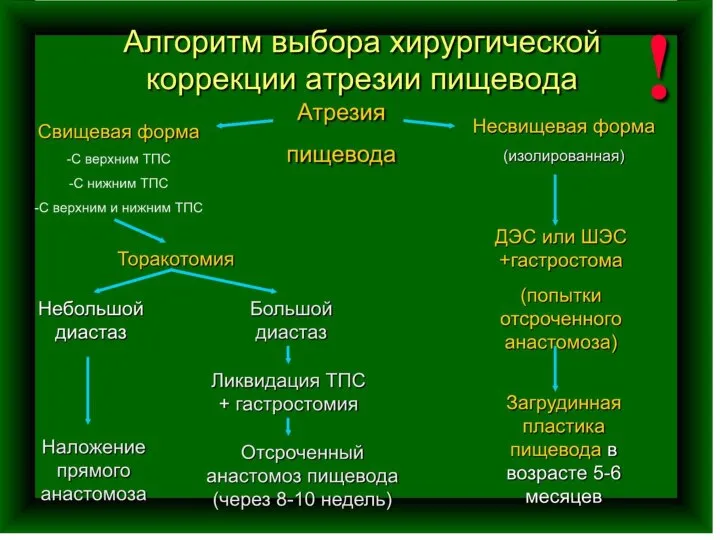
- 8. Атрезия пищевода с нижним ТПС
- 9. Операция по поводу атрезии пищевода в преобладающем большинстве случаев не является срочной! Абсолютные показания для срочной
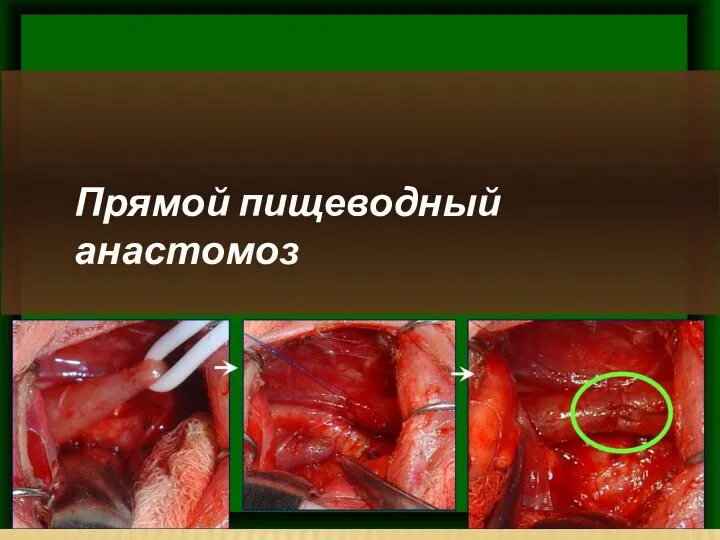
- 12. Прямой пищеводный анастомоз
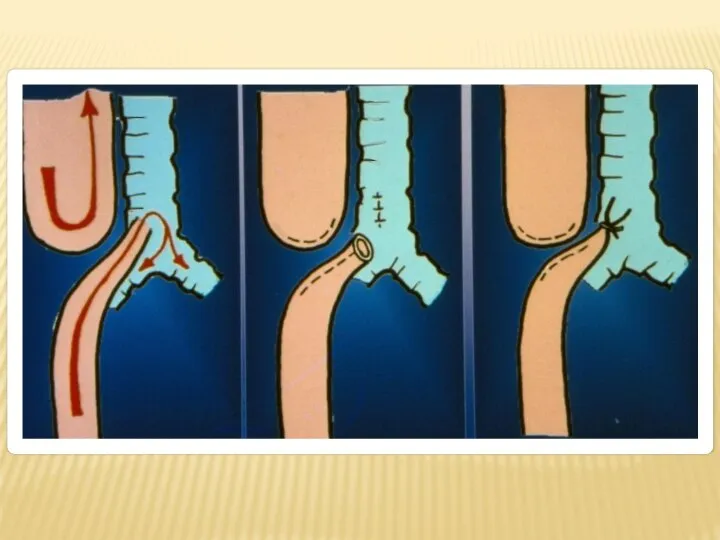
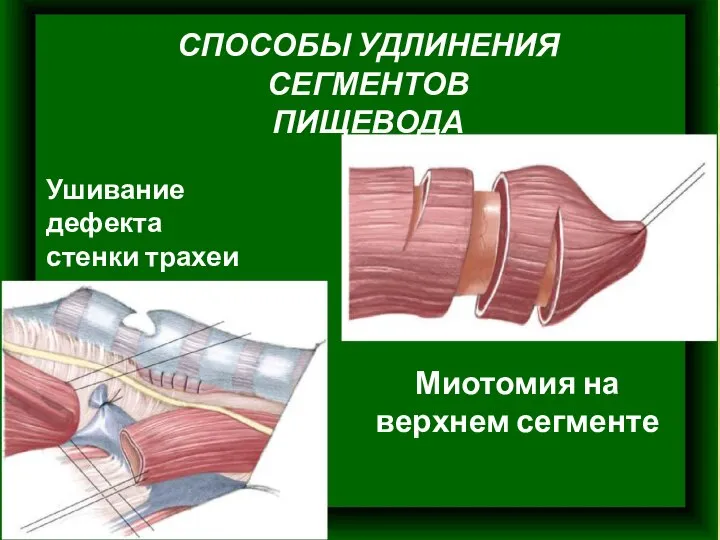
- 14. СПОСОБЫ УДЛИНЕНИЯ СЕГМЕНТОВ ПИЩЕВОДА Ушивание дефекта стенки трахеи Миотомия на верхнем сегменте
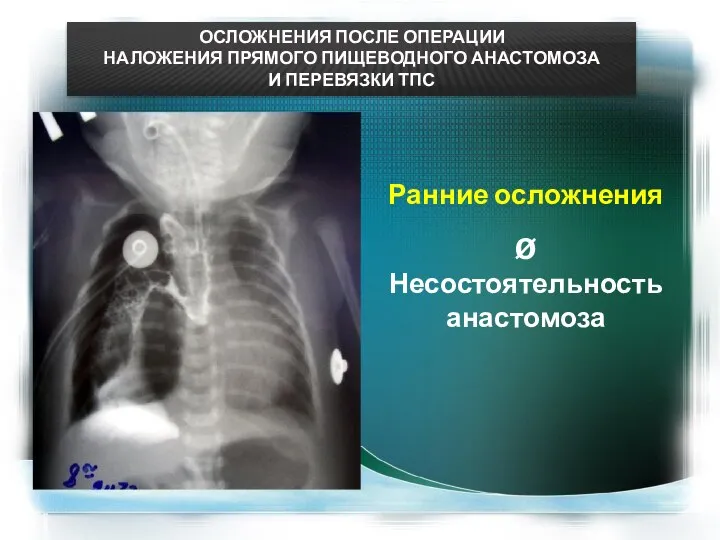
- 17. ОСЛОЖНЕНИЯ ПОСЛЕ ОПЕРАЦИИ НАЛОЖЕНИЯ ПРЯМОГО ПИЩЕВОДНОГО АНАСТОМОЗА И ПЕРЕВЯЗКИ ТПС Ранние осложнения Ø Несостоятельность анастомоза
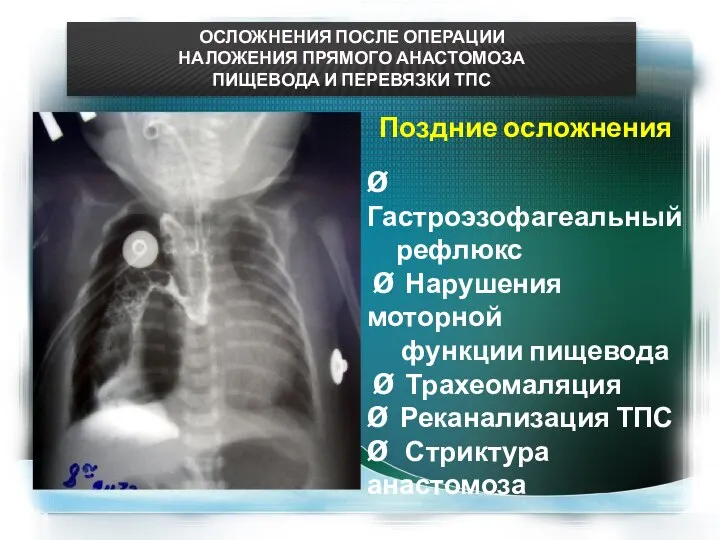
- 18. ОСЛОЖНЕНИЯ ПОСЛЕ ОПЕРАЦИИ НАЛОЖЕНИЯ ПРЯМОГО АНАСТОМОЗА ПИЩЕВОДА И ПЕРЕВЯЗКИ ТПС Поздние осложнения Ø Гастроэзофагеальный рефлюкс Ø
- 19. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ АП при небольшом диастазе – первичный (prolen 6/0), непрерывный шов, с проведением зонда в
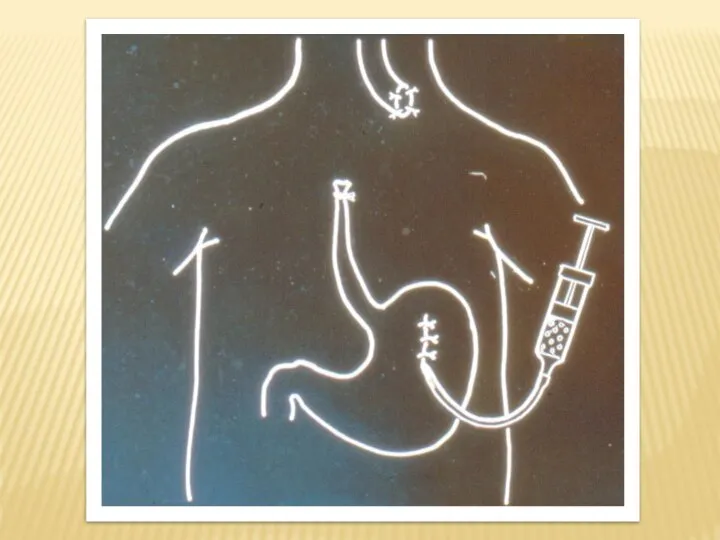
- 20. Отсроченный анастомоз пищевода (этапы) I этап Ликвидация ТПС Ушивание НС и фиксация его максимально высоко к
- 21. Послеоперационное ведение Длительная ИВЛ (5-7 суток) Поддержание состояния глубокого медикаментозного сна и миорелаксации НГЗ не меняем
- 23. Атрезия пищевода может и должна быть диагностирована антенатально. Дооперационное обследование должно включать эхокардиографию и нейросонографию Показания
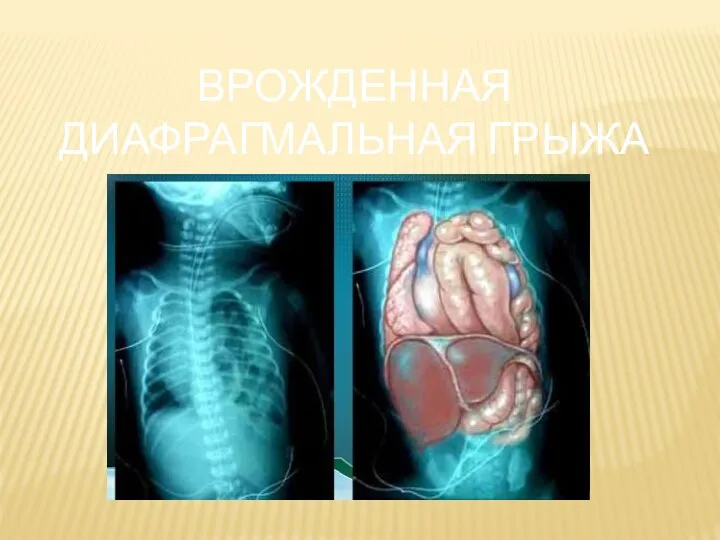
- 24. ВРОЖДЕННАЯ ДИАФРАГМАЛЬНАЯ ГРЫЖА
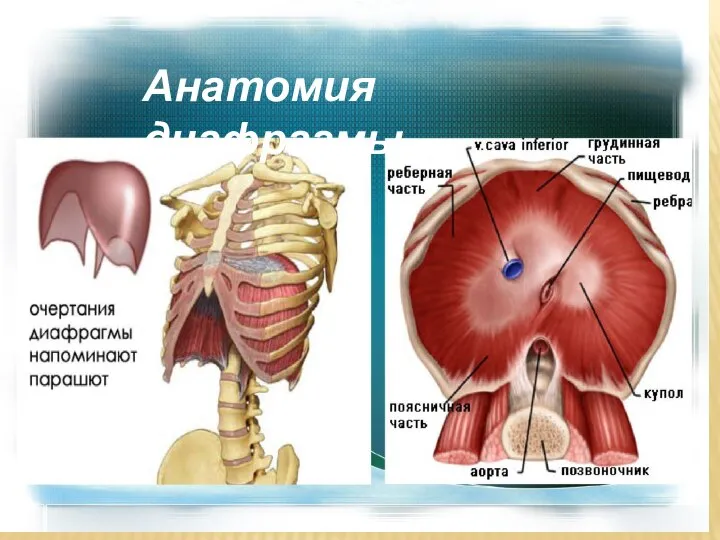
- 25. Анатомия диафрагмы
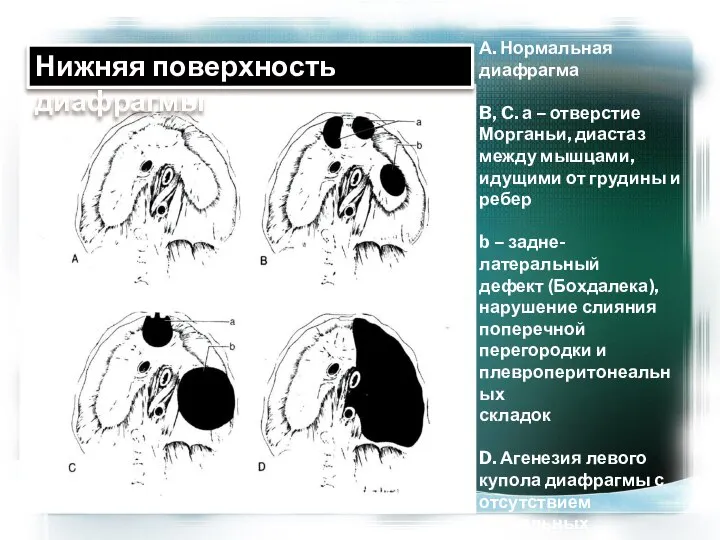
- 26. А. Нормальная диафрагма B, C. а – отверстие Морганьи, диастаз между мышцами, идущими от грудины и
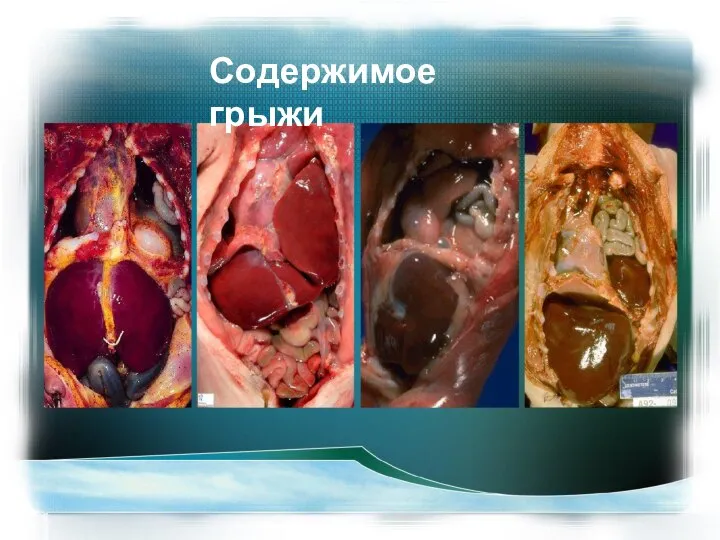
- 27. Содержимое грыжи
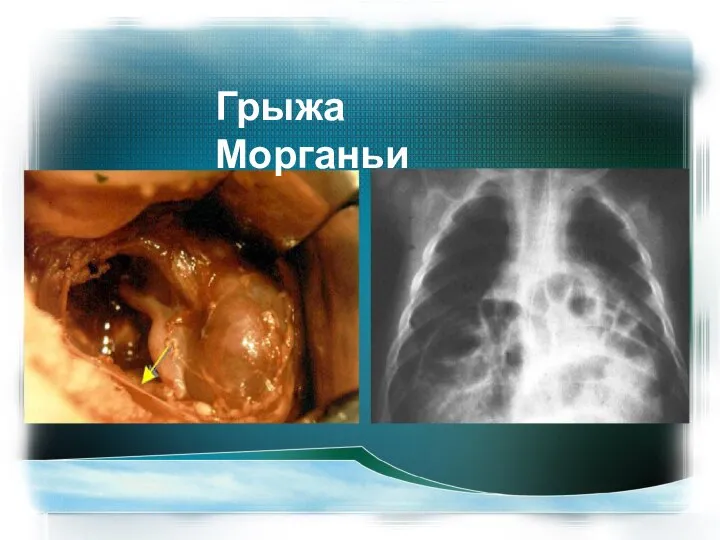
- 28. Грыжа Морганьи
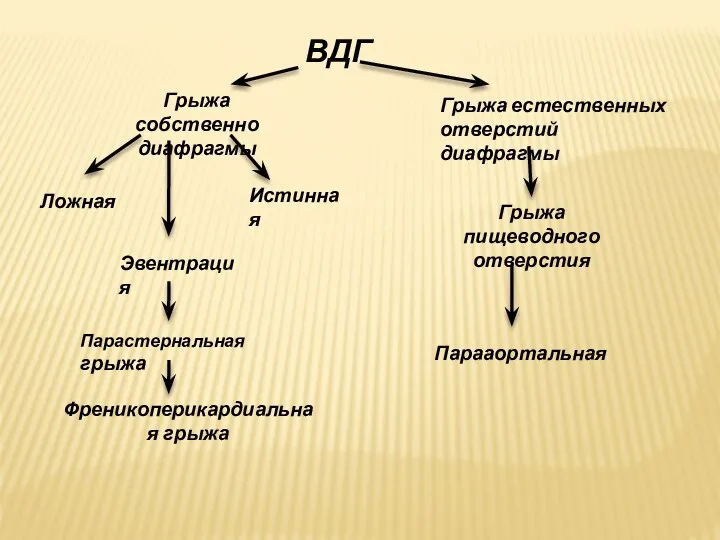
- 29. ВДГ Грыжа собственно диафрагмы Грыжа естественных отверстий диафрагмы Ложная Истинная Эвентрация Парастернальная грыжа Френикоперикардиальная грыжа Грыжа
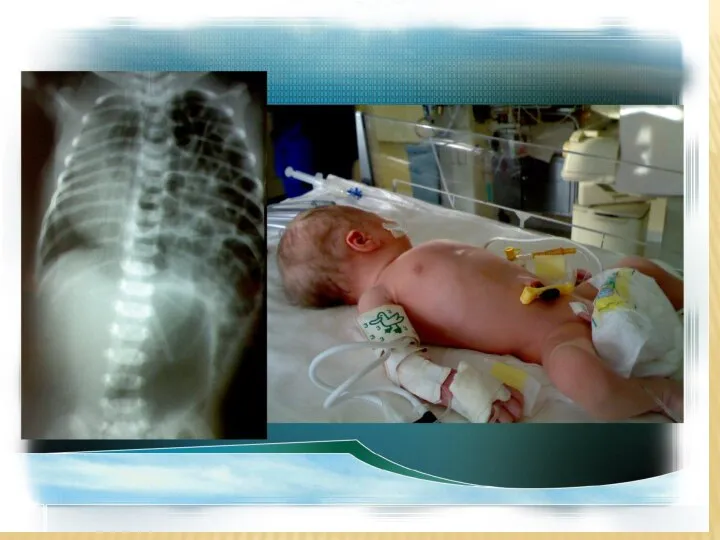
- 30. Цианоз и респираторный дистресс (в первые минуты или часы жизни) Ладьевидный (уплощенный) живот и асимметрия грудной
- 31. Пневмоторакс Аспирационный синдром Врожденная пневмония Агенезия, аплазия легкого Бронхогенные кисты Кистоаденоматоз легкого Персистирующая легочная гипертензия новорожденных
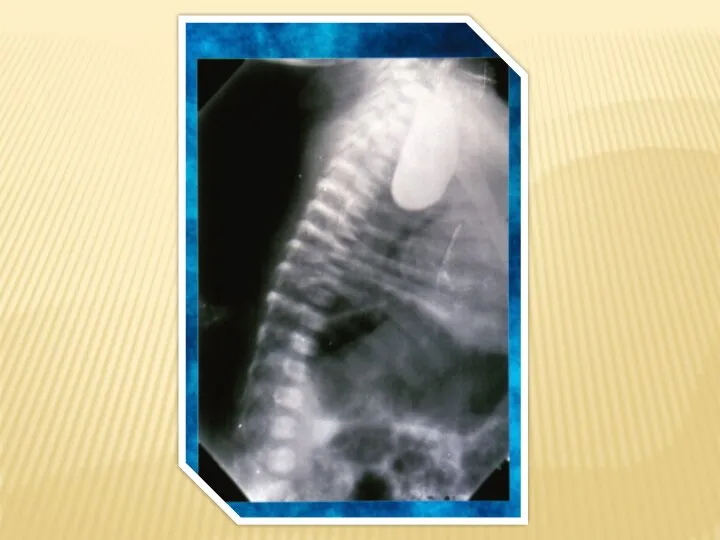
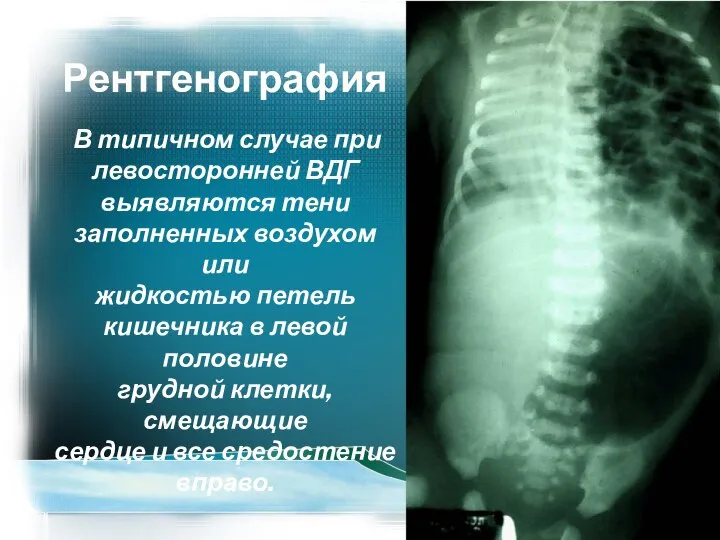
- 32. Рентгенография В типичном случае при левосторонней ВДГ выявляются тени заполненных воздухом или жидкостью петель кишечника в
- 33. Рентгенография
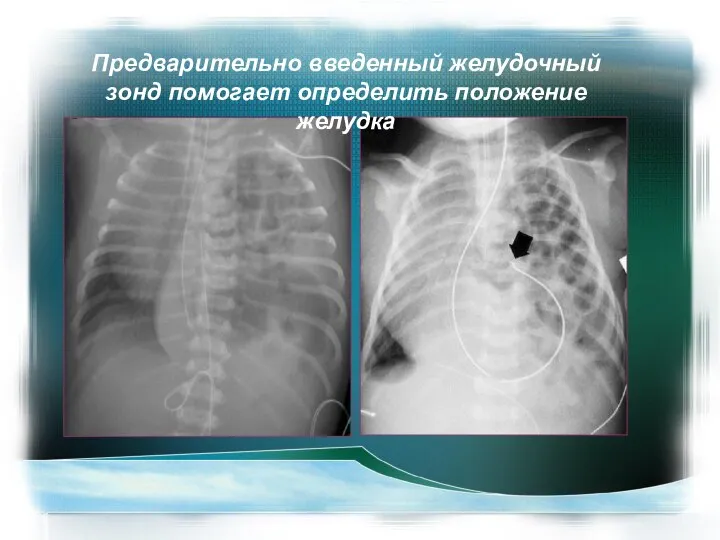
- 34. Предварительно введенный желудочный зонд помогает определить положение желудка
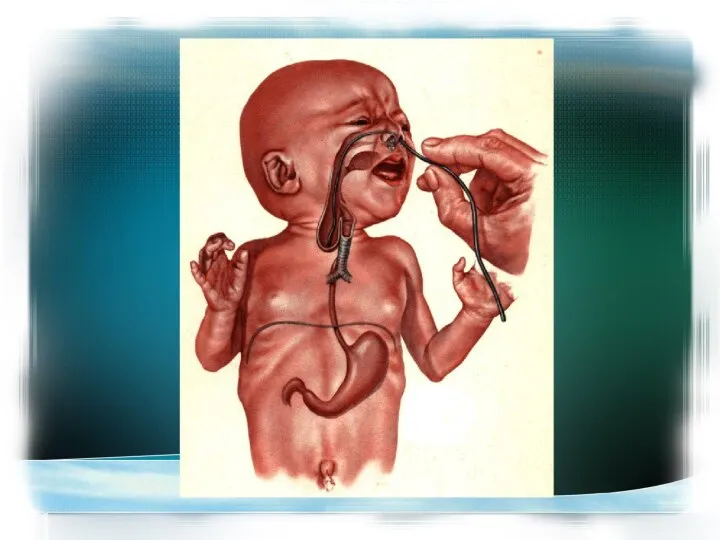
- 35. Необходимые процедуры Сразу после рождения следует немедленно поставить широкий желудочный зонд для предотвращения перерастяжения кишечных петель
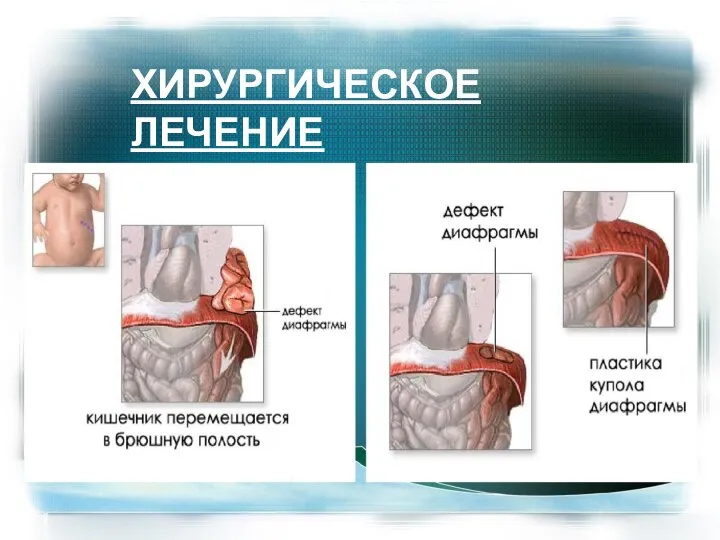
- 37. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
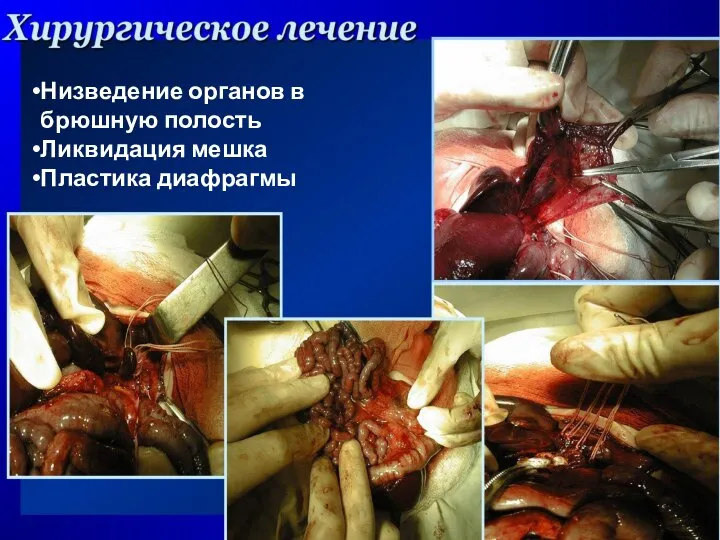
- 39. Низведение органов в брюшную полость Ликвидация мешка Пластика диафрагмы
- 40. ЛОБАРНАЯ ЭМФИЗЕМА
- 41. ЛОБАРНАЯ ЭМФИЗЕМА Возникает в результате разрыва альвеолярных перегородок при стенозах приводящих бронхов, либо является следствием дефекта
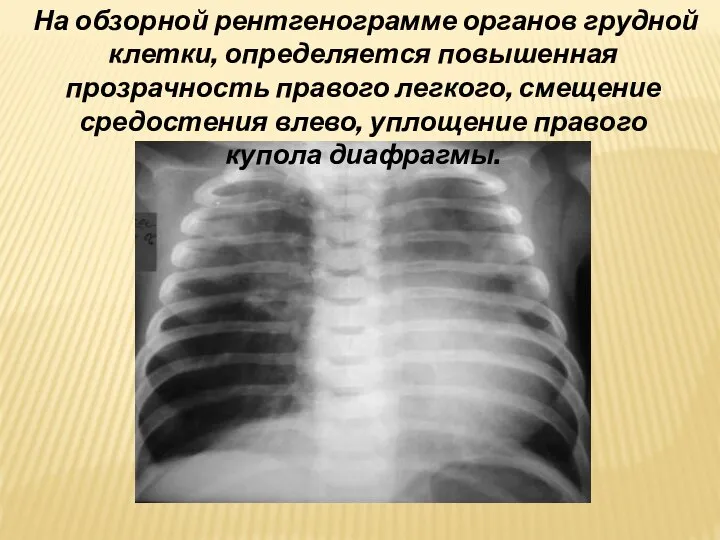
- 42. На обзорной рентгенограмме органов грудной клетки, определяется повышенная прозрачность правого легкого, смещение средостения влево, уплощение правого
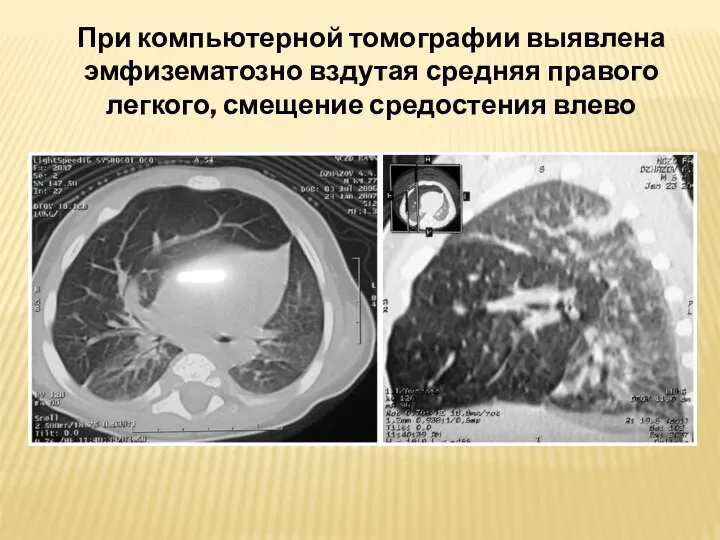
- 43. При компьютерной томографии выявлена эмфизематозно вздутая средняя правого легкого, смещение средостения влево
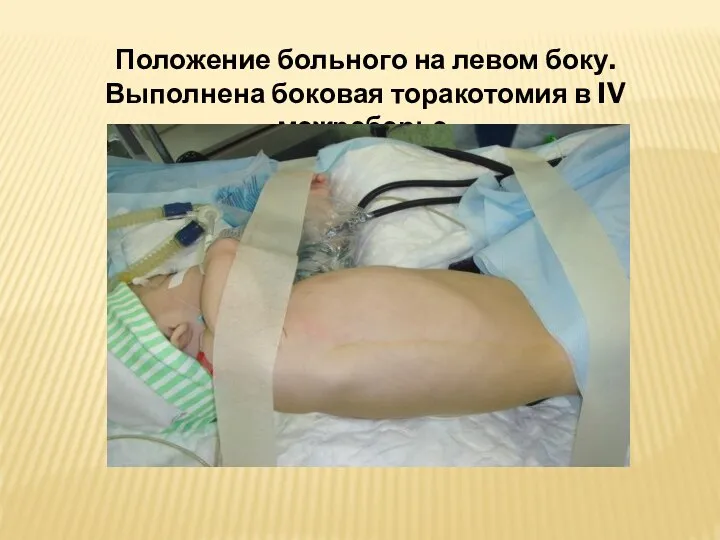
- 44. Положение больного на левом боку. Выполнена боковая торакотомия в IV межреберье.
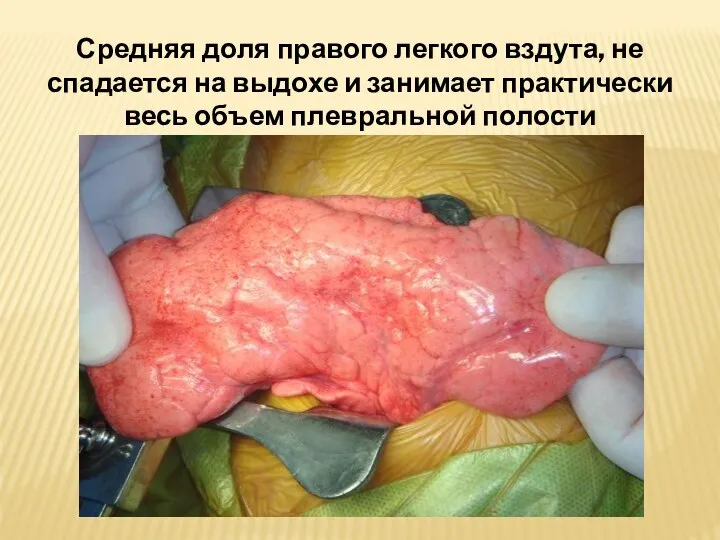
- 45. Средняя доля правого легкого вздута, не спадается на выдохе и занимает практически весь объем плевральной полости
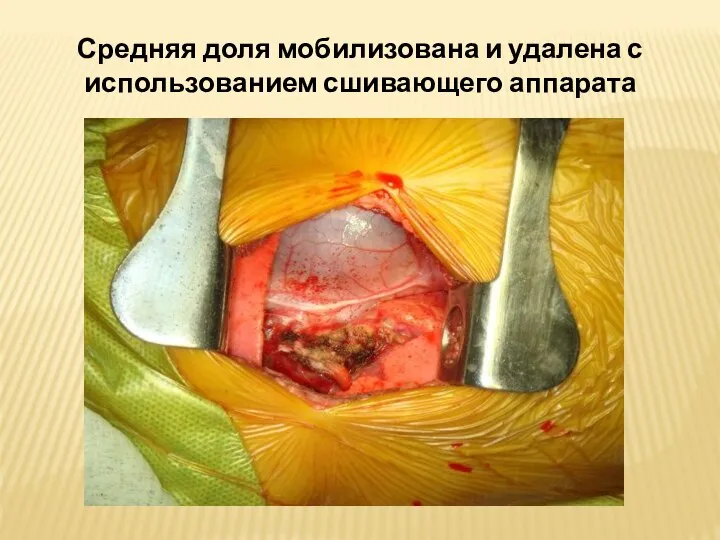
- 46. Средняя доля мобилизована и удалена с использованием сшивающего аппарата
- 48. Скачать презентацию













 Наблюдение тяжело больных новорожденных после реанимации и подготовка их к транспортировке
Наблюдение тяжело больных новорожденных после реанимации и подготовка их к транспортировке Программы по оздоровлению, психологической разгрузке и сплочению сотрудников компаний города Уфы
Программы по оздоровлению, психологической разгрузке и сплочению сотрудников компаний города Уфы Профилактика гнойно-септических заболеваний после родов
Профилактика гнойно-септических заболеваний после родов ТОО Прикасйпийский региональный центр охраны материнства и детства и экотоксикологии Caspian Clinic
ТОО Прикасйпийский региональный центр охраны материнства и детства и экотоксикологии Caspian Clinic Войта терапия. Методики реабилитации
Войта терапия. Методики реабилитации Острый живот. Дифференциальная диагностика острой хирургической патологии органов брюшной полости
Острый живот. Дифференциальная диагностика острой хирургической патологии органов брюшной полости Cordis - мировой лидер в производстве медицинских изделий и инструментов
Cordis - мировой лидер в производстве медицинских изделий и инструментов Массивная кровопотеря
Массивная кровопотеря Методы профилактики пролежней, применяемые средства
Методы профилактики пролежней, применяемые средства Плоскостопие
Плоскостопие Газовые ванны
Газовые ванны Диагностика и лечение на стационарном уровне COVID-19 у взрослых
Диагностика и лечение на стационарном уровне COVID-19 у взрослых Афазия и её классификация
Афазия и её классификация Профилактика сердечно-сосудистых заболеваний
Профилактика сердечно-сосудистых заболеваний Студенты в социальных сетях. Репутационный аспект
Студенты в социальных сетях. Репутационный аспект Опыт применения препарата Олапариб при лечении рака яичников
Опыт применения препарата Олапариб при лечении рака яичников Синдром Леша-Нихана
Синдром Леша-Нихана Асфиксия новорожденных
Асфиксия новорожденных Общие правила выписывания рецептов. Часть 2
Общие правила выписывания рецептов. Часть 2 ЧУЗ Медико-санитарная часть. Клиника высокотехнологичной медицины на службе вашего здоровья
ЧУЗ Медико-санитарная часть. Клиника высокотехнологичной медицины на службе вашего здоровья Псевдотуберкулёз
Псевдотуберкулёз Рахит. Профилактика рахита
Рахит. Профилактика рахита Программа обучения медсестер
Программа обучения медсестер Выбор режимов экстракорпоральной детокискации у пациентов с тяжелым сепсисом и септическим шоком
Выбор режимов экстракорпоральной детокискации у пациентов с тяжелым сепсисом и септическим шоком фарм.термин.Н
фарм.термин.Н Почки - орган-мишень при АГ и СД
Почки - орган-мишень при АГ и СД Основы рационального питания
Основы рационального питания Пневмония. Классификация
Пневмония. Классификация