Слайд 2Специальные методы диагностики заболеваний сосудов конечностей
Осциллография- регистрация пульсовых колебаний сосудистых стенок. Снижение осцилляции

свидетельствует о недостаточности кровотока.
Реовазография – графическая регистрация кровенаполнения ткани на исследуемом участке.
Ультразвуковая допплерография - графическая регистрация кровотока.
Радиоизотопная диагностика – исследование с помощью короткоживущих изотопов (сцинтиграфия).
Термометрия – измерение кожной температуры на симметричных участках конечностей электротермометром.
Рентгеноконтрастный метод – артерио-, флебо-, лимфография.
Слайд 3Капилляроскопия – микроскопическое исследование капилляров ногтевого ложа.
Специальные пробы - проба Опеля (удержание ног в

течение 1 минуты – состояние подошв), проба Самуэльса (20-30 сгибаний), проба Мошковича (жгут на 5 минут и время покраснения).
Функциональные пробы - проба Транделенбурга, проба Дельба-Пертеса (маршевая проба).
Слайд 5 Некрозы
Факторы, вызывающие нарушение кровообращения
Некроз – это местная гибель тканей или органов в живом

организме. В основе лежат глубокие нарушения кровоснабжения и питания тканей.
Причины:
а) внешние факторы:
- механические - травмы, длительное сдавление тканей (жгут, гипсовая повязка), ущемление кишки в грыжевых воротах;
- термические факторы - ожоги, отморожения;
- химические факторы – химические ожоги.
б) внутренние факторы:
- циркуляторные факторы - закупорка кровеносных сосудов (эмболия, тромбы, сужение просвета, облитерирующий эндартериит, атеросклероз);
Слайд 6- аллергические факторы - влияние продуктов жизнедеятельности м/о, токсинов – токсические некрозы;
неврогенные

факторы - нарушение иннервации тканей (повреждения периферической ЦНС).
Острые тромбозы и эмболии сосудов: клиника, лечение.
Тромб образуется при нарушении свертывающей системы крови. Тромб состоит из фибрина, эритроцитов, лейкоцитов, он закрывает просвет сосуда, вследствие чего нарушается кровообращение.
Тромбоз – это закупорка сосуда.
Если закупорка сосуда идет медленно, образуются коллатерали, расширяются мелкие сосуды.
Эмбол – это часть оторвавшегося тромба, который закупоривает сосуд на протяжении.
Слайд 7Эмболия – это закупорка просвета сосуда тромбом, жиром, воздухом, принесенными током крови. Возникает

внезапно, и поэтому коллатерали развиться не успевают, наступает некроз (острая ишемия органа).
Клиника.
Клиника зависит от:
- быстроты развития тромба;
- величины сосуда;
- количества коллатералей.
При тромбозе вен - цианоз, отек, боли в области, пораженной вены.
При тромбозе артерии: развивается гангрена (полное закрытие магистрального сосуда).
При эмболии артерий – резкая боль, похолодание конечности, пульс отсутствует, развивается гангрена.
Слайд 8Принципы лечение:
а) хирургические методы лечения:
- симпатэктомия – прерывание симпатической иннервации (удаление грудных, поясничных симпатических нервных

пучков), это снижает спастические сокращение сосудов нижних конечностей, открываются коллатерали (не радикальный метод);
- интимотромбэктомия – удаление атеросклеротической бляшки и интимы сосуда (при локальном сужении сосуда);
- протезирование – замещается протезом пораженный участок сосуда;
- шунтирование – выше и ниже стеноза вшивается шунт;
- метод эндоваскулярной хирургии – в просвет артерии вводится специальный катетер, под ретгенконтролем, производят дилатацию стенозированного сосуда (катетер с баллоном на конце).
Слайд 9б) консервативные методы лечения: - введение спазмолитиков (но-шпа, никошпан, никотиновая кислота, новокаиновые блокады);
-

введение дезагрегантов (аспирин, курантил);
- введение антикоагулянтов (гепарин, фенилин);
- используются методы лечения, улучшающие реологию крови
(реополиглюкин);
- ангиопротекторы (трентал);
- препараты, повышающие устойчивость тканей к кислородному
голоданию (солкосерил, актовегин);
- возвышенное положение конечности;
- покой.
Слайд 10Виды омертвений.
Прямой некроз (гибель тканей в очаге воздействия внешних факторов);
Непрямой некроз (гибель тканей из-за
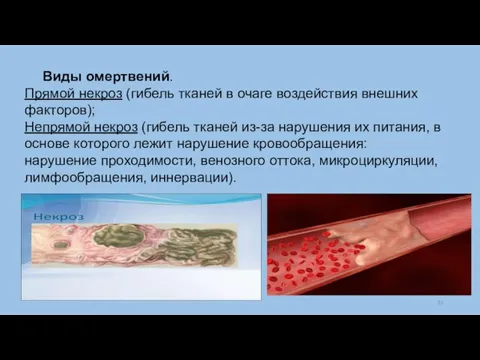
нарушения их питания, в основе которого лежит нарушение кровообращения: нарушение проходимости, венозного оттока, микроциркуляции, лимфообращения, иннервации).
Слайд 11Инфаркт - это некроз части органа в результате быстрого закрытия просвета концевых артериальных

сосудов (спазм, тромбоз, эмболия). Может быть инфаркт миокарда, почки, легкого и т.д.
Пролежень – это асептический некроз мягких тканей вследствие нарушения микроциркуляции, вызванной длительным сдавлением. В своем развитии пролежень проходит три стадии: стадию ишемии, стадию поверхностного некроза и стадию гнойного расплавления.
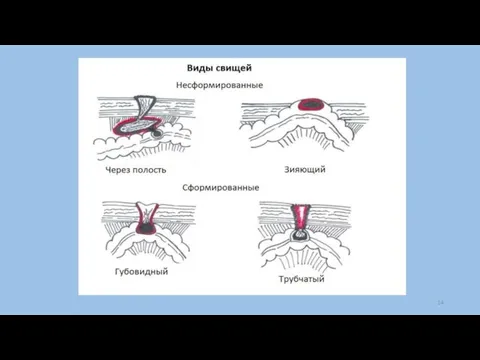
Слайд 12Свищи – это патологический ход в тканях, соединяющий орган, естественную или патологическую полость

с внешней средой или органы (полости) между собой.
Классификация свищей:
I. По отношению к внешней среде:
- наружные свищи – свищевой ход соединяет орган с внешней средой;
- внутренние свищи – патологический ход соединяет между собой полые органы, полости.
II. По причине возникновения:
- врожденные (пороки развития – не заращение щелей и протоков шеи, пупка, мочевого пузыря);
- приобретенные;
- патологические (вследствие гнойно-воспалительного процесса – лигатурные свищи, остеомиелит);
Слайд 13- искусственные (создаются оперативным путем – гастростома,
колостома, трахеостома и др.).
III. По строению:
- эпителизированные (стенки высланы

эпителием);
- гранулирующие (стенки высланы грануляциями);
- губовидные (эпителий слизистой оболочки полого органа переходит непосредственно на кожные покровы).
IV. По характеру отделяемого: гнойные, слизистые, слюнные, желчные, мочевые, каловые.
Диагностика свищей не представляет трудностей.
Лечение: ликвидация причины, оперативное закрытие.
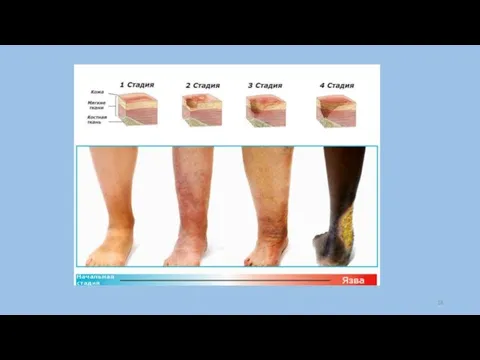
Слайд 15Трофическая язва – это длительно не заживающий поверхностный дефект кожи или слизистой с

возможным поражением глублежащих тканей.
Причины: основные причины – это хронические расстройства кровообращения и иннервации.
Виды трофических язв:
а) атеросклеротические - чаще у пожилых людей на фоне ХАН, чаще располагаются в области стопы, имеют небольшие размеры, округлую форму;
б) венозные - у пожилых людей на фоне ХВН у людей с варикозной и посттравматической болезнью. Они глубокие, больших размеров, располагаются в нижней трети голени, в области внутренней лодыжки. Кожа вокруг них отечна, пигментирована, уплотнена, склерозирована.
Слайд 16в) нейротрофические – при травмах нервов, повреждениях и заболеваниях спинного мозга.
Клиника особенности: язва всегда находится

в центре трофического расстройства, покрыты вялыми серо-коричневыми грануляциями, на поверхности находится фибрин, некротические ткани, патогенная микрофлора.
Лечение: Местное:
- ежедневные инструментальные перевязки, тщательный туалет кожи вокруг язвы с использованием спирта, спиртового раствора йода, промывание поверхности язвы 3% раствором перекиси водорода, наложение повязки с антисептиком;
- некрэктомия с использование протеолитических ферментов (трипсин, химотрипсин), местное использование сорбентов, физиотерапевтические процедуры (электрофорез, УФО, магнитотерапия).
Слайд 17При лечении трофических язв запрещается использование мазевых повязок.!
Закрытие дефекта:
- самостоятельное (влажно-высыхающие повязки, 5% раствор

перманганата калия, раствором бриллиантового зеленого, мазь солкосерила);
- оперативное – аутодерматопластика или иссечение язвы с пластикой местными тканями;
окклюзионная терапия – наложение цинк-желатиновой повязки с пастой Унна (накладывают с послойным пропитыванием пастой, верхний слой покрывается раствором формалина). Повязку носят 1-2 месяца. Под повязкой происходит эпителизация, но потом язва может появиться вновь.
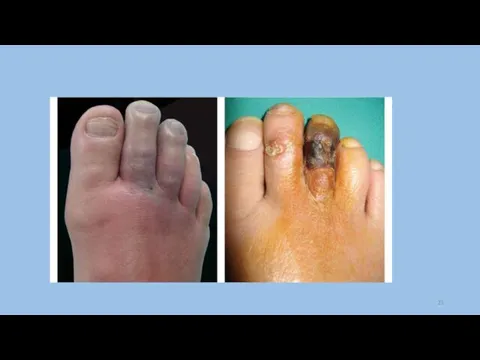
Слайд 19Гангрена – это разновидность некроза, имеющая характерные признаки:
- поражение целого органа или большей его

части (гангрена пальца, стопы, желчного пузыря и т.д.);
- типичная окраска тканей - черный или серо-зеленый цвет (разложение гемоглобина при контакте с воздухом);
- развивается только в тех органах, которые сообщаются с внешней средой (конечности, кишечник, легкие и др.);
сосудистый фактор имеет основное значение в патогенезе некроза.
Гангрена бывает сухая и влажная.
Причины:
постепенное закрытие артериальных сосудов в асептических условиях;
коликвационный некроз (тип некроза, при котором консистенция
Слайд 20мёртвой ткани дряблая);
быстрое закрытие просвета и присоединение гнилостной инфекции.
Клиника:
- потемнение кожного покрова

(вначале кожа бледнеет, приобретает синюшный оттенок, затем постепенно становится чёрной);
- уменьшение кожи в объёме, её высыхание, сморщивание и уплотнение;
- отслаивание эпидермального слоя кожи;
- снижение температуры конечности (зависимость от температуры окружающей среды);
- снижение чувствительности поражённых тканей (онемение);
- наличие специфического запаха отмирающего участка (хоть и не столь сильного);
Слайд 21- ощущение боли (простреливающие, жгучие и ноющие болевые ощущения, которые могут носить

постоянный характер, а также усиливаться при минимальной нагрузке);
- покалывание, жжение или зуд в области поражения;
нарушение функционирования конечности.
Лечение.
а) сухие некрозы:
- обработка кожи вокруг некроза антисептиком, наложение повязки с этиловым спиртом, хлоргексидином;
- некрэктомия (резекция фаланги, ампутация пальца, стопы) после образования демаркационной линии;
- лечение основного заболевания (оперативное восстановление кровообращения и консервативная терапия, направленная на улучшение кровоснабжения);
- физиопроцедуры - вакуум-аппараты (для улучшения коллатерального кровообращения);
- с профилактической целью антибиотики.
Слайд 22б) влажные некрозы:
- попытка перевести влажный некроз в сухой (спиртовые повязки, обработка настойкой

йода, 5% раствора перманганата калия);
- если не удается перевести, то проводится ампутация конечности в пределах здоровых тканей;
- промывание некроза 3% раствором перекиси водорода, вскрытие затеков, карманов, дренирование;
- наложение повязок с хлоргексидином, фурацилином;
- обязательна лечебная иммобилизация;
- антибактериальная терапия (введение антибиотиков в/в, в/а);
- проведение дезинтоксикационной терапии (гемодез);
- сосудистая терапия.
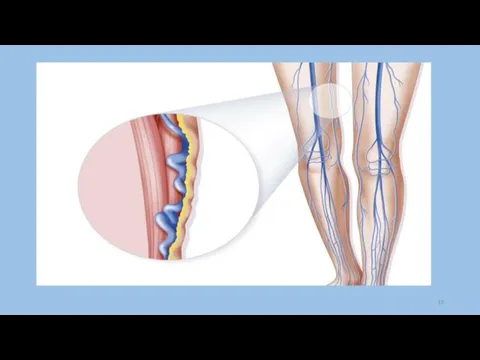
Слайд 24Облитерирующий эндартериит сосудов конечностей
Патогенез: из-за спазма мелких кровеносных сосудов происходят морфологические изменения стенки

сосудов (разрастание соединительной ткани), что приводит к постепенной облитерации артериальных сосудов, чаще нижних конечностей. Отмечаются симметричные поражения мелких и средних артерий ног, поражается вся сосудистая стенка на значительном протяжении (шунтирование невозможно).
Страдают мужчины 20-40 лет (97%).
Предрасполагающие факторы:
- переохлаждение ног;
- отморожения нижних конечностей;
- нервно-психические травмы;
- курение;
- алкоголь;
Слайд 25- хроническая интоксикация.
Клиника:
- похолодание первого пальца стопы или пятки, выпадение волос на

наружной поверхности голени;
- снижение чувствительности, бледность кожных покровов ног, мышечная гипотрофия при осмотре;
- деформация и ломкость ногтевых пластинок, трещины кожи на подошве, трофические язвы;
- боли постоянного характера, усиливающиеся при физической нагрузке (симптом перемежающейся хромоты).
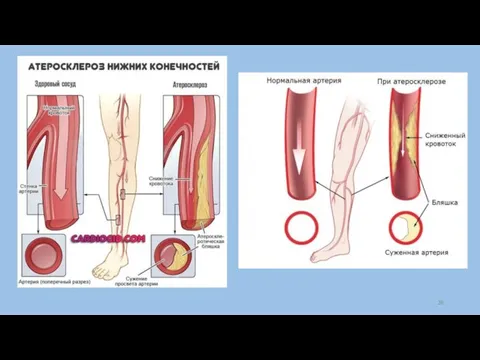
Слайд 27Облитерирующий атеросклероз сосудов конечностей
Чаще страдают мужчины 50 лет и старше.
Причины: в анамнезе обычно

- ИБС, ГБ, инфаркт миокарда, общий атеросклероз, сахарный диабет, авитаминоз, нарушение холестеринового, липидного обмена, курение.
Патогенез: происходят морфологические изменения крупных артериальных сосудов из-за атеросклеротического поражения стенки сосудов. Чаще поражается аорта, подвздошная, бедренная, подколенная артерии.
Клиника: ранние симптомы – утомляемость ног, похолодание стоп. Боли в покое отсутствуют. Характерный признак – отсутствие пульсации на бедренной артерии, первом пальце стопы, появляются язвы.
Слайд 29Принципы лечения облитерирующего эндартериита и облитерирующего атеросклероза.
Консервативное лечение – включает применение препаратов и

методов, улучшающих кровообращение.
- спазмолитиков (но-шпа, никошпан, никотиновая кислота);
- дезагрегантов (аспирин, курантил, трентал);
- антикоагулянтов (гепарин, фенилин) под контролем протромбинового индекса;
- ангиопротекторов (агапурин, трентал);
- ганглиоблокаторов (пахиракпин, демиколин);
- препаратов, повышающих устойчивость тканей к кислородному
голоданию (солкосерил, актовегил);
- витаминов группы В и С;
- лазерное облучение крови, УФО крови, введение реополиглюкина;
Слайд 30- использование утепленных бальзамических повязок по А.В. Вишневскому;
- сеансов гипербарической оксигенации ГБО;
-

физиопроцедуры (особенно на поясничные симпатические ганглии);
- Санкурлечение.
Хирургическое лечение: см. современные хирургические методы лечения.
Слайд 31Флебит и тромбофлебит: понятие, причины, формы, клиника, лечение
Флебит – воспаление внутренней или внешней

стенки вены.
Причины:
- воспалительные процессы в тканях около вены;
- введение жидкостей раздражающих стенку вены (гипертонические растворы).
Тромбофлебит – это воспаление стенок вен с образованием в них тромба. Тромбофлебит может быть поверхностный и глубокий. Может протекать с нагноением и без нагноения.
Клиника: отмечается покраснение кожи, инфильтрация мягких тканей, местная боль, отек конечности (при поражении глубоких вен), высокая температура тела, озноб, СОЭ ускорена, в крови – лейкоцитоз.
Слайд 32Лечение: постельный режим, возвышенное положение конечности, антибактериальная терапия, введение антикоагулянтов (гепарин, неодикумарин), мазевые
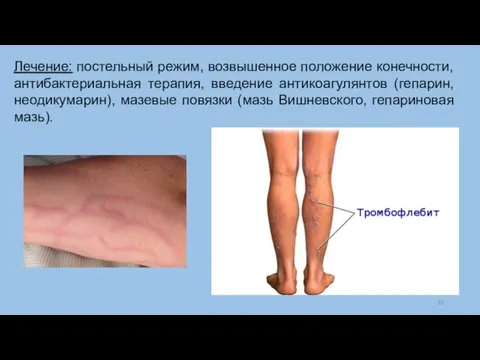
повязки (мазь Вишневского, гепариновая мазь).
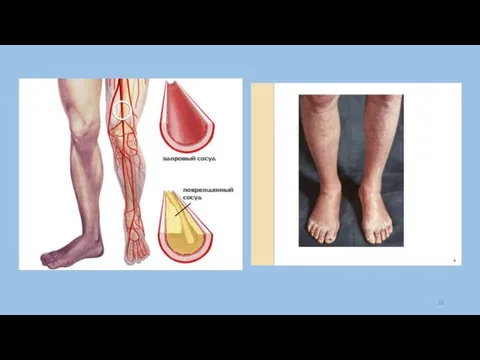
Слайд 33Варикозное расширение вен: понятие, причины, клиника, лечение,
профилактика
Это заболевание вен, сопровождающееся увеличением длины,

наличием змеевидной извитости подкожных вен и мешковидным расширением их просвета. Встречается у 9-20% взрослого населения, женщины болеют в 3 раза чаще мужчин, возраст колеблется от 40-60 лет.
Чаще поражается большая подкожная вена, реже - малая подкожная вена.
Предрасполагающие факторы:
- несостоятельность клапанного аппарата вен (врожденная или приобретенная);
- понижение тонуса стенки вен при гормональной перестройке организма (беременность, менопауза, период полового
Слайд 34созревания);
- работа, связанная с длительным стоянием на ногах (продавцы, хирурги,педагогов и др.);
беременность

(сдавление вен малого таза).
Клиника:
- повышенная утомляемость конечности, чувство тяжести в конечности к концу дня, судороги в икроножных мышцах по ночам;
- косметический дефект (выраженность венозного рисунка, извитые расширенные вены);
- развиваются трофические нарушения - отеки, кожа истончена, пигментирована, индурация (уплотнение), трофические язвы (нижняя треть голени в области внутренней лодыжки).
Слайд 35Лечение:
а) консервативное лечение:
- во время сна и отдыха ноги держать в приподнятом положении;
-

бинтование эластичным бинтов или ношение эластичных чулок;
- проведение водных процедур (плавание, теплые солевые ножные ванны);
- ЛФК для нижних конечностей;
- введение ангиопротекторов и венотонизирующих препаратов (детралекс,троксивазин, эндотенол, эскузан);
- введение склерозирующих препаратов (варикоцид, тромбовар) – могут быть рецидивы;
- местно мази (гепариновая, троксивазиновая).
Слайд 36б) хирургическое лечение:
- флебэктомия – удаление варикозно расширенной вены (при помощи зонда или

открытое иссечение с перевязкой большой подкожной вены в зоне впадения ее в бедренную вену);
- коррекция клапанов с помощью специальных спиралей.
Особенности сестринского ухода после флебэктомии:
- контроль за соблюдением пациентом постельного режима;
- создать возвышенное положение для оперированной конечности на шине Белера;
- наблюдение за повязкой;
- наложение эластичного бинта со второго дня и хождение на костылях;
- контроль за тем, чтобы пациент носил эластичный бинт в течение 8-12 недель после операции.
Слайд 38Роль медицинской сестры в профилактике ХАН и ХВН:
- проведение санитарно- просветительной работы

среди людей
определенных профессий и беременных;
- устранение факторов, ведущих к застою крови в нижних конечностях;
- во время отдыха держать ноги в приподнятом положении;
- избавление от лишнего веса;
- отказ от вредных привычек;
- ношение удобной обуви;
- соблюдение гигиены ног.
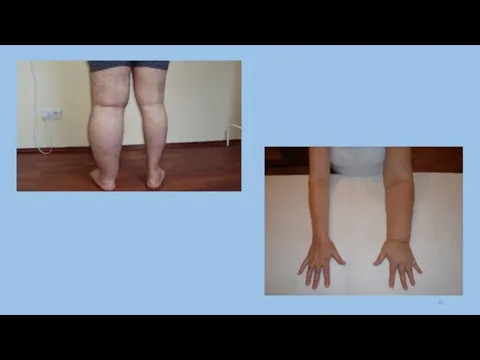
Слайд 39Лимфедема – патологическое состояние, сопровождающееся нарастающим отеком мягких тканей пораженной области (чаще всего

– нижних конечностей). Отек при лимфедеме развивается из-за нарушения оттока жидкости по лимфатическим сосудам. Заболевание широко распространено. Нарушение оттока лимфы различной степени наблюдается у каждого десятого жителя Земли. Более 10 миллионов людей во всем мире страдают от лимфедемы, развившейся на фоне хронической инфекции. Больные лимфедемой составляют 2,5-7% всех пациентов с поражением периферических сосудов.
Слайд 40Выделяют два типа лимфедемы:
Первичная (врожденная) лимфедема. Обусловлена врожденной патологией лимфатических сосудов. Как

правило, развивается в детстве и юности (80% больных – девочки в возрасте до 18 лет). Чаще поражает нижние конечности, реже – верхние. Обычно бывает двусторонней.
Вторичная (приобретенная) лимфедема. Поражение лимфатической системы обусловлено инфекцией (например, рожистым воспалением), травмой, ожогом, хирургическим вмешательством, связанным с удалением или повреждением лимфатических узлов. Наиболее ярко выражена, если затруднение оттока лимфы сочетается с нарушением венозного оттока (при облучении или экстирпации паховых и подмышечных лимфатических узлов). Вторичная лимфедема встречается чаще первичной.
Слайд 41Симптомы:
Пациенты с лимфедемой предъявляют жалобы на боли, слабость, ощущение распирания, тяжесть в

пораженной конечности, ограничение подвижности суставов. Кожные покровы в пораженной области бледные, рисунок сети подкожных вен не определяется, кожная складка утолщена.
Врожденная лимфедема вначале поражает дистальные отделы конечностей (стопы или кисти). У пациентов появляется безболезненный плотный отек пальцев, распространяющийся на стопу и голеностопный сустав (при поражении верхней конечности – на кисть и лучезапястный сустав). По мере прогрессирования лимфедемы отеки распространяются на голень и бедро. Ноги больного становятся похожими на колонны. В области суставов со временем образуются складки из отечных мягких тканей. Складки на тыле стопы не выражены.
Слайд 42Кожа напоминает апельсиновую корку.
При приобретенной лимфедеме в первую очередь поражаются проксимальные отделы

конечностей, чуть ниже уровня поврежденных лимфатических узлов на бедре или плече. В последующем отек распространяется на дистальные отделы конечностей. При сборе анамнеза следует учитывать, что лимфедема может развиться в отдаленные сроки после поражения или удаления лимфатических узлов. Иногда первые признаки заболевания появляются спустя 10-15 лет после операции, травмы или облучения.
Диагноз выставляется на основании внешнего осмотра, измерения объема конечностей и данных анамнеза.
Слайд 43Лечение лимфедемы
Консервативная терапия возможна при отсутствии органических изменений мягких тканей. Пациентам назначается

специальная диета, курсы лечебной физкультуры, бальнеологические и физиотерапевтические процедуры.
Для уменьшения объема пораженной конечности показаны: ношение бандажа, лимфодренажный массаж, переменная аппаратная пневмокомпрессия. Для создания обходных путей лимфооттока применяется хирургическое лечение. Лимфатические сосуды предварительно окрашивают. В ходе операции выделяют максимальное количество сосудов в области подколенной ямки или треугольника Скарпы на бедре. Сосуды пересекают, после чего их центральные концы коагулируют. Затем создают анастомозы между периферическими концами сосудов и ближайшими ветвями подкожных вен.
Слайд 44Операция, проведенная на ранних стадиях, позволяет полностью нормализовать отток лимфы. При длительном

течении заболевания после оперативного вмешательства удается добиться существенного уменьшения отека кожи и подкожной клетчатки.
Профилактика лимфедемы
Пациентам с нарушением оттока лимфы и повышенным риском развития лимфедемы рекомендуют не создавать дополнительных препятствий лимфооттоку (не следует носить сумочку на больной руке, скрещивать ноги при сидении или измерять АД на пораженной руке). Необходимо содержать пораженную конечность в чистоте. Не рекомендуется ходить босиком или готовить пищу без защитных перчаток.





































 Физиология родов
Физиология родов BioMarin Pharmaceutical
BioMarin Pharmaceutical Основы нейроэндокринной регуляции функций
Основы нейроэндокринной регуляции функций Туберкулез
Туберкулез Гипофиз. Методы исследования
Гипофиз. Методы исследования Сбор и транспортировка образцов мокроты
Сбор и транспортировка образцов мокроты Fizicheskoe_razvitie
Fizicheskoe_razvitie Правила гигиены питания
Правила гигиены питания Менингококковая инфекция
Менингококковая инфекция Симптомды жатыр миомасында жатыр артериясының эмболизациясы мен лапароскопиялық консервативті миомаэктомияның тиімділігі
Симптомды жатыр миомасында жатыр артериясының эмболизациясы мен лапароскопиялық консервативті миомаэктомияның тиімділігі Methadone pharmacogenetics
Methadone pharmacogenetics Противоопухолевые антибиотики. Классификация
Противоопухолевые антибиотики. Классификация Адам эмбриологиясы.Дамудың кризистік кезеңдері.Онтогенез
Адам эмбриологиясы.Дамудың кризистік кезеңдері.Онтогенез Лекция_№_11_Антигены,_основные_свойства_Антигены_гистосовместимости
Лекция_№_11_Антигены,_основные_свойства_Антигены_гистосовместимости Часть_2_Общая эпидемиология
Часть_2_Общая эпидемиология Здравоохранение России
Здравоохранение России Показатели обеспеченности населения медицинскими кадрами
Показатели обеспеченности населения медицинскими кадрами Вакцинопрофилактика. Национальный календарь профилактических прививок
Вакцинопрофилактика. Национальный календарь профилактических прививок Золотые нити в косметологии
Золотые нити в косметологии Болезнь Ауески. Диагностика, мероприятия по профилактике и ликвидации
Болезнь Ауески. Диагностика, мероприятия по профилактике и ликвидации Корь. Симптомы. Инкубация
Корь. Симптомы. Инкубация Онихомикоздар. Жіктелуі
Онихомикоздар. Жіктелуі EKZEMA
EKZEMA Основы ухода за тяжелобольными
Основы ухода за тяжелобольными Литий карбонаты
Литий карбонаты Табакокурение, распространенность курения среди подростков. Средства для облегчения отвыкания от курения: табекс, никоретте
Табакокурение, распространенность курения среди подростков. Средства для облегчения отвыкания от курения: табекс, никоретте Вязникова
Вязникова Рефлексотерапия при головной боли
Рефлексотерапия при головной боли