Содержание
- 2. Хронический лимфостаз (слоновость) нижних конечностей Заболевания сосудов конечностей
- 3. Лечение: консервативная терапия применяется лишь на ранних стадиях заболевания и включает в себя следующие мероприятия: 1)
- 6. Заболевание, обусловленное нарушением лмфообразования в коже, подкожной клетчатке и фасции. Встречается чаще у женщин. Этиология. Различают
- 7. 22.2.3. Заболевания артерий нижних конечностей Хронические облитерирующие заболевания аорты и артерий нижних конечностей составляют более 20%
- 8. 22.2.4. Облитерирующий атеросклероз Находится на первом месте среди других заболеваний периферических артерий. Поражает в основном мужчин
- 9. 22.2.5. Болезнь Рей но Заболевание представляет из себя ангиотрофоневроз с преимущественным поражением мелких концевых артерий и
- 11. Скачать презентацию
Слайд 3Лечение: консервативная терапия применяется лишь на ранних
стадиях заболевания и включает в себя
Лечение: консервативная терапия применяется лишь на ранних
стадиях заболевания и включает в себя

следующие мероприятия:
1) бинтование конечности эластичными бинтами;
2) препараты, улучшающие трофику тканей, периферическое
кровообращение и микроциркуляцию; 3) десенсибилизирующие
средства; 4) нестероидные противовоспалительные препараты;
5) рассасывающие препараты и биостимуляторы; 6) лечебную
физкультуру, физиотерапевтическое лечение.
Консервативное лечение дает лишь временный результат,
главным методом лечения слоновости является хирургический.
1) бинтование конечности эластичными бинтами;
2) препараты, улучшающие трофику тканей, периферическое
кровообращение и микроциркуляцию; 3) десенсибилизирующие
средства; 4) нестероидные противовоспалительные препараты;
5) рассасывающие препараты и биостимуляторы; 6) лечебную
физкультуру, физиотерапевтическое лечение.
Консервативное лечение дает лишь временный результат,
главным методом лечения слоновости является хирургический.
Слайд 6Заболевание, обусловленное нарушением лмфообразования в
коже, подкожной клетчатке и фасции. Встречается чаще у
Заболевание, обусловленное нарушением лмфообразования в
коже, подкожной клетчатке и фасции. Встречается чаще у

женщин.
Этиология. Различают врожденную и приобретенную формы
лимфостаза. Последняя встречается чаще. К развитию лимфос-
таза ведут разнообразные факторы, ухудшающие отток лимфы
из конечностей: послеоперационные рубцы, опухоли мягких
тканей, специфические процессы в лимфатических узлах, изменения
в зоне лимфатических узлов после их удаления, лучевой
терапии, травматических повреждений, воспалительные
процессы в коже, подкожной клетчатке, лимфатических сосудах
и узлах (рожистое воспаление, лимфангоиты, лимфадениты
и др.).
Клиника и диагностика: в течение заболевания различают
две стадии. Первая стадия — стадия лимфедемы: вначале появляются
отеки у основания пальцев, на тыле стопы, в области
голеностопного сустава. Отек мягкий, безболезненный, исчезающий
после ночного отдыха. Кожа над отечными тканями легко
собирается в складку.
Вторая стадия — стадия фибредемы: наступает через несколько
лет после первой стадии. Отек распространяется на проксимальные
отделы конечности, становится плотным и постоянным,
не исчезает при длительном горизонтальном положении, кожа
над ним не собирается в складку. Конечность увеличивается в
объеме, деформируется, снижаются ее функциональные возможности.
При длительном течении заболевания развивается гиперкератоз
и гиперпигментация кожи, появляются бородавчатые
разрастания, трещины и изъязвления кожи, обильная лимфо-
рея. Пораженная конечность может увеличиваться в объеме на
30—40 сантиметров.
Для постановки окончательного диагноза проводят лимфо-
графию.
Этиология. Различают врожденную и приобретенную формы
лимфостаза. Последняя встречается чаще. К развитию лимфос-
таза ведут разнообразные факторы, ухудшающие отток лимфы
из конечностей: послеоперационные рубцы, опухоли мягких
тканей, специфические процессы в лимфатических узлах, изменения
в зоне лимфатических узлов после их удаления, лучевой
терапии, травматических повреждений, воспалительные
процессы в коже, подкожной клетчатке, лимфатических сосудах
и узлах (рожистое воспаление, лимфангоиты, лимфадениты
и др.).
Клиника и диагностика: в течение заболевания различают
две стадии. Первая стадия — стадия лимфедемы: вначале появляются
отеки у основания пальцев, на тыле стопы, в области
голеностопного сустава. Отек мягкий, безболезненный, исчезающий
после ночного отдыха. Кожа над отечными тканями легко
собирается в складку.
Вторая стадия — стадия фибредемы: наступает через несколько
лет после первой стадии. Отек распространяется на проксимальные
отделы конечности, становится плотным и постоянным,
не исчезает при длительном горизонтальном положении, кожа
над ним не собирается в складку. Конечность увеличивается в
объеме, деформируется, снижаются ее функциональные возможности.
При длительном течении заболевания развивается гиперкератоз
и гиперпигментация кожи, появляются бородавчатые
разрастания, трещины и изъязвления кожи, обильная лимфо-
рея. Пораженная конечность может увеличиваться в объеме на
30—40 сантиметров.
Для постановки окончательного диагноза проводят лимфо-
графию.
Слайд 722.2.3. Заболевания артерий нижних конечностей
Хронические облитерирующие заболевания аорты и артерий
нижних конечностей составляют
22.2.3. Заболевания артерий нижних конечностей
Хронические облитерирующие заболевания аорты и артерий
нижних конечностей составляют

более 20% от всех видов
сердечно-сосудистой патологии. К этим заболеваниям относятся
облитерирующий атеросклероз (наиболее частая причина облитерации
сосудов), облитерирующий эндартериит, болезнь Рей-
но и диабетическую ангиопатию.
Облитерирующий эндартериит. В основе заболевания лежит
дистрофическое поражение артерий, преимущественно дистальных
отделов нижних конечностей, приводящее к стенозу
и облитерации сосудов с развитием ишемического симптомо-
комплекса. Заболевание чаще наблюдается у мужчин в возрасте
20—30 лет.
Этиология. Развитию эндартериита способствуют длительные
переохлаждения, отморожения, травмы нижних конечностей,
курение, психические травмы, инфекции и другие причины,
вызывающие стойкий спазм сосудов.
Клиника и диагностика. Различают четыре стадии облите-
рирующего эндартериита. 1 стадия — стадия функциональной
компенсации. Пациентов беспокоит зябкость, покалывание или
жжение в кончиках пальцев, повышенная утомляемость, усталость.
При охлаждении конечности становятся холодными на
ощупь, бледными. При прохождении расстояния около одного
километра пациенты начинают испытывать боли в икроножных
мышцах или стопе, которые вынуждают их останавливаться
и отдыхать (симптом перемежающейся хромоты). Пульс на
артериях стоп ослаблен или не определяется.
2 стадия — стадия субкомпенсации. Перемежающаяся хромота
возникает уже после прохождения 200 метров (2а стадия)
или раньше (26 стадия). На стопах и голенях появляются трофические
расстройства: сухость и шелушение кожи, гиперкератоз
подошв, ногти становятся тусклыми, ломкими, утолщаются,
плохо растут. Нарушается рост волос на пораженной конечности
— конечность лысеет. Начинается атрофия подкожной клетчатки
и мелких мышц стопы. Пульсация на артериях стоп не
определяется.
3 стадия — стадия декомпенсации. Боли в пораженной конечности
появляются и в покое. Пациент может проходить без боли
25—30 метров. При подъеме кверху конечность становится бледной,
при опускании кожа краснеет. Ушибы, потертости, стрижка
ногтей приводят к образованию трещин и поверхностных болезненных
язв. Чтобы облегчить боли, пациенты иногда вынуждены
спать, опуская ноги вниз. Из-за продолжающейся атрофии
мышц конечность уменьшается в объеме. Трудоспособность пациентов
значительно снижается.
4 стадия — стадия деструктивных изменений. Боли в стопе
и пальцах нарастают и становятся невыносимыми. Язвы чаще
располагаются на пальцах, окружены воспалительным валом,
дно покрыто серым налетом, грануляции отсутствуют. Развивается
гангрена пальцев и стоп. Может отсутствовать пульсация
на подколенной и бедренной артерии. Трудоспособность утрачена.
Течение облитерирующего эндартериита длительное с периодами
обострений и ремиссий. Обострения носят сезонный характер
— весна, осень. После 40—45 лет присоединяется атеросклероз
сосудов конечностей. Для уточнения диагноза применяют
функциональные пробы.
Проба Опеля (симптом плантарной ишемии): пациента укладывают
на кушетку и просят поднять вверх выпрямленные ноги.
Через 20—30 секунд ( в поздних стадиях через 5—6 секунд) стопы
бледнеют; при опускании конечностей появляется цианоз стоп.
Проба Панченко: пациента просят сесть, положив больную
ногу на здоровую. Вскоре он начинает испытывать боли в икроножных
мышцах, чувство онемения в стопе, ощущение ползания
мурашек в кончиках пальцев пораженной конечности.
Симптом прижатия пальца: при сдавлении концевой фаланги
первого пальца стопы в передне-заднем направлении в течение
5—10 секунд у здоровых людей образовавшееся побледнение
кожи немедленно сменяется нормальной окраской. При нарушении
кровообращения в конечности нормальная окраска кожи
появляется с задержкой.
Установить правильный диагноз помогают инструментальные
методы исследования: ультразвуковая допплер-сфигмоманомет-
рия, ульразвуковое ангиосканирование, контрастная артерио-
графия.
Лечение. В начальных стадиях заболевания проводят консервативное
лечение, целью которого является: 1) устранение воздействия
неблагоприятных факторов (предотвращение охлаждения,
отказ от курения и алкоголя и др.); 2) устранение спазма
сосудов с помощью спазмолитиков (папаверин, дротаверин, бен-
циклан, празозин, баклофен и др.); 3) снятие болей (анальгетики,
блокады паравертебральных симпатических ганглиев на уровне
L2—L3 и др.); 4) улучшение метаболических процессов в тканях
(витамины группы В, никотиновая кислота, солкосерил,
актовегин); 5) нормализация процессов свертывания крови, улучшение
реологических свойств крови (антикоагулянты непрямого
действия, реополиглюкин, трентал, ацетилсалициловая кислота,
ксантинола никотинат, тиКлопедин и др.).
Назначают также десенсибилизирующие, седативные, противовоспалительные
препараты, физиотерапевтическое лечение
(УВЧ-терапия, электрофорез, сероводородные ванны и др.). С успехом
применяется гипербарическая оксигенация.
При отсутствии эффекта от консервативной терапии применяют
реконструктивные операции для восстановления магистрального
кровотока; поясничную симпатэктомию для устранения
спазма периферических артерий. При наличии некроза или
гангрены возникают показания к ампутации на разных уровнях
вплоть до ампутации бедра.
сердечно-сосудистой патологии. К этим заболеваниям относятся
облитерирующий атеросклероз (наиболее частая причина облитерации
сосудов), облитерирующий эндартериит, болезнь Рей-
но и диабетическую ангиопатию.
Облитерирующий эндартериит. В основе заболевания лежит
дистрофическое поражение артерий, преимущественно дистальных
отделов нижних конечностей, приводящее к стенозу
и облитерации сосудов с развитием ишемического симптомо-
комплекса. Заболевание чаще наблюдается у мужчин в возрасте
20—30 лет.
Этиология. Развитию эндартериита способствуют длительные
переохлаждения, отморожения, травмы нижних конечностей,
курение, психические травмы, инфекции и другие причины,
вызывающие стойкий спазм сосудов.
Клиника и диагностика. Различают четыре стадии облите-
рирующего эндартериита. 1 стадия — стадия функциональной
компенсации. Пациентов беспокоит зябкость, покалывание или
жжение в кончиках пальцев, повышенная утомляемость, усталость.
При охлаждении конечности становятся холодными на
ощупь, бледными. При прохождении расстояния около одного
километра пациенты начинают испытывать боли в икроножных
мышцах или стопе, которые вынуждают их останавливаться
и отдыхать (симптом перемежающейся хромоты). Пульс на
артериях стоп ослаблен или не определяется.
2 стадия — стадия субкомпенсации. Перемежающаяся хромота
возникает уже после прохождения 200 метров (2а стадия)
или раньше (26 стадия). На стопах и голенях появляются трофические
расстройства: сухость и шелушение кожи, гиперкератоз
подошв, ногти становятся тусклыми, ломкими, утолщаются,
плохо растут. Нарушается рост волос на пораженной конечности
— конечность лысеет. Начинается атрофия подкожной клетчатки
и мелких мышц стопы. Пульсация на артериях стоп не
определяется.
3 стадия — стадия декомпенсации. Боли в пораженной конечности
появляются и в покое. Пациент может проходить без боли
25—30 метров. При подъеме кверху конечность становится бледной,
при опускании кожа краснеет. Ушибы, потертости, стрижка
ногтей приводят к образованию трещин и поверхностных болезненных
язв. Чтобы облегчить боли, пациенты иногда вынуждены
спать, опуская ноги вниз. Из-за продолжающейся атрофии
мышц конечность уменьшается в объеме. Трудоспособность пациентов
значительно снижается.
4 стадия — стадия деструктивных изменений. Боли в стопе
и пальцах нарастают и становятся невыносимыми. Язвы чаще
располагаются на пальцах, окружены воспалительным валом,
дно покрыто серым налетом, грануляции отсутствуют. Развивается
гангрена пальцев и стоп. Может отсутствовать пульсация
на подколенной и бедренной артерии. Трудоспособность утрачена.
Течение облитерирующего эндартериита длительное с периодами
обострений и ремиссий. Обострения носят сезонный характер
— весна, осень. После 40—45 лет присоединяется атеросклероз
сосудов конечностей. Для уточнения диагноза применяют
функциональные пробы.
Проба Опеля (симптом плантарной ишемии): пациента укладывают
на кушетку и просят поднять вверх выпрямленные ноги.
Через 20—30 секунд ( в поздних стадиях через 5—6 секунд) стопы
бледнеют; при опускании конечностей появляется цианоз стоп.
Проба Панченко: пациента просят сесть, положив больную
ногу на здоровую. Вскоре он начинает испытывать боли в икроножных
мышцах, чувство онемения в стопе, ощущение ползания
мурашек в кончиках пальцев пораженной конечности.
Симптом прижатия пальца: при сдавлении концевой фаланги
первого пальца стопы в передне-заднем направлении в течение
5—10 секунд у здоровых людей образовавшееся побледнение
кожи немедленно сменяется нормальной окраской. При нарушении
кровообращения в конечности нормальная окраска кожи
появляется с задержкой.
Установить правильный диагноз помогают инструментальные
методы исследования: ультразвуковая допплер-сфигмоманомет-
рия, ульразвуковое ангиосканирование, контрастная артерио-
графия.
Лечение. В начальных стадиях заболевания проводят консервативное
лечение, целью которого является: 1) устранение воздействия
неблагоприятных факторов (предотвращение охлаждения,
отказ от курения и алкоголя и др.); 2) устранение спазма
сосудов с помощью спазмолитиков (папаверин, дротаверин, бен-
циклан, празозин, баклофен и др.); 3) снятие болей (анальгетики,
блокады паравертебральных симпатических ганглиев на уровне
L2—L3 и др.); 4) улучшение метаболических процессов в тканях
(витамины группы В, никотиновая кислота, солкосерил,
актовегин); 5) нормализация процессов свертывания крови, улучшение
реологических свойств крови (антикоагулянты непрямого
действия, реополиглюкин, трентал, ацетилсалициловая кислота,
ксантинола никотинат, тиКлопедин и др.).
Назначают также десенсибилизирующие, седативные, противовоспалительные
препараты, физиотерапевтическое лечение
(УВЧ-терапия, электрофорез, сероводородные ванны и др.). С успехом
применяется гипербарическая оксигенация.
При отсутствии эффекта от консервативной терапии применяют
реконструктивные операции для восстановления магистрального
кровотока; поясничную симпатэктомию для устранения
спазма периферических артерий. При наличии некроза или
гангрены возникают показания к ампутации на разных уровнях
вплоть до ампутации бедра.
Слайд 822.2.4. Облитерирующий атеросклероз
Находится на первом месте среди других заболеваний периферических
артерий. Поражает в
22.2.4. Облитерирующий атеросклероз
Находится на первом месте среди других заболеваний периферических
артерий. Поражает в

основном мужчин старше 40
лет. Часто вызывает тяжелую ишемию конечностей, лишает
пациентов трудоспособности.
Этиология: атеросклеротическое поражение артерий — это
проявление общего атеросклероза. Несмотря на то, что это заболевание
изучается более 140 лет, характер и особенности процессов,
происходящих в стенке сосудов при этом заболевании,
остаются до конца неясными. Наиболее значительные атеросклеротические
изменения чаще всего локализуются в местах наибольшего
гемодинамического или механического воздействия
на стенку сосуда: зонах бифуркации, местах отхождения магистральных
артерий от аорты и в извитых участках артерий.
К ведущим факторам риска развития атеросклероза относятся
артериальная гипертензия, гиперхолестеринемия и курение.
В меньшей степени влияют ожирение, сахарный диабет, сидячий
образ жизни, стресс и наследственность.
Клиника и диагностика: в течении облитерирующего атеросклероза
различают те же четыре стадии, что и при облитери-
рующем эндартериите (см. выше). На протяжении нескольких
лет облитерирующий атеросклероз может протекать бессимптомно,
но с момента появления первых симптомов часто быстро
прогрессирует. Иногда клинические проявления заболевания проявляются
внезапно — в случае присоединившегося тромбоза.
Главной особенностью данной патологии является неуклонно
прогрессирующее течение, характеризующееся нарастанием
выраженности перемежающейся хромоты и переходом ее в постоянный
болевой синдром или гангрену, которая возникает у
15—20% пациентов. При атеросклеротических поражениях терминального
отдела брюшной аорты и подвздошных артерий (синдром
Лериша) боли отмечаются не только в голенях, но и в
ягодичных мышцах, поясничной области и мышцах бедер.
Пациентов беспокоит повышенная чувствительность нижних
конечностей к холоду, чувство онемения в стопах, зябкость.
Вследствие ишемии кожные покровы становятся сначала бледными,
а в более поздних стадиях кожа стоп и пальцев приобретает
багрово-синюшную окраску. Трофические нарушения проявляются
выпадением волос на конечностях, нарушением роста
ногтей. При окклюзии в области бедренно-подколенного сегмента
оволосение отсутствует на голени, а если облитерация произошла
в аорто-подвздошной области, зона оволосения распространяется
и на нижнюю треть бедра.
Со временем присоединяются язвенно-некротические изменения
мягких тканей пальцев и стоп.
Примерно у половины пациентов с синдромом Лериша развивается
импотенция, связанная с нарушением кровообращения
в системе внутренних подвздошных артерий.
При осмотре у пациентов с облитерирующим атеросклерозом
отмечается гипотрофия или атрофия мышц нижних конечностей.
-
У большинства пациентов пульсация не определяется ни на
артериях стоп, ни на подколенной артерии, а если имеется окклюзия
подвздошных артерий и аорты, то пульса нет и на бедренной
артерии. При аускультации над стенозированными артериями
выслушивается систолический шум.
Для уточнения диагноза применяются те же методы инструментального
исследования, что и при облитерирующем эндартериите
(см. выше).
Лечение. Одним из главных направлений консервативного
лечения является улучшение реологических свойств крови, так
как у пациентов имеются выраженные отклонения реологических
характеристик: повышение фибриногена в плазме, увеличение
времени агрегации тромбоцитов, вязкости крови и плазмы
и т. д.
Выделяют несколько групп лекарственных средств, используемых
для консервативной терапии облитерирующего атеросклероза:
1. Спазмолитики разного механизма действия: папаверин,
дротаверин, бенциклан; кофеин, празозин; толперизон,
баклофен; вещества с разносторонним действием (абана).
2. Дезагреганты: пентоксифиллин (трентал), ацетилсалициловая
кислота, ксантинола никотинат, тиклопедин, реополиглюкин.
3. Антиатеросклеротические средства: холестерирамин, кло-
фибрат, ципрофибрат, ловастатин, симвастатин и др.
4. Препараты метаболического действия: солкосерил, акто-
вегин и др.
5. Ангиопротекторы: пирикарбат и др.
Важное место в общем комплексе лечебных мероприятий у
пациентов с облитерирующими заболеваниями аорты и артерий
нижних конечностей занимает дозированйая ходьба — терренкур,
способствующая развитию коллатерального кровообращения.
Сугубо консервативное лечение показано пациентам с хронической
артериальной недостаточностью 1-й стадии и'2а стадии.
Начиная со 26 стадии показано хирургическое лечение с применением
реконструктивных операций для восстановления магистрального
кровотока. Если несмотря на проводимое лечение,
ишемия пораженной конечности нарастает, прогрессирует гангрена
— показана ампутация.
лет. Часто вызывает тяжелую ишемию конечностей, лишает
пациентов трудоспособности.
Этиология: атеросклеротическое поражение артерий — это
проявление общего атеросклероза. Несмотря на то, что это заболевание
изучается более 140 лет, характер и особенности процессов,
происходящих в стенке сосудов при этом заболевании,
остаются до конца неясными. Наиболее значительные атеросклеротические
изменения чаще всего локализуются в местах наибольшего
гемодинамического или механического воздействия
на стенку сосуда: зонах бифуркации, местах отхождения магистральных
артерий от аорты и в извитых участках артерий.
К ведущим факторам риска развития атеросклероза относятся
артериальная гипертензия, гиперхолестеринемия и курение.
В меньшей степени влияют ожирение, сахарный диабет, сидячий
образ жизни, стресс и наследственность.
Клиника и диагностика: в течении облитерирующего атеросклероза
различают те же четыре стадии, что и при облитери-
рующем эндартериите (см. выше). На протяжении нескольких
лет облитерирующий атеросклероз может протекать бессимптомно,
но с момента появления первых симптомов часто быстро
прогрессирует. Иногда клинические проявления заболевания проявляются
внезапно — в случае присоединившегося тромбоза.
Главной особенностью данной патологии является неуклонно
прогрессирующее течение, характеризующееся нарастанием
выраженности перемежающейся хромоты и переходом ее в постоянный
болевой синдром или гангрену, которая возникает у
15—20% пациентов. При атеросклеротических поражениях терминального
отдела брюшной аорты и подвздошных артерий (синдром
Лериша) боли отмечаются не только в голенях, но и в
ягодичных мышцах, поясничной области и мышцах бедер.
Пациентов беспокоит повышенная чувствительность нижних
конечностей к холоду, чувство онемения в стопах, зябкость.
Вследствие ишемии кожные покровы становятся сначала бледными,
а в более поздних стадиях кожа стоп и пальцев приобретает
багрово-синюшную окраску. Трофические нарушения проявляются
выпадением волос на конечностях, нарушением роста
ногтей. При окклюзии в области бедренно-подколенного сегмента
оволосение отсутствует на голени, а если облитерация произошла
в аорто-подвздошной области, зона оволосения распространяется
и на нижнюю треть бедра.
Со временем присоединяются язвенно-некротические изменения
мягких тканей пальцев и стоп.
Примерно у половины пациентов с синдромом Лериша развивается
импотенция, связанная с нарушением кровообращения
в системе внутренних подвздошных артерий.
При осмотре у пациентов с облитерирующим атеросклерозом
отмечается гипотрофия или атрофия мышц нижних конечностей.
-
У большинства пациентов пульсация не определяется ни на
артериях стоп, ни на подколенной артерии, а если имеется окклюзия
подвздошных артерий и аорты, то пульса нет и на бедренной
артерии. При аускультации над стенозированными артериями
выслушивается систолический шум.
Для уточнения диагноза применяются те же методы инструментального
исследования, что и при облитерирующем эндартериите
(см. выше).
Лечение. Одним из главных направлений консервативного
лечения является улучшение реологических свойств крови, так
как у пациентов имеются выраженные отклонения реологических
характеристик: повышение фибриногена в плазме, увеличение
времени агрегации тромбоцитов, вязкости крови и плазмы
и т. д.
Выделяют несколько групп лекарственных средств, используемых
для консервативной терапии облитерирующего атеросклероза:
1. Спазмолитики разного механизма действия: папаверин,
дротаверин, бенциклан; кофеин, празозин; толперизон,
баклофен; вещества с разносторонним действием (абана).
2. Дезагреганты: пентоксифиллин (трентал), ацетилсалициловая
кислота, ксантинола никотинат, тиклопедин, реополиглюкин.
3. Антиатеросклеротические средства: холестерирамин, кло-
фибрат, ципрофибрат, ловастатин, симвастатин и др.
4. Препараты метаболического действия: солкосерил, акто-
вегин и др.
5. Ангиопротекторы: пирикарбат и др.
Важное место в общем комплексе лечебных мероприятий у
пациентов с облитерирующими заболеваниями аорты и артерий
нижних конечностей занимает дозированйая ходьба — терренкур,
способствующая развитию коллатерального кровообращения.
Сугубо консервативное лечение показано пациентам с хронической
артериальной недостаточностью 1-й стадии и'2а стадии.
Начиная со 26 стадии показано хирургическое лечение с применением
реконструктивных операций для восстановления магистрального
кровотока. Если несмотря на проводимое лечение,
ишемия пораженной конечности нарастает, прогрессирует гангрена
— показана ампутация.
Слайд 922.2.5. Болезнь Рей но
Заболевание представляет из себя ангиотрофоневроз с преимущественным
поражением мелких концевых
22.2.5. Болезнь Рей но
Заболевание представляет из себя ангиотрофоневроз с преимущественным
поражением мелких концевых

артерий и артери-
ол. Происходят выраженные нарушения микроциркуляции,
вследствие спазма сосудов пальцев рук и ног и очень редко кончика
носа и ушей. Процесс локализуется чаще на верхних конечностях,
обычно бывает двусторонним и симметричным.
Этиология. Заболевание наблюдается, как правило, у молодых
женщин. Основными причинами являются длительные ознобления,
хроническая травматизация пальцев, нарушение функций
щитовидной и половых желез, тяжелые эмоциональные
стрессы. Пусковым механизмом является нарушение иннервации
сосудов.
Клиника и диагностика. У пациентов отмечаются очерченные
приступы спазма в виде побледнения и похолодания пальцев
конечностей, кончика носа, мочек ушей, подбородка, кончика
языка. Затем бледность сменяется цианозом, причем в этот
период усиливается боль. Большинство пациентов жалуются на
зябкость конечностей, повышенную чувствительность к холоду,
парестезии в пальцах.
Приступы болезни Рейно длятся от 5—40 минут до нескольких
часов. В межприступный период сохраняется цианоз кистей
и стоп. Летом в теплую сухую погоду приступы исчезают.
Влажный холод — наиболее провоцирующий фактор.
В поздней стадии заболевания возникают сухие и влажные
ограниченные некрозы ногтевых фаланг, глубокие трещины,
сухость кожи, отечность, склеродактилия. Выделяют три фазы
течения синдрома Рейно. Первая фаза — период повышенного сосудистого
тонуса с преобладанием спазма сосудов. Вторая фаза —
ангиопаралитическая с преобладанием акроцианоза. Третья стадия
— период трофических расстройств, выраженных в различной
степени (панариции, язвы, гангрена). Объективные исследования
должны быть направлены на выявление заболеваний,
служащих причиной синдрома Рейно (склеродермия, системная
красная волчанка, ревматоидный артрит, атеросклероз, вибрационная
болезнь, заболевания центральной нервной системы
и др.). В противоположность облитерирующему эндартерииту
при болезни Рейно пульсация на артериях стоп и лучевых артериях
сохраняется. Заболевание характеризуется более доброкачественным
течением.
Лечение: требуется комплекс консервативных лечебных мероприятий,
применяемый при других облитерирующих заболеваниях
сосудов. Хирургическое лечение применяется при отсутствии
эффекта от консервативного лечения.
ол. Происходят выраженные нарушения микроциркуляции,
вследствие спазма сосудов пальцев рук и ног и очень редко кончика
носа и ушей. Процесс локализуется чаще на верхних конечностях,
обычно бывает двусторонним и симметричным.
Этиология. Заболевание наблюдается, как правило, у молодых
женщин. Основными причинами являются длительные ознобления,
хроническая травматизация пальцев, нарушение функций
щитовидной и половых желез, тяжелые эмоциональные
стрессы. Пусковым механизмом является нарушение иннервации
сосудов.
Клиника и диагностика. У пациентов отмечаются очерченные
приступы спазма в виде побледнения и похолодания пальцев
конечностей, кончика носа, мочек ушей, подбородка, кончика
языка. Затем бледность сменяется цианозом, причем в этот
период усиливается боль. Большинство пациентов жалуются на
зябкость конечностей, повышенную чувствительность к холоду,
парестезии в пальцах.
Приступы болезни Рейно длятся от 5—40 минут до нескольких
часов. В межприступный период сохраняется цианоз кистей
и стоп. Летом в теплую сухую погоду приступы исчезают.
Влажный холод — наиболее провоцирующий фактор.
В поздней стадии заболевания возникают сухие и влажные
ограниченные некрозы ногтевых фаланг, глубокие трещины,
сухость кожи, отечность, склеродактилия. Выделяют три фазы
течения синдрома Рейно. Первая фаза — период повышенного сосудистого
тонуса с преобладанием спазма сосудов. Вторая фаза —
ангиопаралитическая с преобладанием акроцианоза. Третья стадия
— период трофических расстройств, выраженных в различной
степени (панариции, язвы, гангрена). Объективные исследования
должны быть направлены на выявление заболеваний,
служащих причиной синдрома Рейно (склеродермия, системная
красная волчанка, ревматоидный артрит, атеросклероз, вибрационная
болезнь, заболевания центральной нервной системы
и др.). В противоположность облитерирующему эндартерииту
при болезни Рейно пульсация на артериях стоп и лучевых артериях
сохраняется. Заболевание характеризуется более доброкачественным
течением.
Лечение: требуется комплекс консервативных лечебных мероприятий,
применяемый при других облитерирующих заболеваниях
сосудов. Хирургическое лечение применяется при отсутствии
эффекта от консервативного лечения.
- Предыдущая
Классификация томографов и магнитов


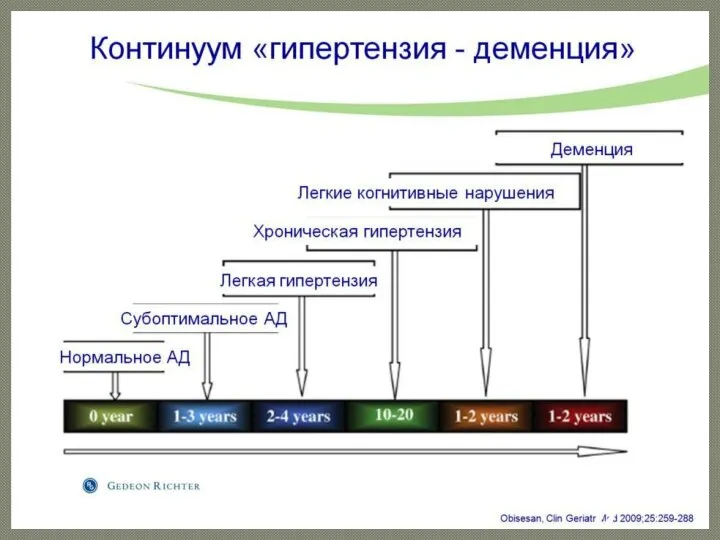 Влияние АГ на сосудистую систему мозга
Влияние АГ на сосудистую систему мозга Регулирование лекарственным обеспечения по жизненным показаниям
Регулирование лекарственным обеспечения по жизненным показаниям Острый периостит челюстей. Болезни прорезывания зубов. Затруднённое прорезывание третьего нижнего моляра
Острый периостит челюстей. Болезни прорезывания зубов. Затруднённое прорезывание третьего нижнего моляра Емізіктің жарақаттануы және лактостаз
Емізіктің жарақаттануы және лактостаз Сознание больного
Сознание больного ფილტვის ტუბერკულოზი
ფილტვის ტუბერკულოზი Здоровье молочной железы
Здоровье молочной железы Патологическая доминанта
Патологическая доминанта Анализ клинического случая и обсуждение плана лечения
Анализ клинического случая и обсуждение плана лечения Особенности фармакодинамики и фармакокинетики у новорожденных с перинатальной патологией и у преждевременно рожденных детей
Особенности фармакодинамики и фармакокинетики у новорожденных с перинатальной патологией и у преждевременно рожденных детей Местная анестезия
Местная анестезия Особенности психо-физического развития и методики физического воспитания в начальной школе
Особенности психо-физического развития и методики физического воспитания в начальной школе Инфекционно-токсический шок
Инфекционно-токсический шок Паращитовидная железа
Паращитовидная железа Основы биологии рака
Основы биологии рака Вэйп: мифы и реальность
Вэйп: мифы и реальность Трипаносомы
Трипаносомы Описание клинического случая
Описание клинического случая Рефлексотерапевтическое лечение заболеваний носа и уха
Рефлексотерапевтическое лечение заболеваний носа и уха Лечение гипертонического криза у беременных
Лечение гипертонического криза у беременных Менингиты. Симптомы менингита
Менингиты. Симптомы менингита ВИЧ-инфекция
ВИЧ-инфекция №1-2-1 Пищеварительная с-ма
№1-2-1 Пищеварительная с-ма Добро пожаловать в мир DreamTeam! ДАРИТЬ РАДОСТЬ ЛЮДЯМ! БЫТЬ ЗДОРОВЫМИ И СЧАСТЛИВЫМИ! Стараясь о счастье других, мы находим свое собстве
Добро пожаловать в мир DreamTeam! ДАРИТЬ РАДОСТЬ ЛЮДЯМ! БЫТЬ ЗДОРОВЫМИ И СЧАСТЛИВЫМИ! Стараясь о счастье других, мы находим свое собстве Сибирская язва
Сибирская язва Медицинское и санитарно-гигиеническое обеспечение функционирования оздоровительных учреждений
Медицинское и санитарно-гигиеническое обеспечение функционирования оздоровительных учреждений Туберкулез
Туберкулез Периоды внутриутробного развития. Влияние тератогенных факторов на органогенез и развитие плода
Периоды внутриутробного развития. Влияние тератогенных факторов на органогенез и развитие плода