Содержание
- 2. Аритмия сердца нарушения частоты, ритмичности и/или последовательности сердечных сокращений: учащение (тахикардия) ритма, либо урежение (брадикардия) ритма,
- 3. нарушения ритма делятся Нарушения функции автоматизма: синусовые тахикардия или брадикардия, аритмия, миграция источника ритма; асистолия; Нарушения
- 4. Органические причины аритмий: ИБС Миокардиты Кардиосклероз Миокардиодистрофии Кардиопатии Пороки сердца Сердечная недостаточность Артериальная гипертония Диагностические манипуляции
- 5. ПАТОГЕНЕЗ АРИТМИЙ Активация эктопического очага возбуждения; Механизм повторного входа
- 7. Классификация 1.Тахикардия: 1.1.Синусовая тахикардия. 1.2.Пароксизмальная тахикардия. 1.3.Трепетание предсердий с правильным ритмом. 2.Брадикардия: 2.1.Синусовая брадикардия. 2.2.Брадикардия вследствие
- 8. 3.Собственно аритмии: 3.1. Синусовая аритмия. 3.2. Экстрасистолическая аритмия. 3.3.Аритмия вследствие мерцания предсердий. 3.4. Аритмия вследствие трепетания
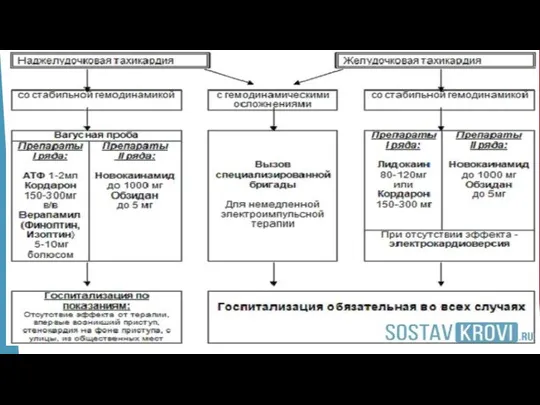
- 9. Основные нарушения ритма и проводимости, требующие неотложной помощи. 1.Пароксизмальная суправентрикулярная тахикардия. 2.Пароксизмальное трепетание, мерцание предсердий. 3.Желудочковая
- 10. клиника Сердцебиение; Ощущение перебоев в сердце; Гемодинамические расстройства: головокружения и обмороки; Реже одышка, чувство тяжести и
- 11. ПАРОКСИЗМАЛЬНАЯ ТАХИКАРДИЯ приступы резкого учащения сердечных сокращений, частота которых может составлять 130-180 в 1 мин. Ритм
- 12. наджелудочковая (суправентрикулярная) тахикардия 1 Внезапное начало и окончание. 2 Частый, регулярный ритм более 150 в мин.
- 13. Немедикаментозное лечение рефлекторного воздействия на блуждающий нерв. Наиболее эффективным способом такого воздействия является натуживание больного на
- 14. лекарственные средства. Верапамил 0,25%-1.0(только при узких комплексах QRS) вводят болюсно в/в в дозе 2,5-5 мг за
- 15. Амиодарон (кордарон) – 150 мг (3мл) растворяют в 40 мл % р-ра декстрозы. Вводят медленно в
- 16. Часто встречающиеся ошибки: Отказ от проведения электроимпульсной терапии при нестабильной гемодинамике. Применение небезопасных вагусных проб. Нарушение
- 18. Диагностические критерии Внезапное начало. Частый регулярный ритм (140-200 в мин.) На ЭКГ укорочение интервала RR, деформация
- 20. В условиях стабильной гемодинамики показана медикаментозная терапия. Лидокаин – препарат выбора для купирования желудочковой тахикардии –
- 21. При нестабильной гемодинамике желудочковой тахикардии требуется немедленная электроимпульсная терапия. После восстановления синусового ритма проводят экстренную госпитализацию
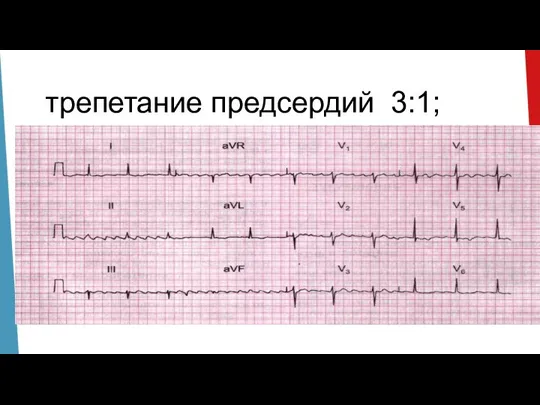
- 23. Трепетание предсердий – значительное учащение сокращений предсердий (до 250-450 в мин., обычно в диапазоне 280-320) при
- 24. 1 Регулярный ритм с частотой 120-180 в мин. 2 ЭКГ признаки. Наличие волн трепетания (волны F),
- 25. трепетание предсердий 3:1;
- 26. Лечение трепетания предсердий Трепетание предсердий с высоким коэффициентом атриовентрикулярного проведения (3:1 или 4:1)без выраженной тахикардии желудочков
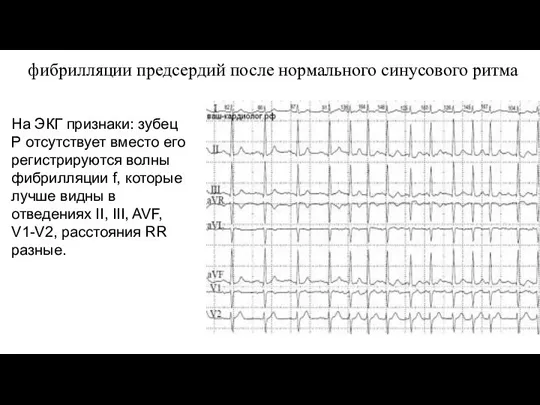
- 27. Мерцательная аритмия (фибрилляция предсердий) – нарушение ритма, характеризующееся хаотичным возбуждением и нерегулярным сокращением групп кардиомиоцитов предсердий
- 28. В зависимости от длительности существования и способности к прекращению выделяют следующие формы:
- 29. Клиника Нерегулярный беспорядочный ритм. Меняется интенсивность тонов. Неравномерное наполнение и напряжение пульса, его дефицит По частоте
- 30. фибрилляции предсердий после нормального синусового ритма На ЭКГ признаки: зубец Р отсутствует вместо его регистрируются волны
- 31. Решение вопроса о необходимости восстановления синусового ритма на догоспитальном этапе в первую очередь зависит от сочетания
- 32. антиритмическое средство Верапамил (только при узких комплексах QRS) вводят болюсно в/в в дозе 2,5-5 мг (1-2
- 33. - амиодарон – 150 мг (3мл) растворяют в 40 мл р-ра декстрозы. Вводят медленно в течение
- 34. Отказ от восстановления синусового ритма на догоспитальном этапе: Пароксизмальная форма фибрилляции предсердий длительностью более 48 часов,
- 35. При этих формах проводят медикаментозную терапию, направленную на урежение ЧСС до 60-90 в мин., уменьшение признаков
- 36. Часто встречающиеся ошибки: Медикаментозное восстановление ритма при длительности трепетания/фибрилляции предсердий более 48 часов. Медикаментозное восстановление ритма
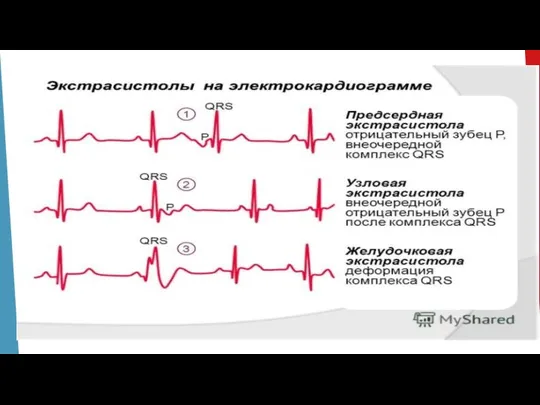
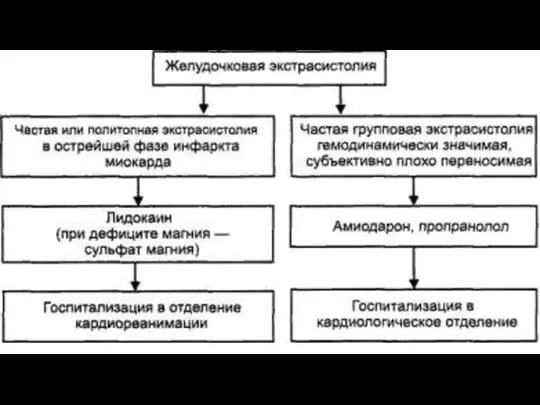
- 37. Экстрасистолами называют преждевременное возбуждение сердца или его отделов под влиянием внеочередного импульса. В зависимости от локализации
- 40. Брадиаритмия Остро возникающие брадиаритмии (ЧСС менее 60 в мин.) связаны с: ваготонической реакцией (синусовая брадикардия); блокады
- 41. Атриовентрикулярные блокады. Это замедление или прекращение проведения импульса от предсердия к желудочку. Так как синусовый импульс
- 42. 1 степень А-В блокады (неполная) характеризуется одинаковым удлинением интервала P-Q перед желудочковым комплексом. 2 степень А-В
- 43. Диагностические критерии регулярный редкий ритм с частотой меньше 40-50 ударов в мин. при аускультации сердца «пушечный»
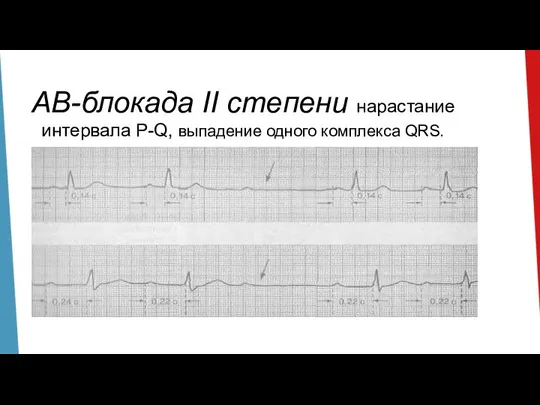
- 44. АВ-блокада II степени нарастание интервала P-Q, выпадение одного комплекса QRS.
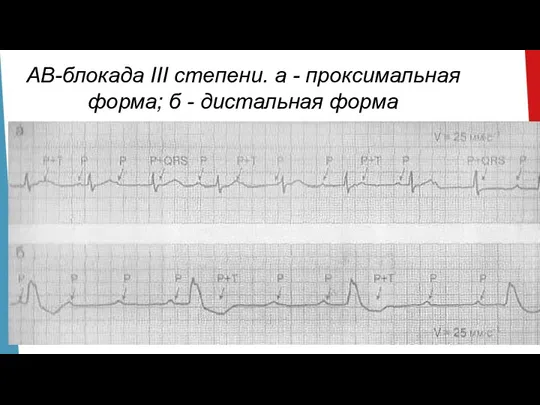
- 45. АВ-блокада III степени. а - проксимальная форма; б - дистальная форма
- 46. Брадиаритмия требует терапии на догоспитальном этапе, если: Сопровождается нестабильной гемодинамикой (снижение АД Возникла как осложнение органического
- 50. Скачать презентацию







































 Сестринский уход при аллергических заболеваниях
Сестринский уход при аллергических заболеваниях Патология органов слуха
Патология органов слуха Иммунитет: виды и формы. Антигены
Иммунитет: виды и формы. Антигены Влияние Covid-19 на дыхательную систему
Влияние Covid-19 на дыхательную систему Народная медицина
Народная медицина Инциденталомы надпочечников
Инциденталомы надпочечников Новое лекарственное средство для анестезии кожи
Новое лекарственное средство для анестезии кожи Гастрит. Понятие, причины
Гастрит. Понятие, причины Повязки, накладываемые на грудную клетку
Повязки, накладываемые на грудную клетку Разнообразие твердых лекарственных форм
Разнообразие твердых лекарственных форм Морфогенез и регенерация миокарда
Морфогенез и регенерация миокарда Виды кровотечений и меры первой помощи
Виды кровотечений и меры первой помощи Stress
Stress Геморрагилық диатездер
Геморрагилық диатездер СРС: Хламидиоз у детей
СРС: Хламидиоз у детей Рак желудка
Рак желудка Микроцефалия
Микроцефалия Общий анализ мочи. Физические свойства мочи
Общий анализ мочи. Физические свойства мочи Эпидемическая ситуация по гриппу и ОРВИ
Эпидемическая ситуация по гриппу и ОРВИ Polycystic Ovary Syndrome (PCOS)
Polycystic Ovary Syndrome (PCOS) Сахарный диабет 2 типа – как его предотвратить?
Сахарный диабет 2 типа – как его предотвратить? Понятийный аппарат
Понятийный аппарат Рецензия на историю родов
Рецензия на историю родов Практический вебинар Четыре шага к естественному омоложению
Практический вебинар Четыре шага к естественному омоложению Рентген. Желудочно-кишечный тракт. Желудок
Рентген. Желудочно-кишечный тракт. Желудок Психопатологическая семиотика (практика 3)
Психопатологическая семиотика (практика 3) Ақпараттық технологияларының ұғымы. Жаңа ақпараттық технологиялары
Ақпараттық технологияларының ұғымы. Жаңа ақпараттық технологиялары Болезни нервной системы
Болезни нервной системы