развития РДС (УД-А);
Пульсоксиметрия.
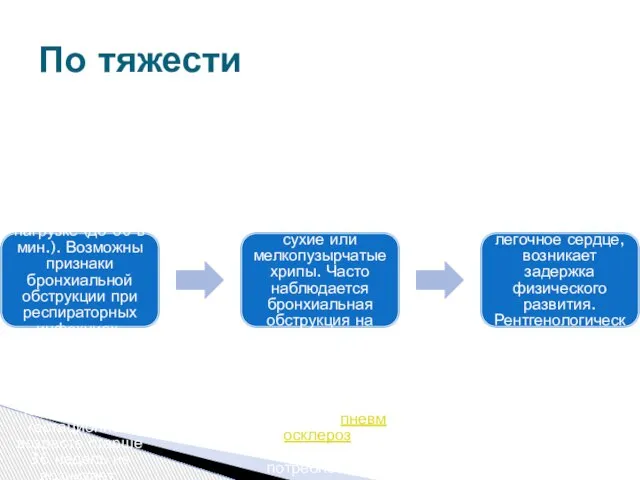
Терапия обострения БЛД зависит от ведущего клинического синдрома.
Кофеин в/в 20-25 мг/кг – в первые сутки жизни (доза насыщения), 5-10мг/кг – поддерживающая доза (при частоте сердечных сокращений более 180 уд/мин снизить поддерживающую дозу кофеина с 10 до 5 мг/кг, при сохраняющейся тахикардии отменить его). Кофеин отменяют полностью при достижении пациентом ПКВ 33-35 недель при отсутствии апноэ.
Системные глюкокортикостероиды [18,35,38] (УД-А). Новорожденным с ОНМТ и ЭНМТ в возрасте более 7 суток жизни, находящимся на ИВЛ более 7 суток дексаметазон в/в: 0,15 мг/кг в сутки – с 1 по 3 день; 0,1 мг/кг в сутки – с 4 по 6 день; 0,05 мг/кг в сутки – с 7 по 8 сутки; 0,02 мг/кг в сутки – с 9-10–е сутки. Курс – 10 дней.
Ингаляционные бронхолитики включают β2-агонисты (сальбутамол), антихолинергетики (ипратропия бромид) Небулайзерная терапия: ипратропия бромид 1 капля на кг массы тела растворяется в 1,5 – 2,0 мл 0,9% раствор натрия хлорида или доза 75-175мкг каждые 6-8 часов. Курс лечения– до 2-х недель и больше[44] (УД-C).
Диуретики. Фуросемид раствор 1%-1,0 в дозе 0,5-1,0 мг/кг 1-2 раза в сутки в/в. Курс лечения – 7 дней.
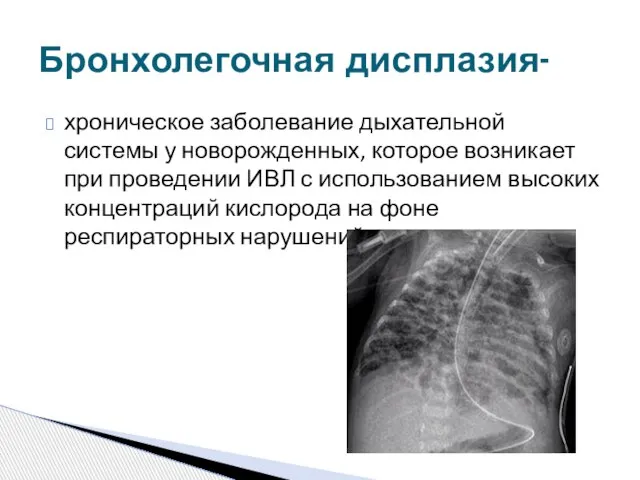
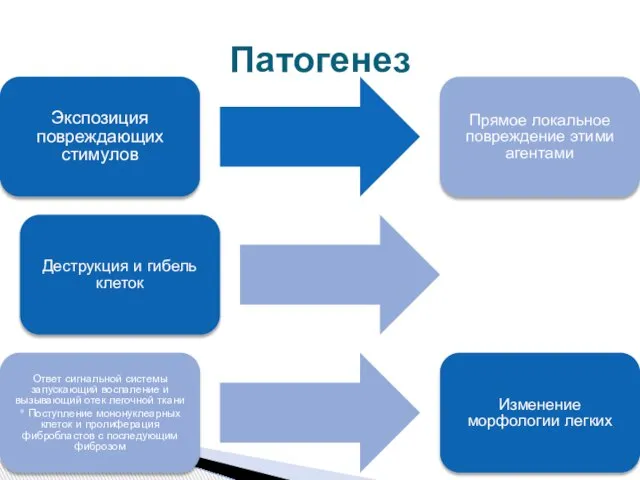
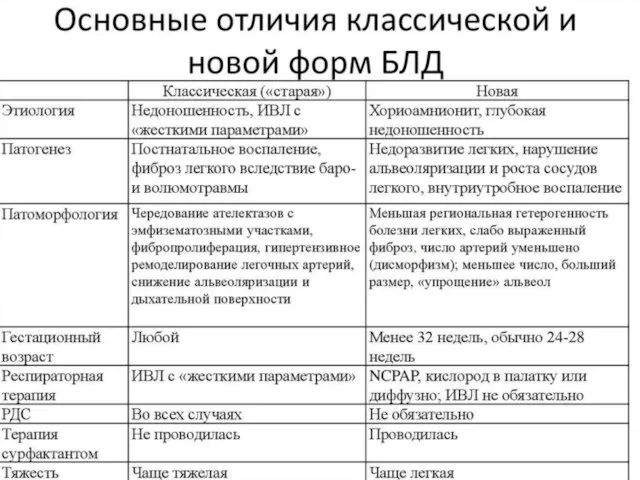
Лечение








 Сестринский уход при диспепсических расстройствах. Лекция №8
Сестринский уход при диспепсических расстройствах. Лекция №8 Принципы формирования ограничительных перечней
Принципы формирования ограничительных перечней Диагностика хронической сердечной недостаточности
Диагностика хронической сердечной недостаточности Медико-биологическая характеристика действия химических факторов окружающей и производственной среды на организм человека
Медико-биологическая характеристика действия химических факторов окружающей и производственной среды на организм человека Мерзімінен асқан босану
Мерзімінен асқан босану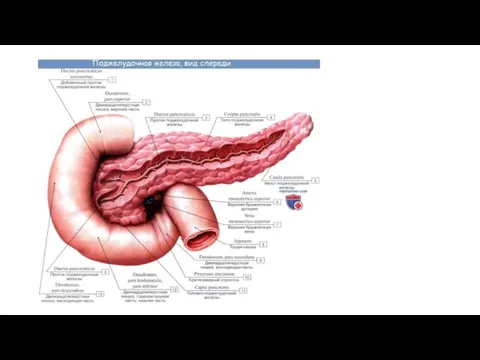 Рентгенологические методы диагностики ЖКБ
Рентгенологические методы диагностики ЖКБ Виды абортов
Виды абортов Головная боль
Головная боль Экспресс-тестирование совместимости крови донора и реципиента
Экспресс-тестирование совместимости крови донора и реципиента Snoring and sleep apnea
Snoring and sleep apnea Гипертиреоз
Гипертиреоз История болезни. Булгаков Михаил Афанасьевич
История болезни. Булгаков Михаил Афанасьевич Происхождение названий бактерий, вызывающих инфекции
Происхождение названий бактерий, вызывающих инфекции Хроническая сердечная недостаточность
Хроническая сердечная недостаточность Кушайте на здоровье!
Кушайте на здоровье! Укладка и стерилизация операционного белья и перчаток. Предстерилизационный контроль и контроль стерилизации
Укладка и стерилизация операционного белья и перчаток. Предстерилизационный контроль и контроль стерилизации Эмоционально-волевая сфера при нарушениях зрения. Особенности эмоций и чувств у слепых
Эмоционально-волевая сфера при нарушениях зрения. Особенности эмоций и чувств у слепых Желудочно-кишечный тракт. Средства, влияющие на моторную функцию ЖКТ. Гепатотропные и желчегонные средства
Желудочно-кишечный тракт. Средства, влияющие на моторную функцию ЖКТ. Гепатотропные и желчегонные средства Развитие предметной одаренности на уроках математики
Развитие предметной одаренности на уроках математики Чума. Возбудитель чумы
Чума. Возбудитель чумы Баротерапия
Баротерапия Amnesia. Types of amnesia
Amnesia. Types of amnesia Биоэтика
Биоэтика Ротавирусные инфекции
Ротавирусные инфекции Функциональная анатомия лимфатической системы
Функциональная анатомия лимфатической системы 3.Sestrinskiy-protsess (1)
3.Sestrinskiy-protsess (1) Лейкозы
Лейкозы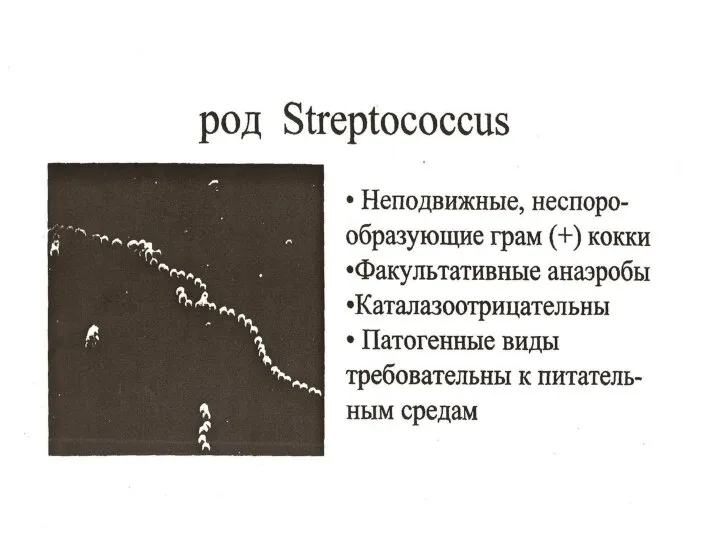 Морфология и тинкториальные свойства Streptococcus
Морфология и тинкториальные свойства Streptococcus