Содержание
- 2. Этиология гастродуоденальных кровотечений С начала XIX века возникновение ГДК, как правило, связывали с осложнением язвенной болезни
- 3. Язвы двенадцатиперстной кишки – 63% Язвы желудка – 30% Сочетанные язвы – 4,5% Пептические язвы анастомозов
- 4. Редкие причины ГДК Синдром Меллори-Вейсса. В 1929 году была опубликована серия работ, описывающих случаи острых кровотечений
- 5. Болезнь Рендю-Ослера (1896-1901) характеризуется наличием множественных телеангиоэктазий в слизистых оболочках носоглотки, желудка, ДПК. Стенка ангиом представлена
- 6. Классификация причин гастродуоденальных кровотечений Болезни желудка и ДПК Общие заболевания с изъязвлениями слизистой оболочки желудка и
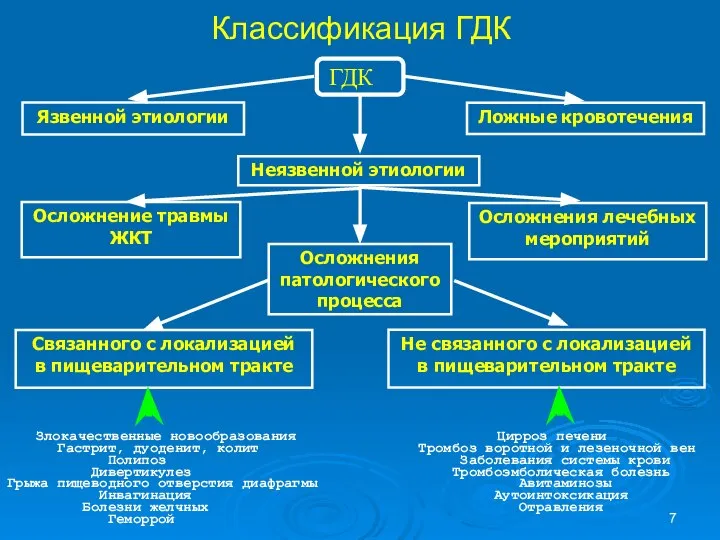
- 7. Классификация ГДК Злокачественные новообразования Цирроз печени Гастрит, дуоденит, колит Тромбоз воротной и лезеночной вен Полипоз Заболевания
- 8. Этиология ЖКК из верхних отделов желудочно-кишечного тракта Язвенные ЖКК: пептические эрозии и язвы; острые язвы и
- 9. Наиболее частые причины Язвенная болезнь желудка и ДПК – 50% Эрозивный гастрит, гатродуоденит – 13% Синдром
- 10. Классификация ГДК Скрытые Явные Артериальные Венозные Капиллярные Однократные Рецидивирующие
- 11. КЛАССИФИКАЦИЯ КРОВОТЕЧЕНИЙ ПО СТЕПЕНИ ВЫРАЖЕННОСТИ: 1. Скрытое кровотечение (скрытая кровь в желудочном содержимом или кале) .
- 12. Основные клинические проявления ГДК Местные признаки -тошнота -рвота «кофейной гущей», -мелена, -рвота малоизмененной кровью, -наличие в
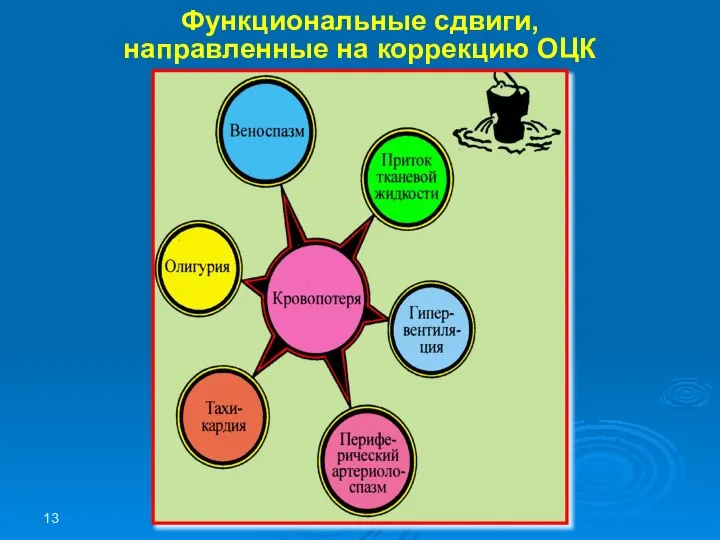
- 13. Функциональные сдвиги, направленные на коррекцию ОЦК
- 14. Характер патологии, приведшей к кровотечению Объем кровопотери Возраст больного Наличие сопутствующей патологии Факторы прогноза болезни:
- 15. Клиника язвенных кровотечений Язвенный анамнез (сезонность, ритмичность и периодичность болей в зависимости от характера и локализации
- 16. Клиника язвенных кровотечений Hematamesis – рвота кровью в виде «кофейной гущи» или малоизмененной кровью, что зависит
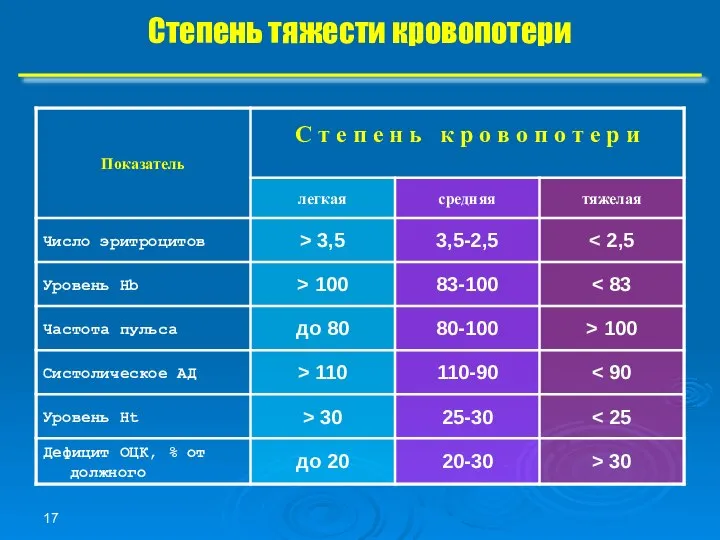
- 17. Степень тяжести кровопотери
- 18. Анамнез Объективное обследование Лабораторные исследования Специальные диагностические методы: Определение источника кровотечения и характера заболевания: Эндоскопический Рентгенологический
- 19. 1. Кровотечения из носа, носоглотки, трахеи, бронхов и легких – 0,3 % повреждение слизистой гипертоническая болезнь
- 20. 3. Кровотечения из желудка – 52,49 % хроническая язва острая язва язва гастроэнтероанастомоза эрозивный геморрагический гастрит
- 21. 5. Кровотечения из тонкой кишки – 1,1 % рак тромбоз мезентериальных сосудов острые язвы язвенный энтероколит
- 22. Основные принципы компенсации кровопотери базируются на определении ее тяжести Первая степень – компенсированный шок, характеризуется опустошением
- 23. Определяя величину кровопотери при ГДК, мы учитываем постгеморрагические реакции: гипоцитемическую, гипоплазматическую, гиповолемическую, зависящие от величины потери
- 24. Определение величины кровопотери Шоковый индекс Альговера: – Ps/Ад. N – 0,5 – 0,6; ШИ –до 1,0
- 25. Тяжесть кровопотери Тяжесть изменений в организме при кровопотере нередко не только не совпадает со степенью гиповолемии,
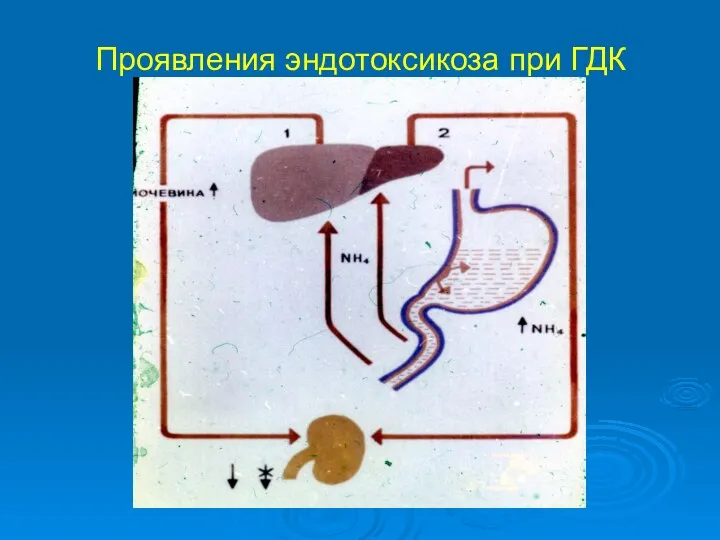
- 26. Проявления эндотоксикоза при ГДК
- 27. Диагностика ГДК Лабораторная диагностика. - ОАК: анемия, лейкопения или норм. содержание лейкоцитов, ретикулоцитоз, уменьшение Ht (
- 28. Классификация по J. Forrеst Активное кровотечение F1a тип - струйное, артериальное фонтанирующее кровотечение F1b тип –
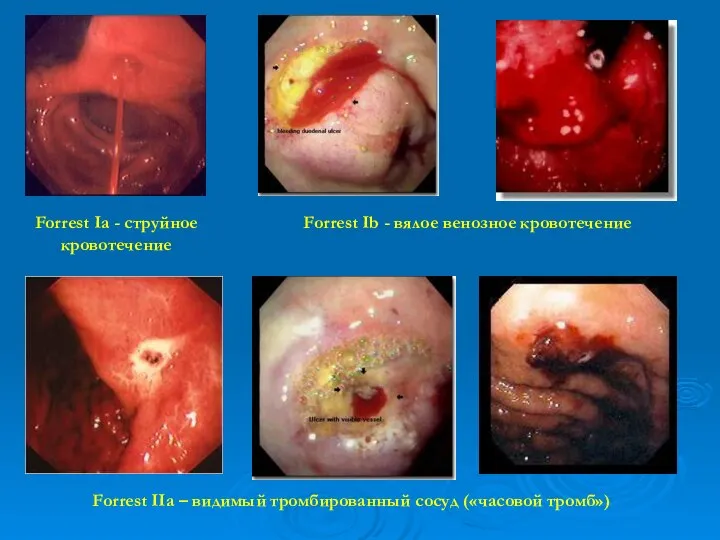
- 29. Forrest Ib - вялое венозное кровотечение Forrest Ia - струйное кровотечение Forrest IIa – видимый тромбированный
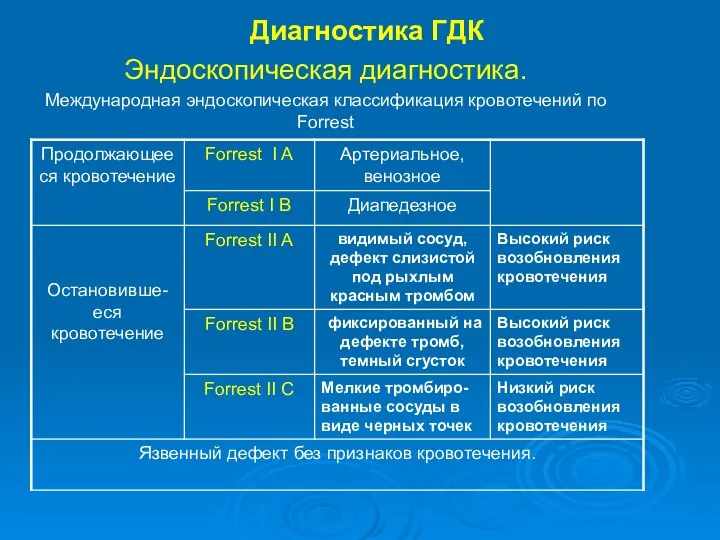
- 30. Диагностика ГДК Эндоскопическая диагностика. Международная эндоскопическая классификация кровотечений по Forrest
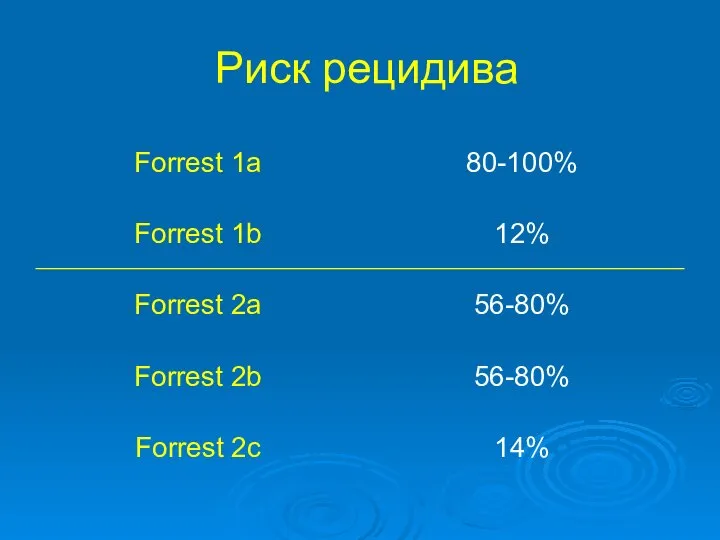
- 31. Риск рецидива
- 32. Риск рецидива Абсолютные критерии: Кровотечение из большой каллезной язвы диаметром более 3 см (желудок) или 2
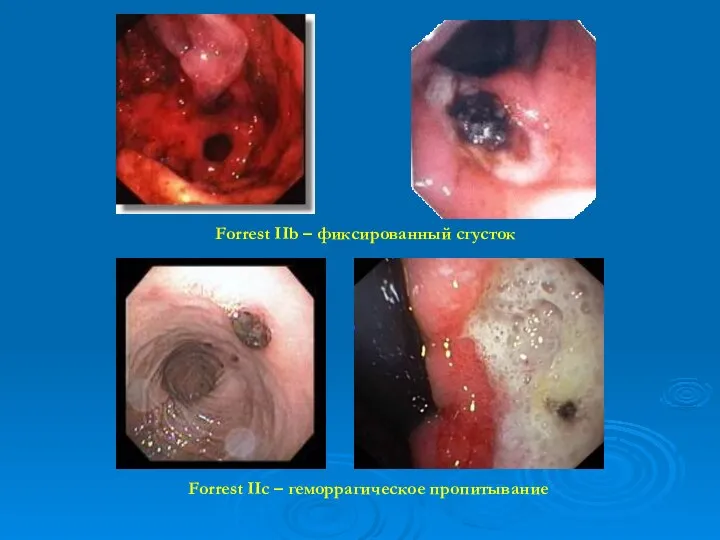
- 33. Forrest IIb – фиксированный сгусток Forrest IIc – геморрагическое пропитывание
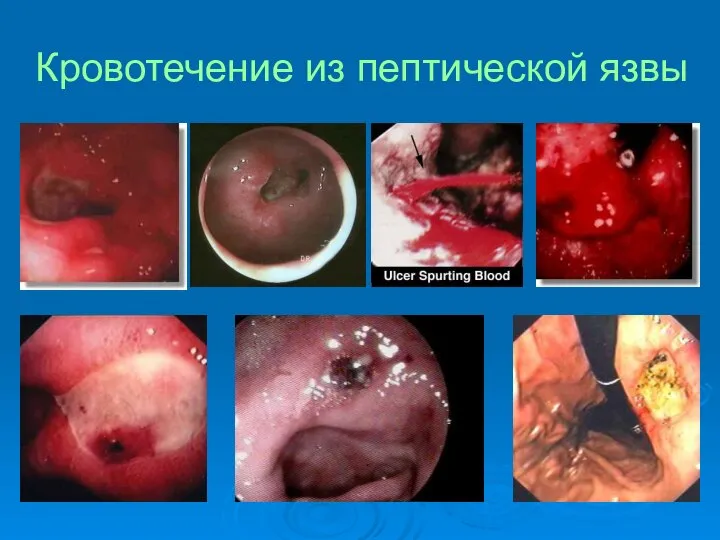
- 34. Кровотечение из пептической язвы
- 35. Госпитализация в хирургический стационар Строгий постельный режим, голод Зондирование желудка, лаваж Эндоскопическая остановка кровотечения: - диатермо-
- 36. Принципы лечебно-диагностической тактики при ГДК Госпитализация в хирургический стационар Экстренное проведение лечебных консервативных мероприятий по восполнению
- 37. Протокол лечения кровотечений из верхнего отдела ЖКТ
- 38. Эндоскопические методы гемостаза Медикаментозный Орошение растворами медикаментов: гемостатиками: хлорид кальция, аминокапроновая кислота, капрофер и сосудосуживающими препаратами
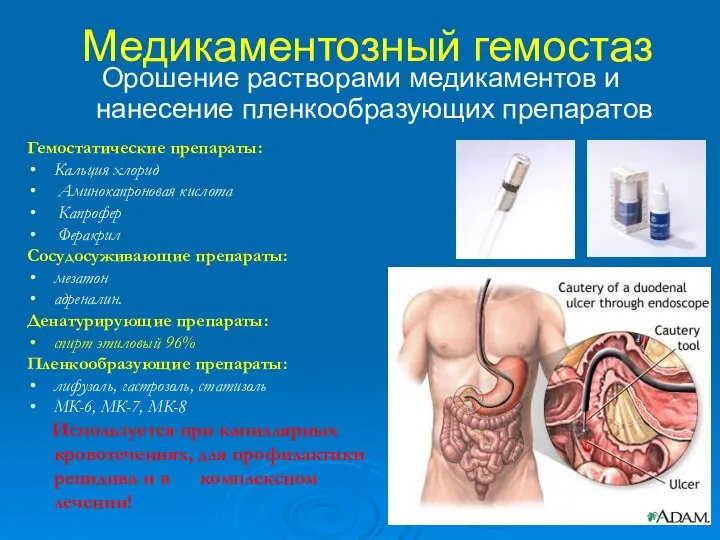
- 39. Медикаментозный гемостаз Орошение растворами медикаментов и нанесение пленкообразующих препаратов Гемостатические препараты: Кальция хлорид Аминокапроновая кислота Капрофер
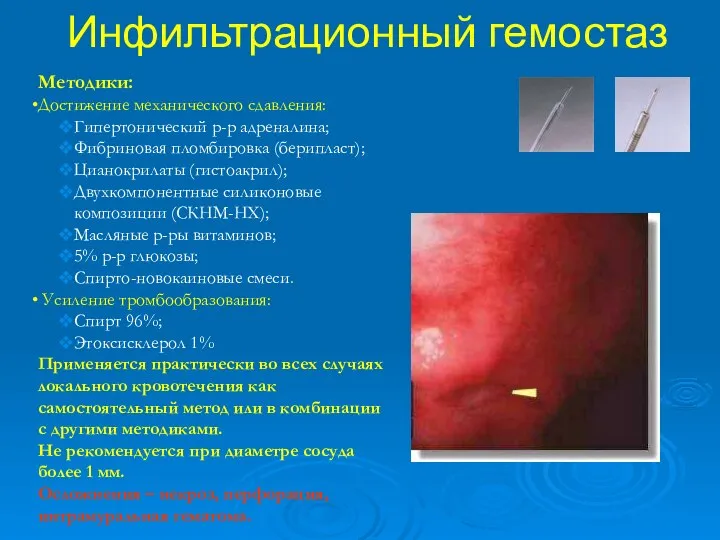
- 40. Инфильтрационный гемостаз Методики: Достижение механического сдавления: Гипертонический р-р адреналина; Фибриновая пломбировка (берипласт); Цианокрилаты (гистоакрил); Двухкомпонентные силиконовые
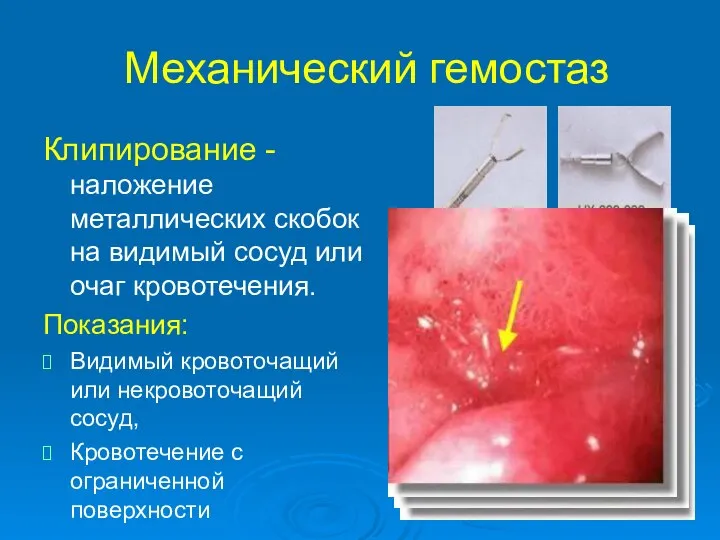
- 41. Механический гемостаз Клипирование - наложение металлических скобок на видимый сосуд или очаг кровотечения. Показания: Видимый кровоточащий
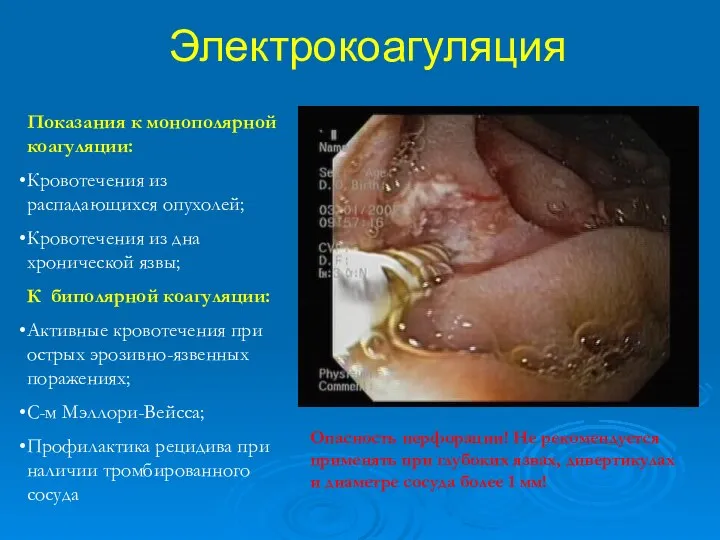
- 42. Электрокоагуляция Показания к монополярной коагуляции: Кровотечения из распадающихся опухолей; Кровотечения из дна хронической язвы; К биполярной
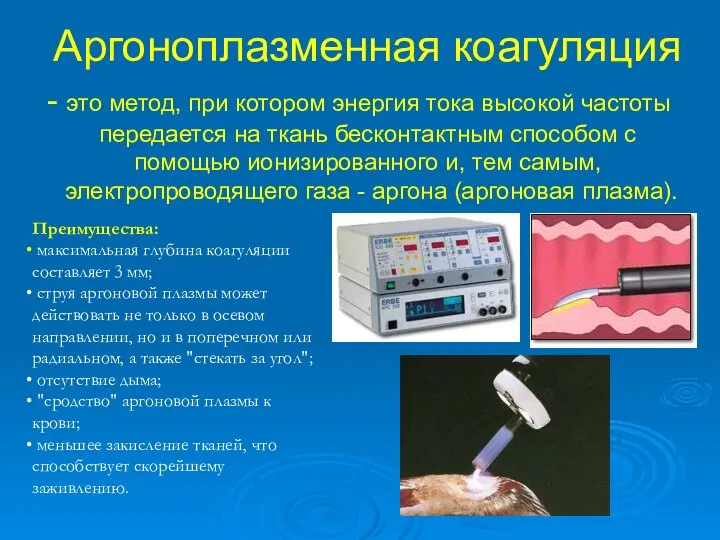
- 43. Аргоноплазменная коагуляция - это метод, при котором энергия тока высокой частоты передается на ткань бесконтактным способом
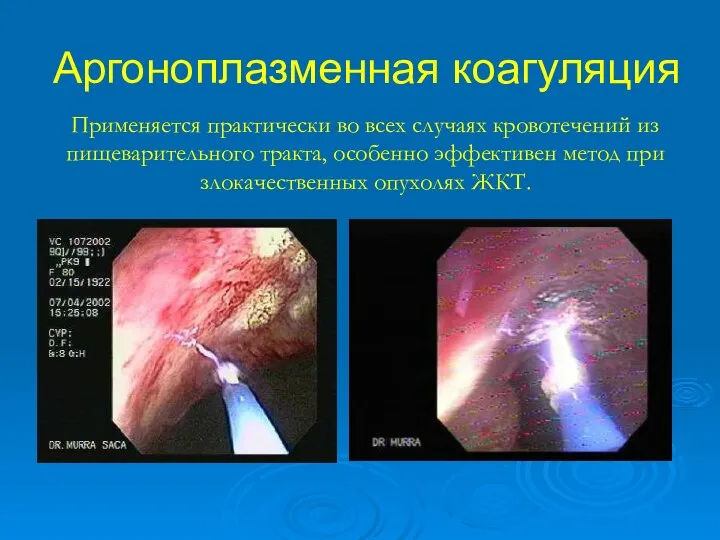
- 44. Аргоноплазменная коагуляция Применяется практически во всех случаях кровотечений из пищеварительного тракта, особенно эффективен метод при злокачественных
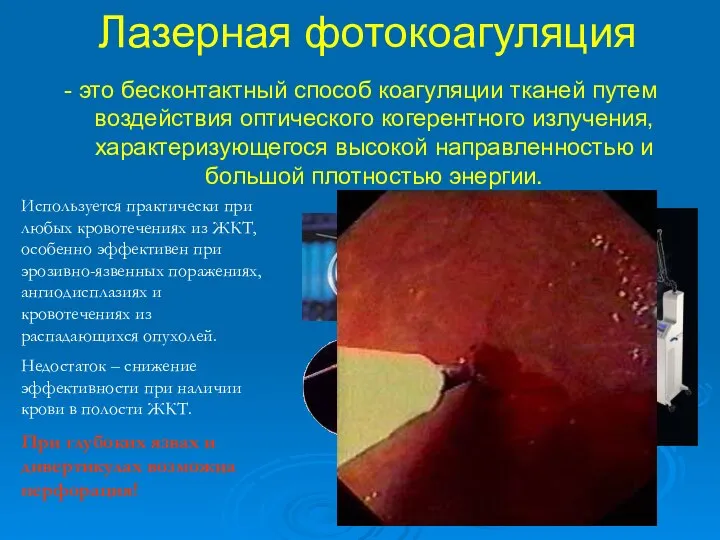
- 45. Лазерная фотокоагуляция - это бесконтактный способ коагуляции тканей путем воздействия оптического когерентного излучения, характеризующегося высокой направленностью
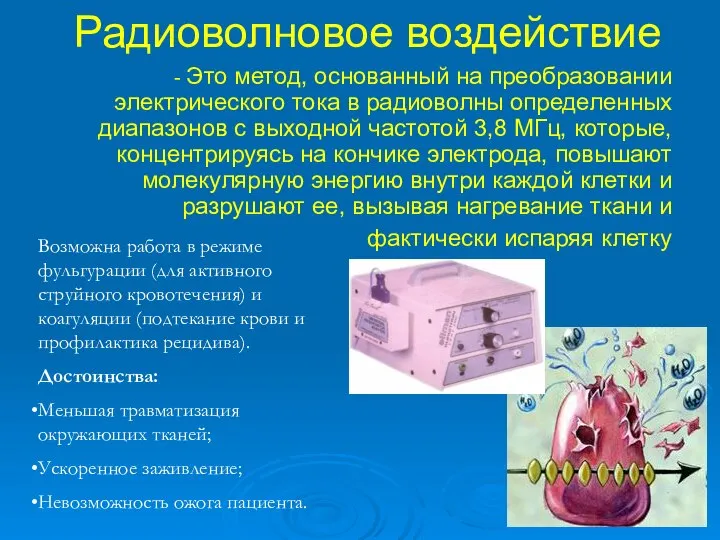
- 46. Радиоволновое воздействие - Это метод, основанный на преобразовании электрического тока в радиоволны определенных диапазонов с выходной
- 47. Трансфузионная схема кровезамещения при ГДК
- 48. Повышение АД Уменьшение ЧСС Увеличение пульсового давления Потепление и порозовение кожных покровов ЦВД – 10-12 см
- 49. Экстренная операция больные в состоянии геморрагического шока с клинико-анатомическими указаниями на кровотечение язвенной природы больные с
- 50. Показания к оперативному лечению при кровоточащих язвах желудка и ДПК Показания к экстренной операции. Операция проводится
- 51. Показания к оперативным вмешательствам
- 52. Синдром Меллори-Вейса гастротомия, прошивание разрывов Эрозивный гастродуоденит гастротомия, гемостаз стволовая ваготомия, пилоропластика резекция желудка гастрэктомия Язвенная
- 53. Виды оперативных вмешательств при язвенных ГДК Хр. язвы желудка. - Радикальные - - Паллиативные - -
- 54. ГДК из варикозно расширенных вен пищевода при портальной гипертензии ПГ: предпеченочная, печеночная, постпеченочная. Наиболее частые причины
- 55. Анатомические предпосылки ГДК из флебэктазий пищевода и желудка. Основная причина возникновения ВР вен пищевода – наличие
- 56. Причины кровотечений из варикозно расширенных вен Высокое портальное давление, которое в 2-4 раза превышает норму, что
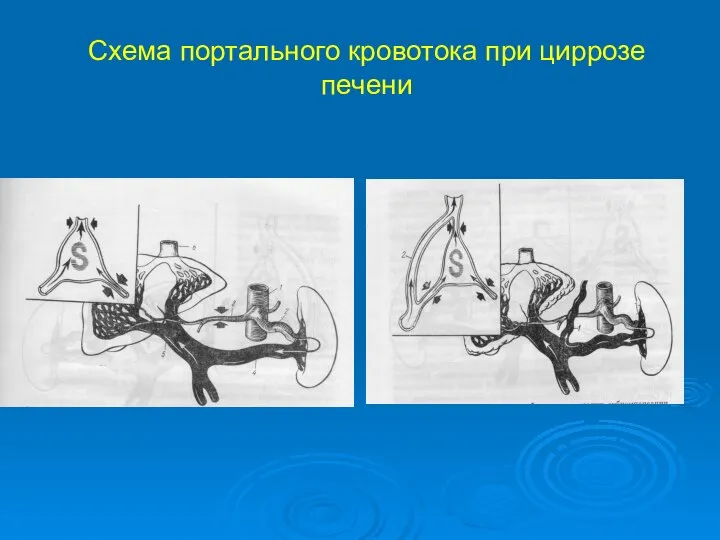
- 57. Схема портального кровотока при циррозе печени
- 58. Декомпенсация портального кровотока
- 59. Схема портального кровотока при внепеченочной ПГ
- 60. Стадии развития синдрома портальной гипертензии Компенсированная Субкомпенсированная Декомпенсированная Умеренное повышениеПД при компенсированном В/печеночном кровообращении, спленомегалия с
- 61. Признаки портальной гипертензии. Расширение вен передней брюшной стенки.(Расширение вен происходит только в случае наличия анастомозов их
- 62. Асцит ПГ – это поражение не только блока внутрипеченочных вен, но в большей степени путей оттока
- 63. Расширение вен брюшной стенки РВБС – следствие сброса крови из портальной системы через незаращенную пупочную или
- 64. Клиника Кр из варикозно расширенных вен П и кардии Наличие признаков ПГ, печеночные знаки, гиперспленизм, нарушения
- 65. Диагностика Лабораторные исследования: общий анализ крови (анемия, лейкопения, тромбоцитопения, снижение Ht), транс-аминазы, ЩФ, дис- и гипопротеинемия,
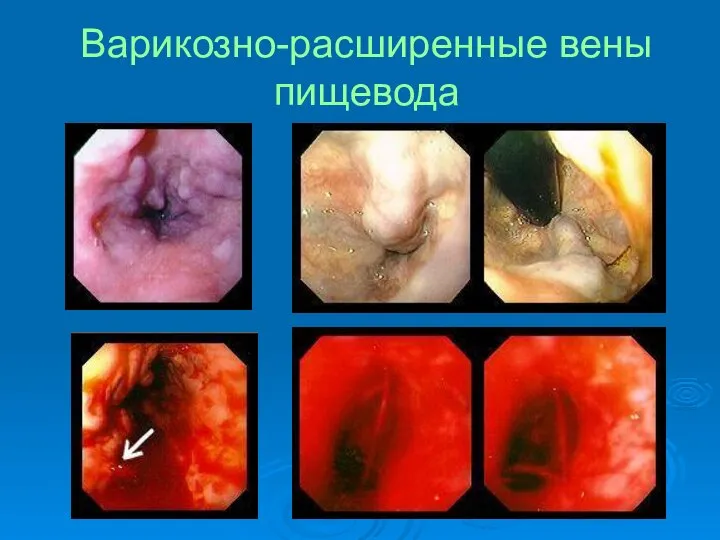
- 66. Варикозно-расширенные вены пищевода
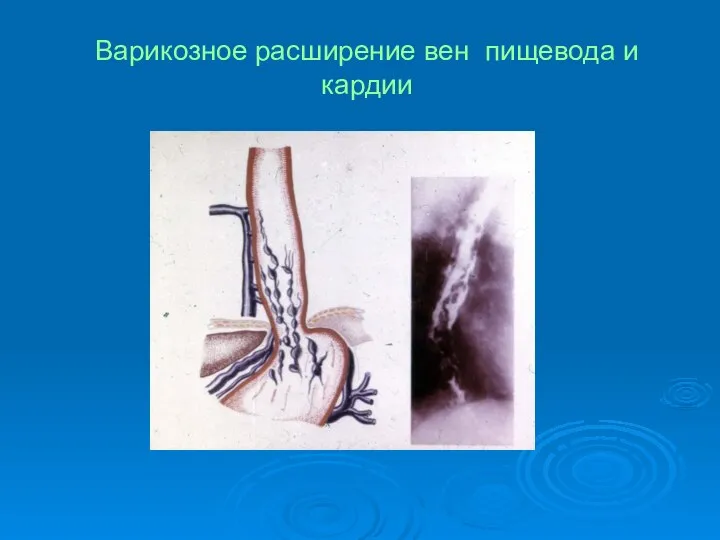
- 67. Варикозное расширение вен пищевода и кардии
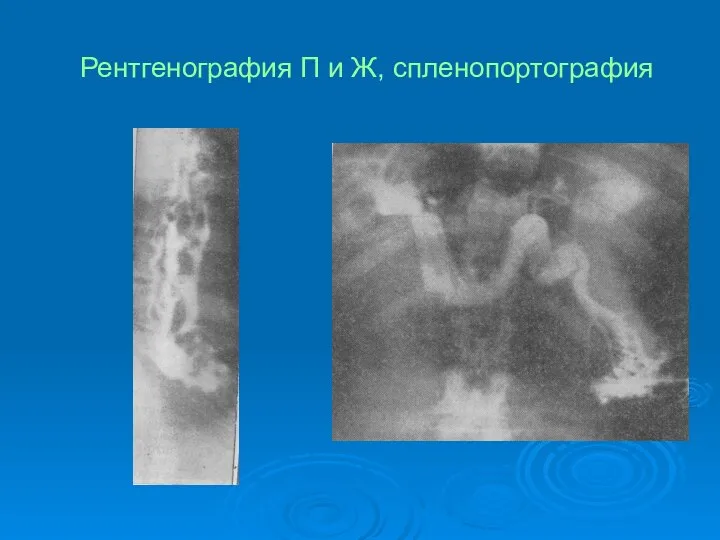
- 68. Рентгенография П и Ж, спленопортография
- 69. Лечение местное Эндоскопи-ческое Зонд Сенгстейки-на-Блейкмо-ра Интравенозная склерозирующая терапия – этоксисклерол, тромбовар, варикоцид и др.вызывают деструкцию вен,
- 70. Тактика при кровотечении из ВРВП Показания к эндоскопическому лечению: Острое кровотечение из ВРВП при любой форме;
- 71. Лечение ГЕМОСТАТИ-ЧЕСКАЯ ТЕРАПИЯ Питуитрин- (окситацин и вазопрессин). Сокращение гладкой М. П, антидиуретическое д-вие. 20ед в 5%
- 72. Лечение Гемостати-ческая терапия Дезинтоксмкация Возмещение ОЦК и компонентная гемотерапия. Ингибиция протеаз: контрикал, гордокс и др. Антигистаминная
- 74. Хирургическое лечение Показания Часто повторяющиеся Кр из ВРВПЖ. Рецидивы кровотечения из ВРВПЖ. Отсутствие эффекта от консервативного
- 75. Оперативное лечение кровотечений из ВРВПЖ Операция Пациоры М.Д. – косое рассечение стенки желудка от дна к
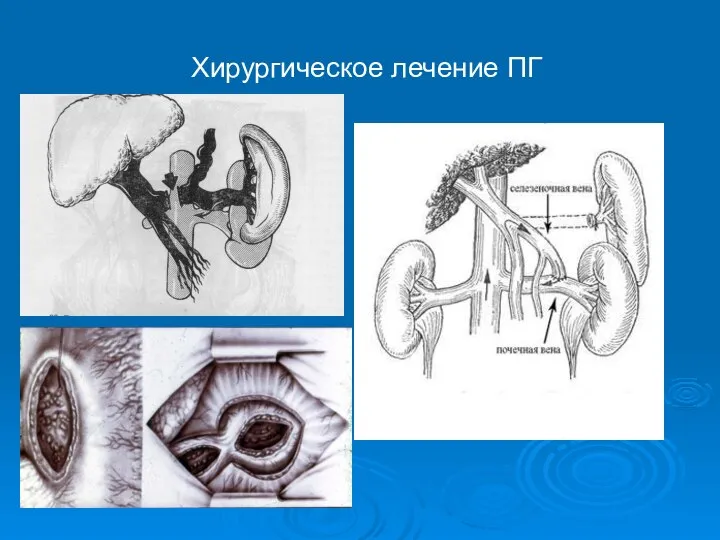
- 76. Хирургическое лечение ПГ
- 77. Оперативное лечение ПГ Органные П-К анастомозы: оментгепатофреникопексия, оментонефропексия и др.,гепатопневмопексия, гепатогастро-пексия. Сосудистые анастомозы: - неселективные –
- 78. Оперативное лечение асцита Формирование лимфовенозных А: (возможны в 75%) - на шее между ДТ и ярёмной
- 79. Оперативное лечение ПГ Операции, уменьшающие приток крови в портальную систему: - спленэктомия, перевязка селезеночной артерии, перевязка
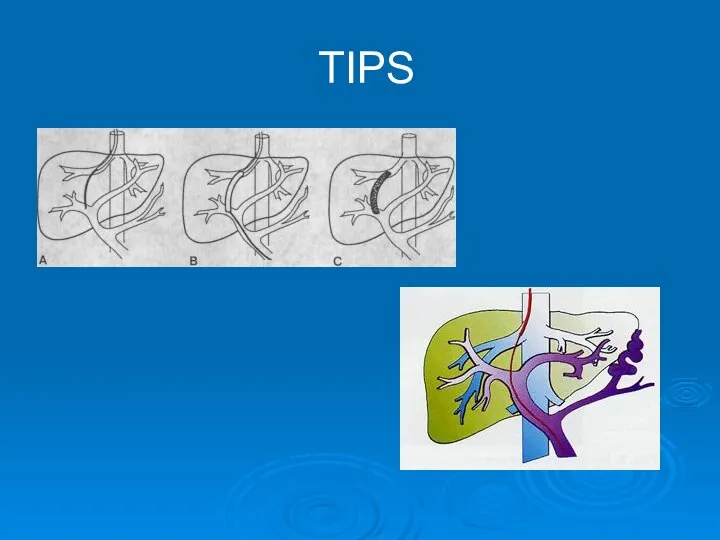
- 80. TIPS
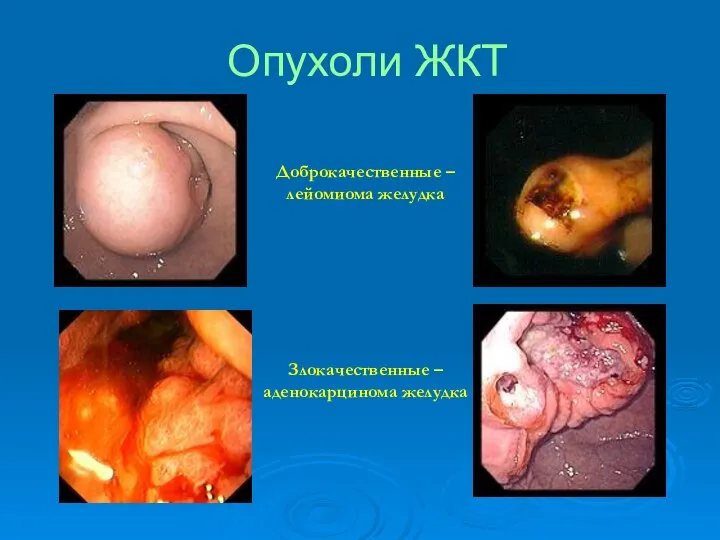
- 81. Опухоли ЖКТ Доброкачественные – лейомиома желудка Злокачественные – аденокарцинома желудка
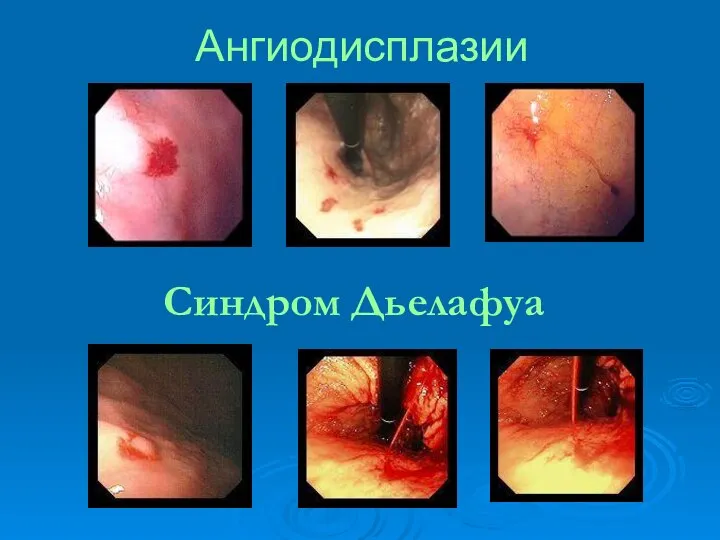
- 82. Ангиодисплазии Синдром Дьелафуа
- 84. Скачать презентацию























































 ЛФК в хирургической стоматологии
ЛФК в хирургической стоматологии Заманауи инсулиндік терапия
Заманауи инсулиндік терапия Магнитно-резонансная томография
Магнитно-резонансная томография Тест-системы ПЦР в Реальном времени для определения коронавирусной инфекции - компании Гербион ГМБХ
Тест-системы ПЦР в Реальном времени для определения коронавирусной инфекции - компании Гербион ГМБХ Иридодиагностика. Диагностика заболевания
Иридодиагностика. Диагностика заболевания Виды узлов, способы образования петель в хирургии
Виды узлов, способы образования петель в хирургии Фонационное дыхание. Отличие фонационного дыхания от физиологического. Типы физиологического дыхания
Фонационное дыхание. Отличие фонационного дыхания от физиологического. Типы физиологического дыхания Повреждение ротаторной манжеты
Повреждение ротаторной манжеты Виды брака в фармации. Законодательная база и ответственность за оборот недоброкачественных лп
Виды брака в фармации. Законодательная база и ответственность за оборот недоброкачественных лп Терминальные состояния. Лекция 2
Терминальные состояния. Лекция 2 Видовые особенности половых органов самок сельскохозяйственных животных
Видовые особенности половых органов самок сельскохозяйственных животных Бронхиалды демікпе
Бронхиалды демікпе Жұмсақ тіндердің жарақаты
Жұмсақ тіндердің жарақаты Психологическое сопровождение пациентов при лечении сколиоза корсетом Шено
Психологическое сопровождение пациентов при лечении сколиоза корсетом Шено Nuclear medicine against cancer
Nuclear medicine against cancer Понятие о предболезни, выявление предболезни надгрузочнымыми пробами
Понятие о предболезни, выявление предболезни надгрузочнымыми пробами Проблеми людства. Хвороби XXI століття
Проблеми людства. Хвороби XXI століття Профилактика травматизма на занятии физической культурой
Профилактика травматизма на занятии физической культурой Nowotwory złośliwe OUN
Nowotwory złośliwe OUN Презентация по ящуру
Презентация по ящуру Сказ. Збудник
Сказ. Збудник Оказание первой помощи детям при несчастных случаях, травмах, отравлениях и состояниях, угрожающих жизни и здоровью
Оказание первой помощи детям при несчастных случаях, травмах, отравлениях и состояниях, угрожающих жизни и здоровью Оказание первой медицинской помощи при обмороке и коллапсе
Оказание первой медицинской помощи при обмороке и коллапсе Общая и частная психопатология: определение, методические подходы диагностики, лечения, профилактики
Общая и частная психопатология: определение, методические подходы диагностики, лечения, профилактики Болезни кожи, вызываемые животными-паразитами
Болезни кожи, вызываемые животными-паразитами Типы творческого мышления, их связь с явлением функциональной асимметрии мозга
Типы творческого мышления, их связь с явлением функциональной асимметрии мозга Требования к обращению с медицинскими отходами
Требования к обращению с медицинскими отходами Diabetes type 1
Diabetes type 1