Содержание
- 2. Внематочная (эктопическая) беременность — имплантация и развитие плодного яйца за пределами слизистой тела матки.
- 3. Классификация по МКБ-10 О00.0 Абдоминальная (брюшная) беременность. О00.1 Трубная беременность. Беременность в маточной трубе. Разрыв маточной
- 4. Классификация Наиболее часто эктопическое плодное яйцо формируется в маточной трубе (96,5–98,5%). Остальные, так называемые «редкие» формы
- 5. Шеечная беременность это нидация плодного яйца в слизистую шеечного канала. Перешеечно-шеечная беременность - локализация эктопической беременности,
- 6. Факторы риска развития шеечной беременности дистрофические изменения в эндометрии (травматические повреждения во время аборта или диагностического
- 7. Гистологические критерии шеечной беременности а) наличие желез эндоцервикса в зоне имплантации; б) область имплантации располагается ниже
- 8. Клиническая картина шеечной беременности безболезненное маточное кровотечение различной интенсивности (от скудного до профузного), возникшее после непродолжительной
- 9. Диагностика внематочной беременности «Золотой стандарт» диагностики внематочной беременности: мочевые и сывороточные тесты ХГЧ, высокочастотное трансвагинальное УЗИ.
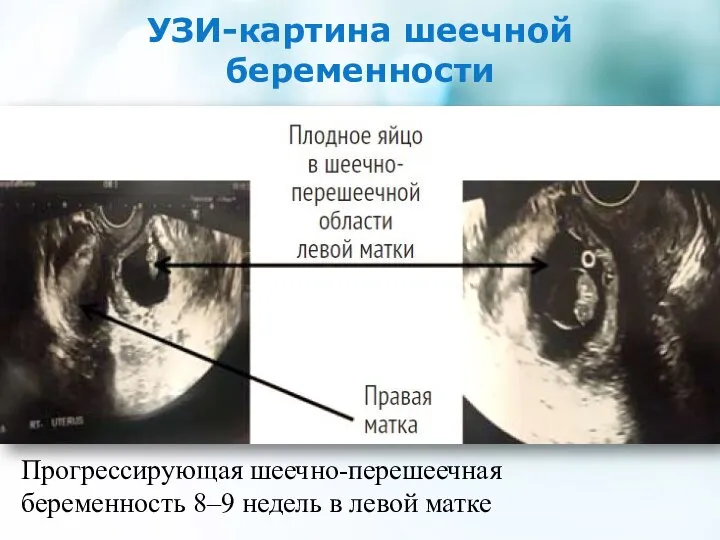
- 10. УЗИ-картина шеечной беременности Прогрессирующая шеечно-перешеечная беременность 8–9 недель в левой матке
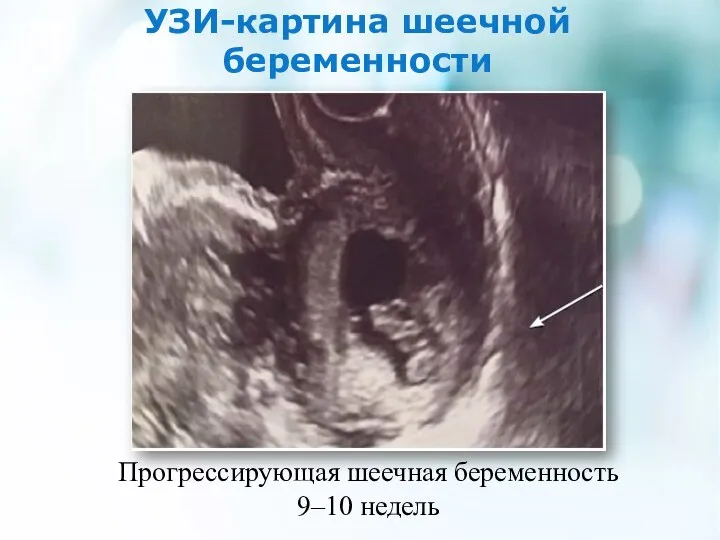
- 11. УЗИ-картина шеечной беременности Прогрессирующая шеечная беременность 9–10 недель
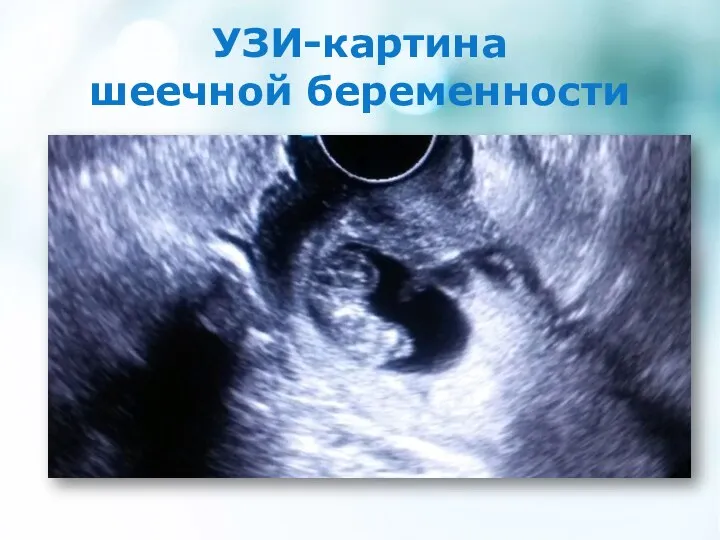
- 12. УЗИ-картина шеечной беременности
- 13. ХГЧ определяется с 7-8-го дня после оплодотворения. при нормальной беременности содержание ХГЧ в крови удваивается каждые
- 14. Диагностика шеечной беременности Прямые эхографические признаки шеечной беременности при трансвагинальном УЗИ: 1) визуализация плодного яйца и
- 15. Диагностика шеечной беременности Косвенные сонографические признаки шеечной беременности: увеличение тела матки при отсутствии признаков маточной беременности
- 16. Шеечную беременность дифференцируют с:
- 17. Лечение шеечной беременности хирургическое Органосберегающая операция (удаление плодного яйца с сохранением плодовместилища) Радикальная операция (удаление плодного
- 18. Органосберегающие методы лечения шеечной беременности гистероскопическая резекция ложа плодного яйца с последующей коагуляцией цервикального канала; селективная
- 19. Показания к гистерэктомии 1) геморрагический шок 2–3-й степени при продолжающемся маточном кровотечении; 2) прорастание хориона в
- 20. Лечение шеечной беременности В РФ для лечения шеечной беременности применяется системное введение метотрексата изолированно или в
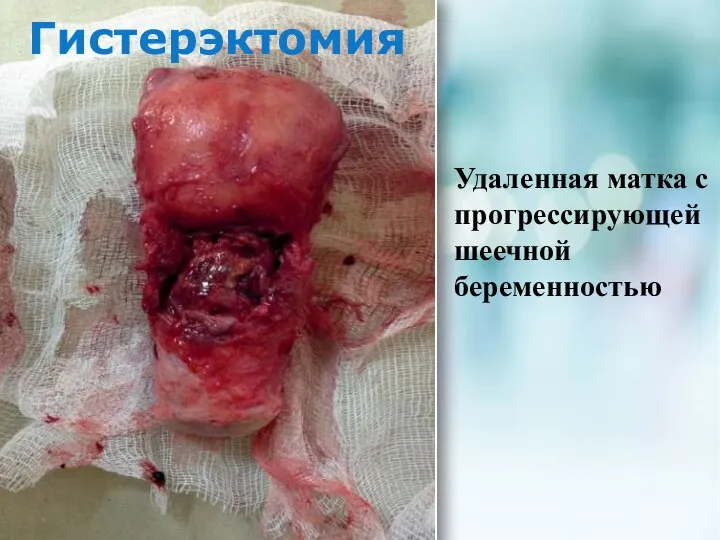
- 21. Гистерэктомия Удаленная матка с прогрессирующей шеечной беременностью
- 22. Метотрексат Противоопухолевый препарат метотрексат применяют «оf 1аbel» для медикаментозного лечения внематочной беременности. Метотрексат, являясь структурным аналогом
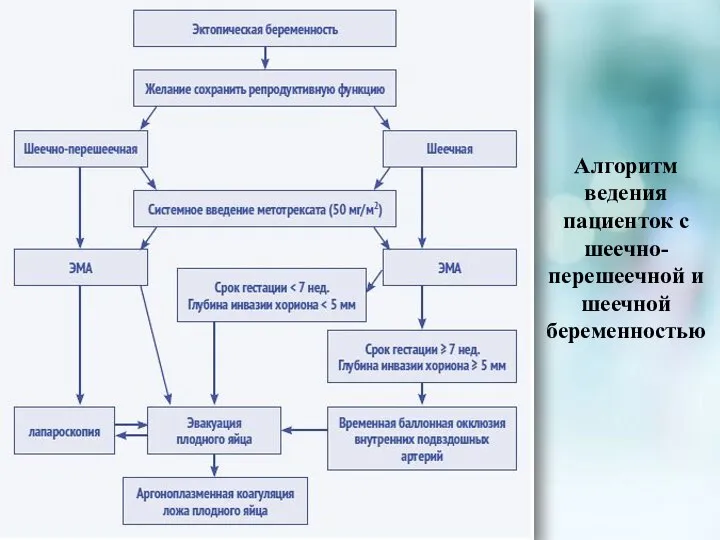
- 23. Алгоритм ведения пациенток с шеечно-перешеечной и шеечной беременностью
- 24. Абдоминальная (брюшная) беременность Первичная плодное яйцо имплантируется непосредственно на брюшине, сальнике, кишечнике или паренхиматозных органах. Вторичная
- 25. Абдоминальная беременность. Статистические данные Риск возникновения брюшной беременности повышается в позднем репродуктивном периоде, особенно при лечении
- 26. Клинические проявления брюшной беременности рецидивирующие маточные кровотечения; болезненность при шевелении плода и при пальпации живота; легко
- 27. Диагностика брюшной беременности УЗИ-признаки брюшной беременности информативны после 16 недель беременности: отсутствие стенки матки вокруг плодного
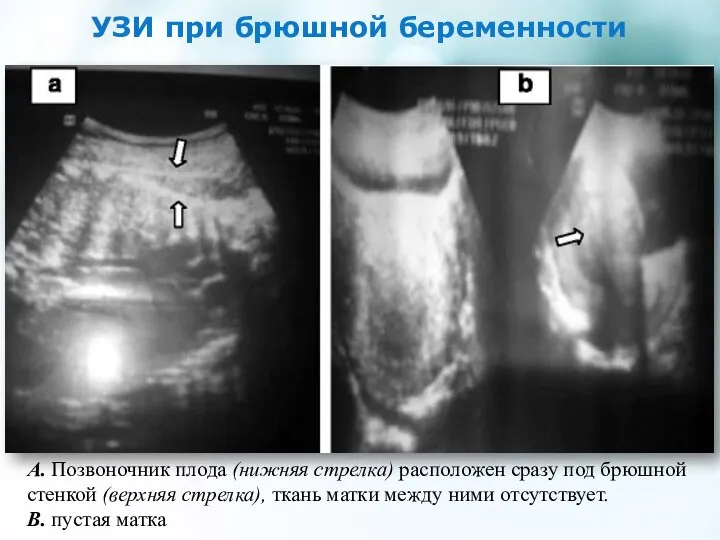
- 28. УЗИ при брюшной беременности А. Позвоночник плода (нижняя стрелка) расположен сразу под брюшной стенкой (верхняя стрелка),
- 29. Дифференциальная диагностика брюшной беременности проводится с: самопроизвольным абортом; 2. внутриутробной гибелью плода; 3. преждевременной отслойкой нормально
- 30. Тактика ведения пациенток с брюшной беременностью Оперативное лечение показано в связи с риском массивного кровотечения. Операция
- 31. Тактика ведения пациенток с брюшной беременностью При больших сроках беременности возможна выжидательная тактика: беременность может быть
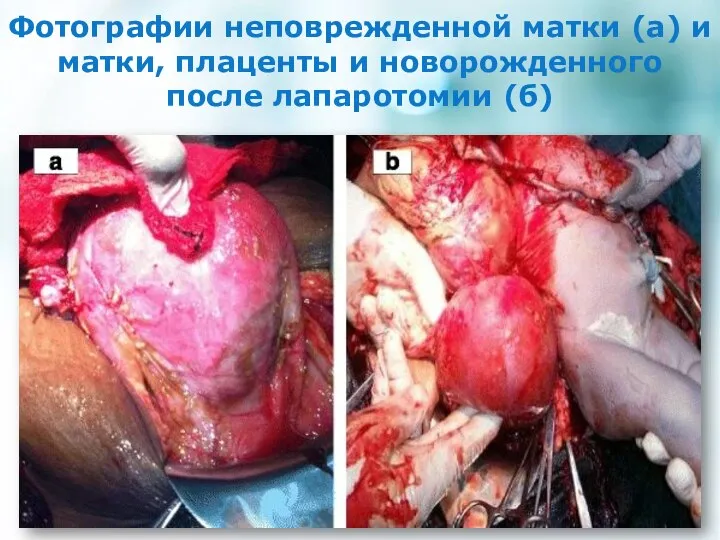
- 32. Фотографии неповрежденной матки (а) и матки, плаценты и новорожденного после лапаротомии (б)
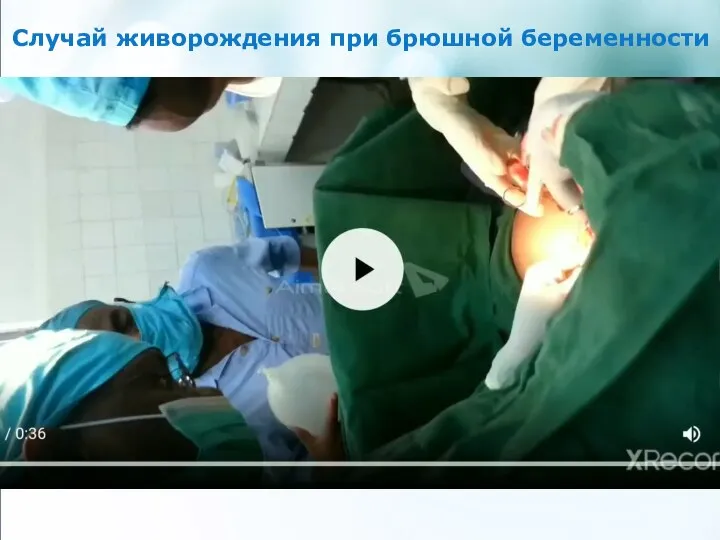
- 33. Случай живорождения при брюшной беременности
- 34. Прогноз Частота возникновения беременности после консервативного или оперативного лечения эктопической беременности - 80%, причем фертильность после
- 35. Темы для научных исследований Внематочная беременность может служить моделью беременности у мужчины или у женщины, у
- 36. Литература Гинекология: национальное руководство / под ред. Г. М. Савельевой, Г. Т. Сухих, В. Н. Серова,
- 38. Скачать презентацию



























 Аутизм, РАС – биокоррекция при аутизме и РАС
Аутизм, РАС – биокоррекция при аутизме и РАС Здоровье человека, его работоспособность и творчество
Здоровье человека, его работоспособность и творчество Тепловая защита новорожденного
Тепловая защита новорожденного Расстройства личности
Расстройства личности Нарушения внешнего дыхания
Нарушения внешнего дыхания Карантиндік зиянкестерді есептеу және анықтау жолдары
Карантиндік зиянкестерді есептеу және анықтау жолдары Реабилитационное отделение
Реабилитационное отделение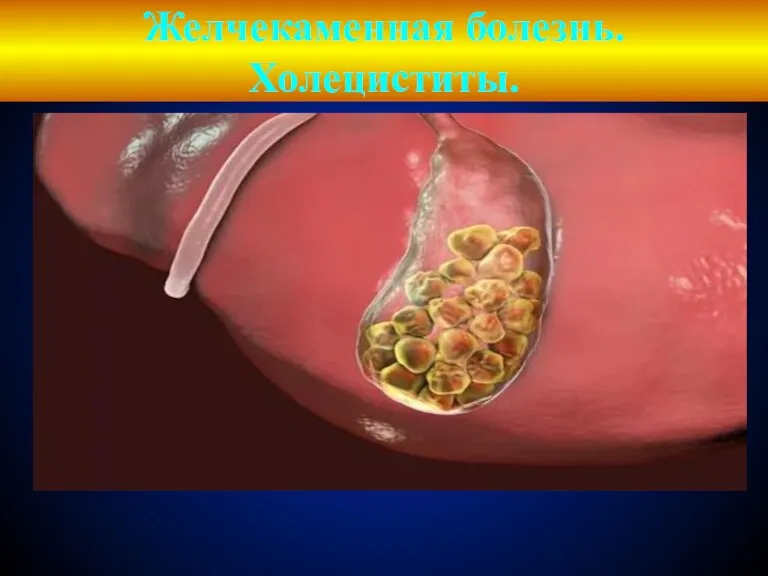 Желчекаменная болезнь. Холециститы
Желчекаменная болезнь. Холециститы Психологическая семиотика
Психологическая семиотика Физиология кожи
Физиология кожи Нейропатическая боль, ассоциированная с раком
Нейропатическая боль, ассоциированная с раком Средства и методы физической реабилитации при артрите коленного сустава
Средства и методы физической реабилитации при артрите коленного сустава Курация больных ГЭРБ (гастроэзофагеальной рефлюксной болезни)
Курация больных ГЭРБ (гастроэзофагеальной рефлюксной болезни) Предупреждение и профилактика инфекционных заболеваний. Гигиенические правила
Предупреждение и профилактика инфекционных заболеваний. Гигиенические правила Аритмии сердца
Аритмии сердца Гостра променева хвороба
Гостра променева хвороба Профилактика психосоматических заболеваний обучающихся
Профилактика психосоматических заболеваний обучающихся 127698
127698 Артериялық гипертензиядан жүрек ишимиясының арту себебі, пайда болуы
Артериялық гипертензиядан жүрек ишимиясының арту себебі, пайда болуы Злокачественные опухоли кожи. Базальноклеточный рак
Злокачественные опухоли кожи. Базальноклеточный рак Синдром красного глаза. Конъюктивиты. Лекция 4
Синдром красного глаза. Конъюктивиты. Лекция 4 reabilitatsia_zabolevaniy_organov_dykhania (1)
reabilitatsia_zabolevaniy_organov_dykhania (1) Здоровье и влияющие на него факторы. Оказание первой доврачебной помощи
Здоровье и влияющие на него факторы. Оказание первой доврачебной помощи Исследование объективного статуса больного
Исследование объективного статуса больного Биорезонансная терапия в педиатрической практике
Биорезонансная терапия в педиатрической практике Кишечные швы
Кишечные швы Кровотечения. Гемостаз
Кровотечения. Гемостаз Профилактика инекций
Профилактика инекций