Содержание
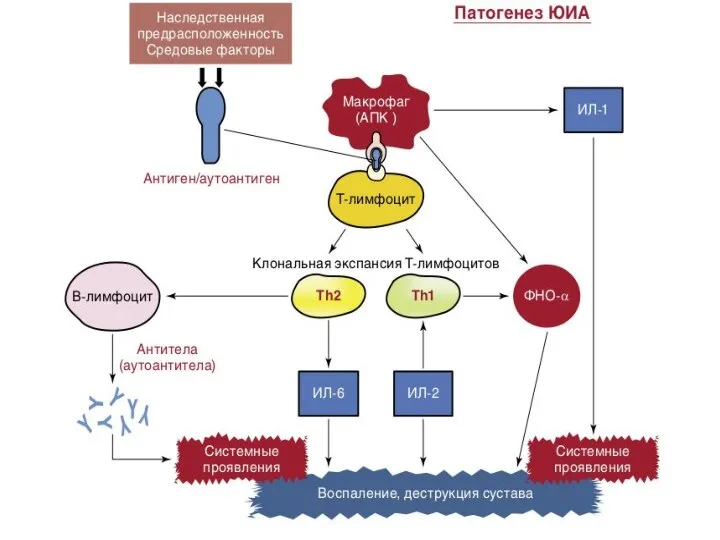
- 2. Юношеский артрит (ювенильный идиопатический артрит)– один из наиболее частых и самых инвалидизирующих ревматических заболеваний, неустановленной причины,
- 4. Эпидемиология Заболеваемость ЮА составляет от 2 до 16 на 100 тыс. детского населения в возрасте до
- 5. Диагностика 1. Жалобы При полиартрите могут быть жалобы на потерю массы тела, утреннюю скованность или скованность,
- 6. Диагностика 2. Анамнез Анализ гинекологического и акушерского анамнеза матери (выяснение наличия урогенитальных и других инфекций, которые
- 7. Диагностика 3. Физикальное обследование Общее состояние средней тяжести, иногда тяжелое. Рекомендуется провести осмотр, пальпацию всех групп
- 8. Диагностика 3. Физикальное обследование При перкуссии границ и аускультации сердца - поражение сердца манифестирует через 4-17
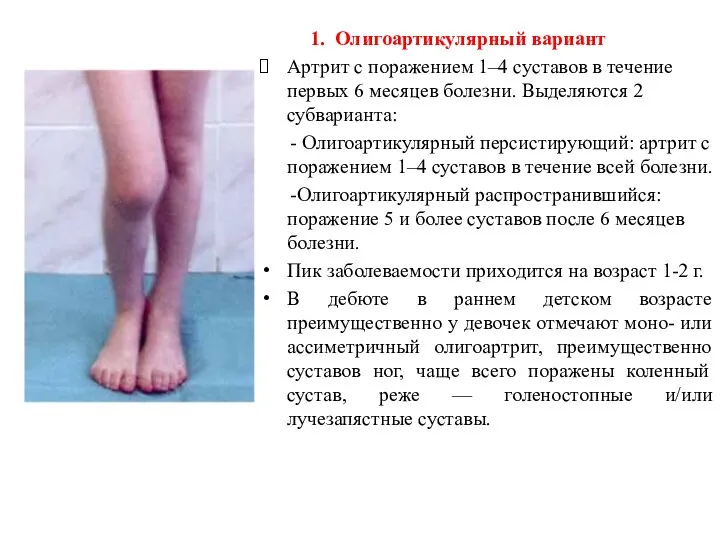
- 9. 1. Олигоартикулярный вариант Артрит с поражением 1–4 суставов в течение первых 6 месяцев болезни. Выделяются 2
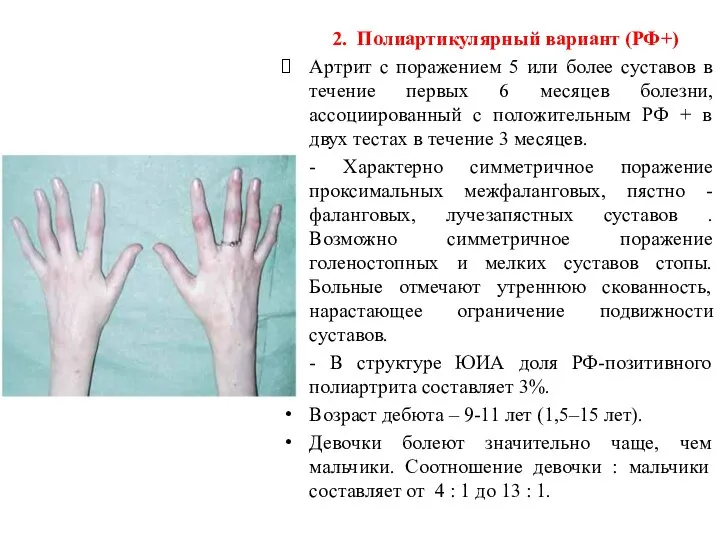
- 10. 2. Полиартикулярный вариант (РФ+) Артрит с поражением 5 или более суставов в течение первых 6 месяцев
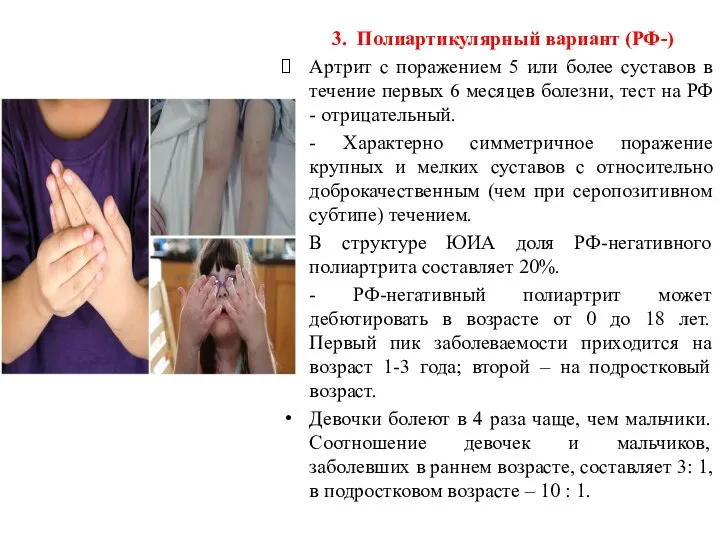
- 11. 3. Полиартикулярный вариант (РФ-) Артрит с поражением 5 или более суставов в течение первых 6 месяцев
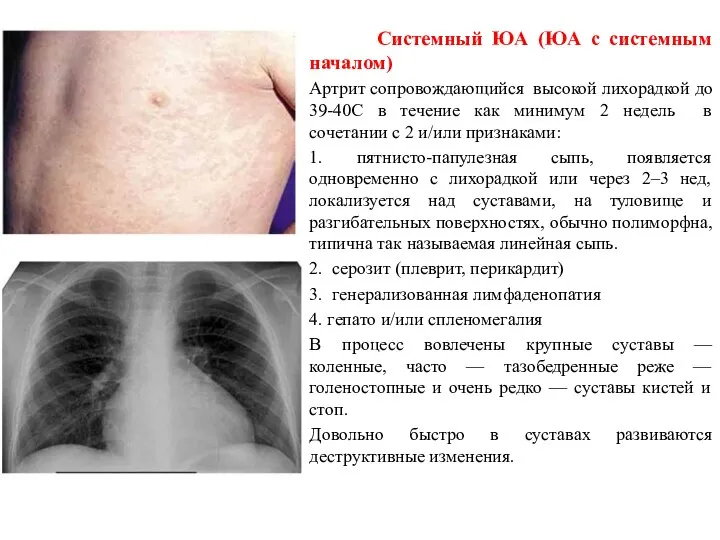
- 12. Системный ЮА (ЮА с системным началом) Артрит сопровождающийся высокой лихорадкой до 39-40С в течение как минимум
- 13. Лабораторная диагностика
- 14. Лабораторная диагностика
- 15. Лабораторная диагностика
- 16. Иммунологический и иммуногенетический анализы крови
- 17. Иммунологический и иммуногенетический анализы крови
- 18. Лабораторная диагностика
- 19. Лабораторная диагностика
- 20. Лабораторная диагностика
- 21. Лабораторная диагностика
- 22. Лабораторная диагностика
- 23. Лабораторная диагностика
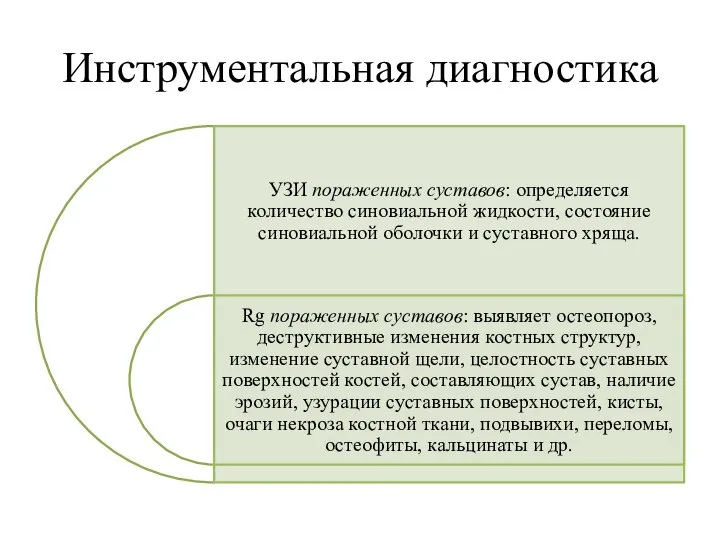
- 24. Инструментальная диагностика
- 25. Инструментальная диагностика
- 26. Инструментальная диагностика
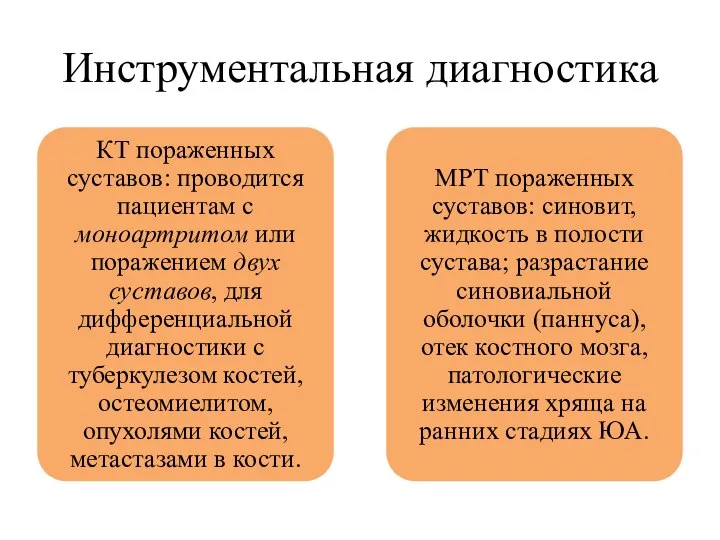
- 27. Инструментальная диагностика
- 28. Инструментальная диагностика
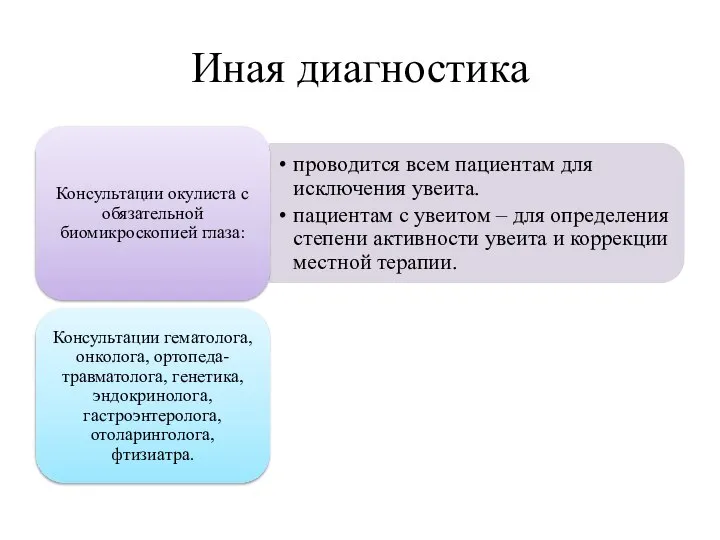
- 29. Иная диагностика
- 30. Лечение I. Консервативное лечение При наличии выраженного болевого синдрома – - диклофенак натрия (с 6 лет)
- 31. ГИБП (ингибитор ФНО-α): рекомендуется при неэффективности метотрексата или лефлуномида в максимально переносимой дозировке с высокой и
- 32. - Переключение на абатацепт по 10 мг/кг/ внутривенно по схеме 0, 2, 4-я нед, далее каждые
- 33. Увеит, ассоциированный с ЮИА. Местное лечение и коррекция терапии офтальмологом. Рекомендуется проведение форсажа с дексаметазонсодержащими каплями
- 35. Скачать презентацию
























 Диагностика, лечение хронического калькулезного сиалоаденита: клинический случай
Диагностика, лечение хронического калькулезного сиалоаденита: клинический случай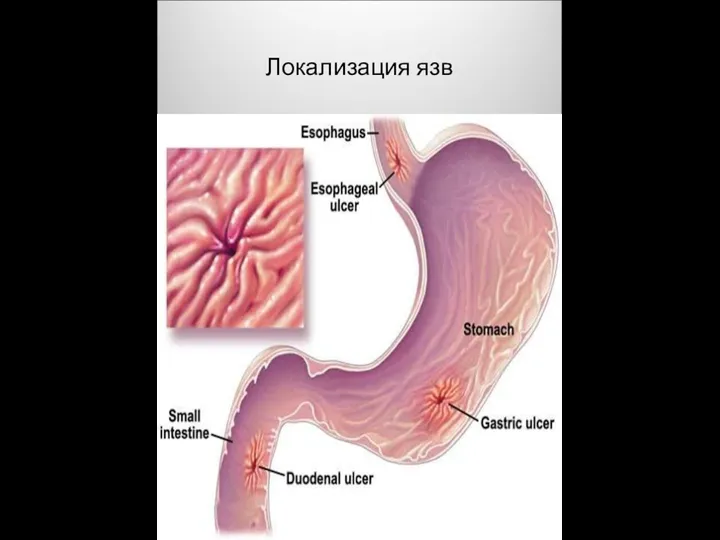 Локализация язв
Локализация язв Визуальная диагностика гигантоклеточной опухоли
Визуальная диагностика гигантоклеточной опухоли Субарахнойдальное кровоизлияние: этиология, клиника, патогенез, диагностика, лечение
Субарахнойдальное кровоизлияние: этиология, клиника, патогенез, диагностика, лечение Показания для перевода в ОРИТ
Показания для перевода в ОРИТ СОСТАВ ГЕЛЯ В 1 Г ГЕЛЯ: ИНСУЛИН ЧЕЛОВЕЧЕСКИЙ 2 МЕ ФОСФАТИДИЛХОЛИН 3 МГ АЛЬФА-ЛИПОЕВАЯ КИСЛОТА 3 МГ ЯНТАРНАЯ КИСЛОТА 2 МГ БЕТА-КАРОТИН 2
СОСТАВ ГЕЛЯ В 1 Г ГЕЛЯ: ИНСУЛИН ЧЕЛОВЕЧЕСКИЙ 2 МЕ ФОСФАТИДИЛХОЛИН 3 МГ АЛЬФА-ЛИПОЕВАЯ КИСЛОТА 3 МГ ЯНТАРНАЯ КИСЛОТА 2 МГ БЕТА-КАРОТИН 2 Дефект нижней челюсти. Состояние после удаления новообразования
Дефект нижней челюсти. Состояние после удаления новообразования Методика физической реабилитации у детей с врожденными аномалиями развития
Методика физической реабилитации у детей с врожденными аномалиями развития Сексуалдық проблемалары бар науқастармен қарым қатынас
Сексуалдық проблемалары бар науқастармен қарым қатынас Ұос жылдарындағы медиктердің атқарған қызметтері
Ұос жылдарындағы медиктердің атқарған қызметтері Нанобиотехнологии: Полимерные мицеллы
Нанобиотехнологии: Полимерные мицеллы Острая сердечная недостаточность (ОСН)
Острая сердечная недостаточность (ОСН) Первая помощь при травмах опорно-двигательного аппарата
Первая помощь при травмах опорно-двигательного аппарата Репаранты
Репаранты Фолиевая кислота
Фолиевая кислота Особенности поддерживающей терапии пациентов с трижды-негативным раком молочной железы на фоне химиотерапии
Особенности поддерживающей терапии пациентов с трижды-негативным раком молочной железы на фоне химиотерапии Ми – жұлын сұйықтығының құрамы мен диагностикалық маңызы
Ми – жұлын сұйықтығының құрамы мен диагностикалық маңызы Дуоденогастральный рефлюкс желчи
Дуоденогастральный рефлюкс желчи Сравнительная оценка показателей биохимического анализа крови и нейротрофического фактора
Сравнительная оценка показателей биохимического анализа крови и нейротрофического фактора Барри Маршал и его открытие
Барри Маршал и его открытие shkola_molodykh_vrachey_prezentatsi_gruppy_zdorovya
shkola_molodykh_vrachey_prezentatsi_gruppy_zdorovya Мошенники и пандемия
Мошенники и пандемия Биологически активные добавки (БАД) к пище Vital Fucoidan
Биологически активные добавки (БАД) к пище Vital Fucoidan Патофизиология сердечной недостаточности
Патофизиология сердечной недостаточности Дипломдық жобаның тақырыбы: Fluke 719 электр калибраторы
Дипломдық жобаның тақырыбы: Fluke 719 электр калибраторы ВМК для детей. Как укрепить иммунитет и улучшить питание тканей глаза?
ВМК для детей. Как укрепить иммунитет и улучшить питание тканей глаза? Страховой полис ДМС. Важные принципы работы ДМС
Страховой полис ДМС. Важные принципы работы ДМС Жедел холангит
Жедел холангит