Содержание
- 2. Острая дыхательная недостаточность (ОДН) – это состояние, при котором легкие не в состоянии обеспечить нормальный газовый
- 3. Диагностическим критерием ОДН является РаО₂ РаСО₂ >50 мм рт. ст. (при отсутствии внутрисердечного шунтирования) Диагноз может
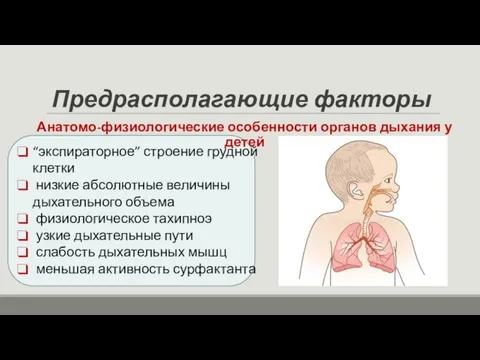
- 4. Предрасполагающие факторы Анатомо-физиологические особенности органов дыхания у детей “экспираторное” строение грудной клетки низкие абсолютные величины дыхательного
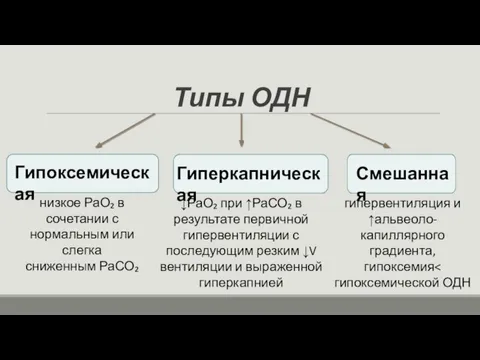
- 5. Типы ОДН Гипоксемическая Гиперкапническая Смешанная низкое РаО₂ в сочетании с нормальным или слегка сниженным РаСО₂ ↓РаО₂
- 6. Патофизиологические механизмы ОДН недостаточная вентиляция нарушение вентиляционно-перфузионных отношений внутрилегочное шунтирование справа налево нарушение альвеолярно-капиллярной диффузии Чаще
- 7. Диагностика ОДН
- 8. Общие симптомы слабость потливость
- 9. Со стороны дыхательной системы тахипноэ или брадипноэ ослабление или отсутствие дыхательных шумов цианоз парадоксальное дыхание раздувание
- 10. Со стороны сердечно-сосудистой системы тахи- или брадикардия гипер- или гипотензия аритмия парадоксальный пульс остановка сердца
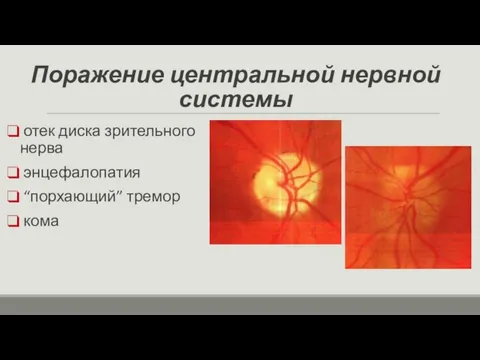
- 11. Поражение центральной нервной системы отек диска зрительного нерва энцефалопатия “порхающий” тремор кома
- 12. При появлении у ребенка одного или нескольких клинических признаков дыхательной недостаточности необходимо провести анализ газового состава
- 13. Цианоз Центральный Периферический Цианоз может отсутствовать у больных с анемией до появления тяжелой гипоксемии
- 14. Диагностические критерии I. Клинические: тахипноэ или брадипноэ, апноэ парадоксальный пульс уменьшение или отсутствие дыхательных шумов стридор,
- 15. II. Лабораторно-инструментальные РаО2 РаСО2 > 60 мм рт. ст. рН артериальной крови ЖЕЛ максимальное инспираторное давление
- 16. Обструкция верхних дыхательных путей
- 17. Причины обструкции верхних ДП сужения внутреннего просвета ДП (подсвязочный стеноз, опухоль, ларингомаляция и др.) наружные сдавливания
- 18. 1. Врождённые заболевания неврологические расстройства аномалии черепно-лицевой области гипокальциемия
- 19. 2. Приобретенные заболевания и повреждения инфекции (эпиглоттит, заглоточный абсцесс, ангина Людвига и др.) травма (постинтубационный отек,
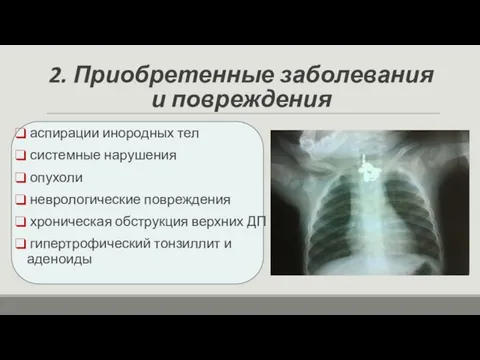
- 20. 2. Приобретенные заболевания и повреждения аспирации инородных тел системные нарушения опухоли неврологические повреждения хроническая обструкция верхних
- 21. Общие принципы лечения острой обструкции ДП у детей восстановление проходимости верхних ДП ликвидация бронхиальной обструкции коррекция
- 22. Эпиглоттит
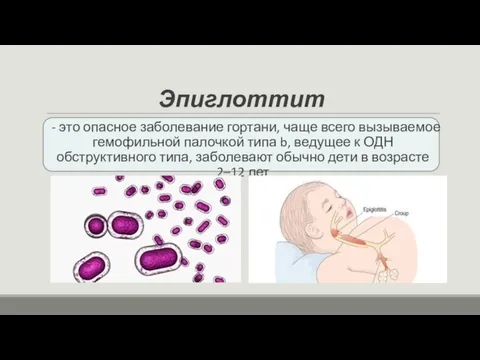
- 23. Эпиглоттит - это опасное заболевание гортани, чаще всего вызываемое гемофильной палочкой типа b, ведущее к ОДН
- 24. Возникают нарушения фонации затруднение при глотании увеличение t° тела Симптомы могут быстро прогрессировать до полной непроходимости
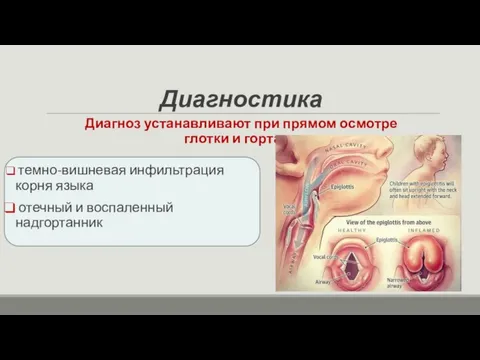
- 25. Диагностика темно-вишневая инфильтрация корня языка отечный и воспаленный надгортанник Диагноз устанавливают при прямом осмотре глотки и
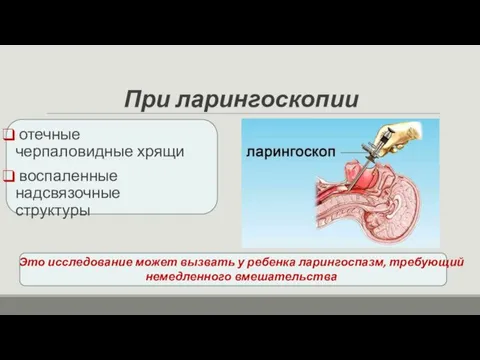
- 26. При ларингоскопии отечные черпаловидные хрящи воспаленные надсвязочные структуры Это исследование может вызвать у ребенка ларингоспазм, требующий
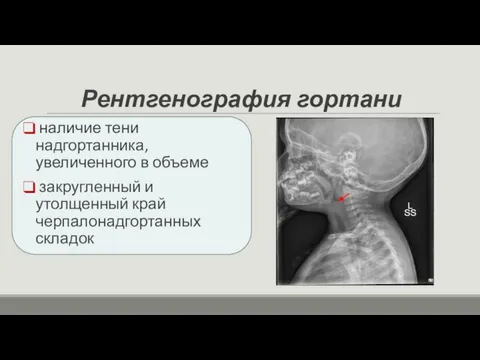
- 27. Рентгенография гортани наличие тени надгортанника, увеличенного в объеме закругленный и утолщенный край черпалонадгортанных складок
- 28. Лечение Транспортировку осуществляют только в положении сидя. Парентерально вводят амоксициллин/клавуланат (40 мг/кг/сут) или цефтриаксон (100–200 мг/кг/сут)
- 29. Стенозирующий ларинготрахеит
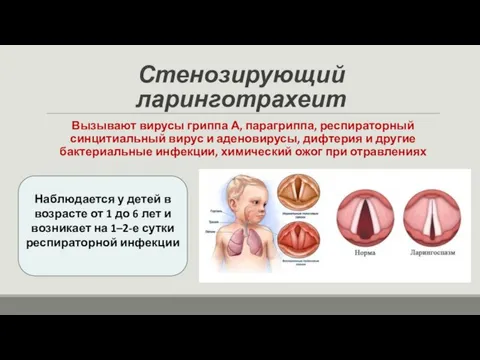
- 30. Стенозирующий ларинготрахеит Вызывают вирусы гриппа А, парагриппа, респираторный синцитиальный вирус и аденовирусы, дифтерия и другие бактериальные
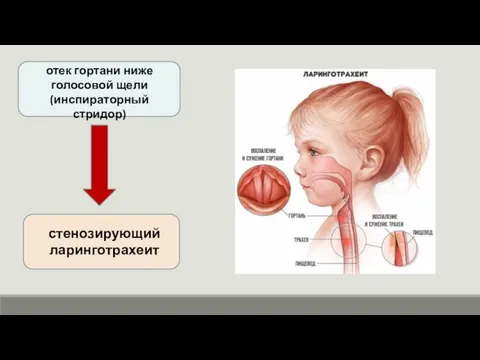
- 31. отек гортани ниже голосовой щели (инспираторный стридор) стенозирующий ларинготрахеит
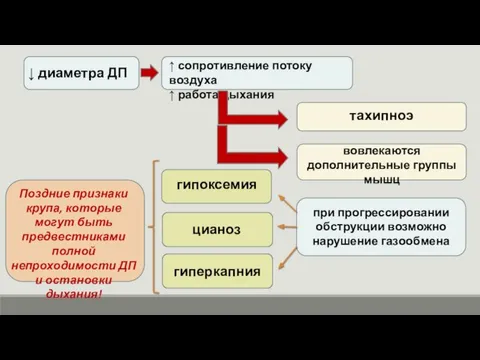
- 32. ↓ диаметра ДП ↑ сопротивление потоку воздуха ↑ работа дыхания тахипноэ вовлекаются дополнительные группы мышц при
- 33. I степень стеноза гортани ясное сознание беспокоен инспираторная одышка кожные покровы обычной окраски ЧСС > возрастной
- 34. Круп II степени втяжение уступчивых мест грудной клетки стридорозное дыхание слышно на расстоянии при возбуждении периодически
- 35. III степень возникает аритмичное дыхание на фоне выраженного удушья выпадение пульса на вдохе пароксизмальная тахикардия РаО₂
- 36. IV степень поверхностное аритмичное дыхание разлитой общий цианоз брадикардия кома асфиксия РаО↓ падает ниже 70 мм
- 37. Лечение Интенсивную терапию ОДН надо начинать с ингаляций крупнодисперсных аэрозолей При стенозе гортани I степени используют:
- 38. При стенозе II–III степени начинают с в/м или в/в введения ГКС (дексаметазон 0,3–0,5 мг/кг или преднизолон
- 39. При IV степени стеноза начинается с ингаляции 0,1% адреналина в дозе 0,01 мг/кг (или, в крайнем
- 40. Обструкция нижних дыхательных путей
- 41. Обструкция нижних дыхательных путей Бронхообструктивный синдром развивается при: бронхиальной астме, остром или хроническом обструктивном бронхите, бронхиолите,
- 42. Патогенетические механизмы Спазм гладкой мускулатуры бронхов Отек слизистой оболочки бронхов Гиперсекреция слизи Коллапс бронхиол из-за давления
- 43. Признаки обструкции на уровне бронхиол экспираторная одышка свистящие хрипы на фоне локального ослабления дыхания выраженные нарушения
- 44. Обструктивный бронхит и бронхиолит доказана вирусная этиология заболевания в сочетании с аллергическим фоном лидируют респираторный синцитиальный
- 45. Клиника Внезапно с гипертермии, одышки, выраженного беспокойства. Над легкими определяется коробочный перкуторный звук, на выдохе прослушиваются
- 46. Тяжесть ДН при бронхиолите шкала Флетчера
- 47. Лечение САЛЬБУТАМОЛ (2-6 лет 100-200 мкг, 6–12 лет 200 мкг, старше 12 лет 200–400 мкг) или
- 48. Обострение бронхиальной астмы Клиника: одышка, спастический кашель, затрудненное или свистящее дыхание. Спирометрия: снижение скорости выдоха, которое
- 49. СТЕПЕНЬ ТЯЖЕСТИ ОБОСТРЕНИЯ БА
- 50. Эффект терапии оценивают через 20 мин, при недостаточном эффекте вводят повторные дозы бронхолитика и ИГКС. Лечение
- 51. После купирования удушья При легком обострении необходимо продолжить бронходилатационную терапию β₂-агонистами каждые 4–6 ч в течение
- 52. Лечение обострения БА При тяжелом обострении БРОНХОЛИТИКИ (сальбутамол 2,5 мг или беродуал 0,5–1 мл) с интервалом
- 53. Лечение обострения БА При астматическом статусе Оксигенотерапия 100% кислородом, Мониторирование АД,ЧСС, ЧДД, SaO2. После катетеризации вены
- 54. Симптомы: неэффективный кашель, инспираторную одышку с вовлечением вспомогательной мускулатуры, участием в дыхании крыльев носа, свистящие хрипы
- 55. Баллотирующие инородные тела звук хлопанья ИТ о сомкнутые связки, который слышен на расстоянии баллотирующее ИТ может
- 56. Фиксированные инородные тела Клиника: внезапный кашель, дыхание учащено и затруднено, втяжение уступчивых мест грудной клетки, выражен
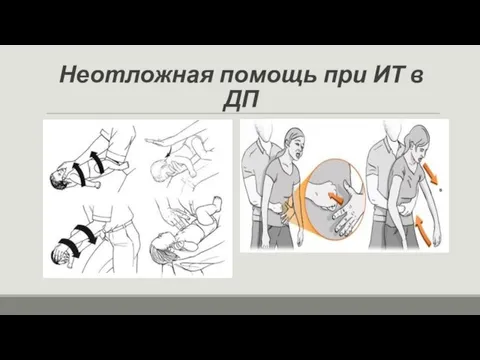
- 57. Неотложная помощь при ИТ в ДП
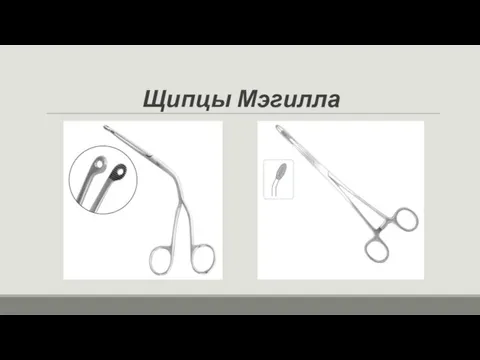
- 58. Щипцы Мэгилла
- 59. Клиника: быстро нарастающая асфиксия, цианоз, выраженный ларинго- и бронхоспазм, падение артериального давления. Аспирация Происходит в случаях
- 60. Неотложная помощь при аспирации дренирующее положение аспирация из ротоглотки рвотные масс и остатков пищи интубация трахеи
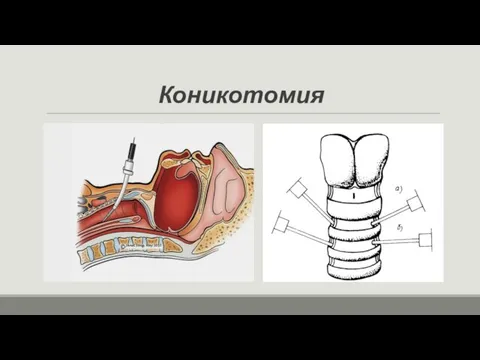
- 61. Коникотомия
- 62. Отёк лёгких Патологическое увеличение объема внесосудистой жидкости в легких повышение гидростатического давления в легочных сосудах снижение
- 63. Клиническая картина Осмотр: одышка с втяжением уступчивых мест грудной клетки, кашель с кровянистой мокротой, отеки на
- 64. Лечение внутривенно вводят фуросемид 1–2 мг/кг (при отсутствии эффекта повторяют введение через 15–20 мин), преднизолон 5–10
- 65. Синдром острого внутриплеврального напряжения чаще всего острое напряжение в плевральной полости развивается в результате спонтанного или
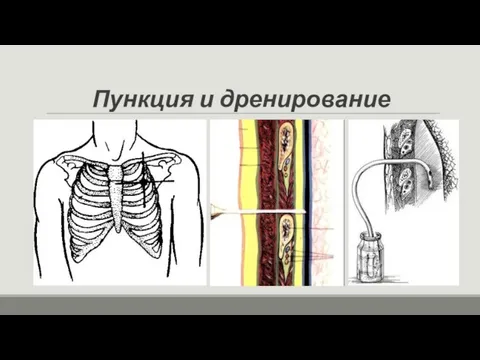
- 66. Пункция и дренирование
- 67. Литература Неотложные состояния, Острая дыхательная недостаточность у детей/ Блохин Б.М.: Кафедра поликлинической и неотложной педиатрии Педиатрического
- 69. Скачать презентацию


















































 Стрептококк
Стрептококк Перфорация полых органов брюшной полости
Перфорация полых органов брюшной полости Влияние постуральных характеристик на толерантность к физическим нагрузкам у пациентов кардиологического профиля
Влияние постуральных характеристик на толерантность к физическим нагрузкам у пациентов кардиологического профиля Сестринское дело в лабораторной диагностике
Сестринское дело в лабораторной диагностике Профилактика неинфекционных заболеваний
Профилактика неинфекционных заболеваний Роль младшего и среднего медицинского персонала. Санитпарно-противоэпидемический режим детской больницы
Роль младшего и среднего медицинского персонала. Санитпарно-противоэпидемический режим детской больницы Что такое превентивная медицина
Что такое превентивная медицина Ядовитые растения и первая помощь при отравлениями щелочью
Ядовитые растения и первая помощь при отравлениями щелочью Кишечный шов. Виды, техника. Операция ушивания колотой и резанной раны кишки
Кишечный шов. Виды, техника. Операция ушивания колотой и резанной раны кишки Лекция № 9. Учение об инфекции.ppt_
Лекция № 9. Учение об инфекции.ppt_ Мейіргерлік тексеру жүргізу. Түрлі қиын аурулардағы ерекшеліктер
Мейіргерлік тексеру жүргізу. Түрлі қиын аурулардағы ерекшеліктер Нанотоксикология – новое направление для исследований
Нанотоксикология – новое направление для исследований Карієс у школярів різних вікових груп
Карієс у школярів різних вікових груп Спортшылардың физикалық жүктемеге бейімделу ерекшелігі
Спортшылардың физикалық жүктемеге бейімделу ерекшелігі Системная красная волчанка (СКВ)
Системная красная волчанка (СКВ) Виды ран
Виды ран Рак толстой кишки в Курской области. Перспективы уменьшения смертности
Рак толстой кишки в Курской области. Перспективы уменьшения смертности Питание в климактерический период
Питание в климактерический период О дополнительных мерах по предотвращению распространения кори в Санкт-Петербурге
О дополнительных мерах по предотвращению распространения кори в Санкт-Петербурге Продромальный период
Продромальный период Кровотечения из желудочно - кишечного тракта
Кровотечения из желудочно - кишечного тракта Основы иммуногематологии: группы крови АВО
Основы иммуногематологии: группы крови АВО Портфолио по учебной практике
Портфолио по учебной практике День борьбы с диабетом
День борьбы с диабетом Ventricular tachycardias in the absence of structural heart disease
Ventricular tachycardias in the absence of structural heart disease Методы исследования в физиологии
Методы исследования в физиологии Гиперфункция нижних косых мышц: клиника, диагностика, лечение
Гиперфункция нижних косых мышц: клиника, диагностика, лечение Конфеты Пантогемка ПЛЮС с витаминами, лизатом пропионовокислых бактерий и пантогематогеном
Конфеты Пантогемка ПЛЮС с витаминами, лизатом пропионовокислых бактерий и пантогематогеном