Слайд 2В перикардиальной полости при различных патологических состояниях может накапливаться значительное количество жидкости

как вследствие ее экссудации (за счет воспалительного процесса в серозной оболочке сердца), так и транссудации (пропотевания).
Слайд 3 Общие заболевания, нередко осложняющиеся экссудативным перикардитом:
ревматизм,
туберкулез,
вирус Коксаки,
сепсис,
брюшной

тиф,
заболевания почек в стадии почечной недостаточности (уремический перикардит),
болезни системы крови (острые лейкозы),
злокачественные новообразования с метастазированием в перикард.
Слайд 4Околосердечные воспалительные заболевания, приводящие к экссудативному перикардиту:
левосторонняя эмпиема плевры,
плевропневмония,
медиастинит,
поддиафрагмальный

абсцесс.
Повреждение сердечной оболочки сердца с накоплением выпота наблюдается при закрытой травме (ранении) сердца, а также вследствие его других непосредственных повреждений.
Слайд 5 Скопление невоспалительной жидкости (гидроперикард) в перикардиальной полости чаще всего наблюдается при:
выраженной

сердечной недостаточности,
при тяжелой форме микседемы,
после массивного рентгеновского облучения области сердца
Слайд 6
Клиническая картина (симптомокомплекс) в определенной степени зависит от количества жидкости и скорости

ее накопления в перикардиальной полости
Скопление небольшого количества жидкости не сказывается на функции сердца и обычно протекает бессимптомно.
Нарушения кровообращения (падение артериального давления, венозный застой возникают, когда в перикардиальной полости создается давление 50 — 60 мм рт.ст.
При медленном накоплении выпота постепенно увеличивается объем перикардиальной полости, в связи с чем внутриперикардиальное давление существенно не повышается даже при больших выпотах (до 2 — 3 л).
При быстром накоплении жидкости давление в полости перикарда становится положительным, а его нарастающее повышение приводит к сдавлению (тампонаде) сердца.
Слайд 7Основной жалобой больных является выраженная постоянная и нарастающая одышка, переходящая вскоре в

затрудненное дыхание и тяжелое диспноэ.
Больные вынуждены принять сидячее положение (ортопноэ). Нередко дыхание облегчается в коленно-локтевом или сидячем полусогнутом вперед положении.
При воспалительном поражении серозной оболочки сердца возможно появление колющих, стреляющих болей в области сердца (не за грудиной) различной интенсивности (от легкого покалывания до очень интенсивных) и продолжительности, не купирующихся нитроглицерином, усиливающихся при движении, кашле, чихании и дыхании.
Эти боли уменьшаются в сидячем положении, особенно при наклоне вперед (поза «молящегося магометанина»).
Слайд 8Объективные данные
Синевато-бледная окраска кожи и слизистых оболочек.
Сдавление жидкостью верхней полой

вены вызывает цианоз и отечность лица, верхних конечностей. Яремные вены набухают, но не пульсируют.
При сдавлении выпотом нижней полой вены на нижних конечностях появляются отеки, которые исчезают в горизонтальном положении больного.
При массивном перикардиальном выпоте может наблюдаться небольшое вьшячивание в области сердца. Межреберные промежутки в этой области часто бывают сглаженными.
Слайд 9Верхушечный толчок хотя и ослаблен, но чаще всего сохраняется, даже при наличии

в перикарде большого количества жидкости.
Он смещается вверх от нижней и кнугри от левой границ тупости, и определяется в 3-м и 4-м межреберьях кнугри от срединно-ключичной линии, вместо 4-го и 5-го межреберьев в норме.
Слайд 10Границы сердечной тупости меняются в зависимости от положения тела больного: когда он

встает, зона притупления во 2-м и 3-м межреберьях сокращается на 2 — 4 см с каждой стороны (смещается медиально), а тупость в нижних межреберьях на столько же расширяется.
Тупость над областью сердца при выпоте в перикардиальную полость имеет необычную интенсивность («деревянная»).
Слайд 11Аускультация
При воспалительном поражении серозной оболочки сердца, когда листки перикарда становятся шероховатыми

и при сокращении сердца трутся друг о друга, возможно выслушивание шума трения перикарда.
Шум трения перикарда при выслушивании создает впечатление близко слышимого звука.
У разных больных шум трения перикарда может быть различной звучности и характера. У одних он напоминает хруст снега в морозный день, у других — шелест бумаги, у третьих — царапанье («крр, крр»)
В некоторых случаях шум трения перикарда можно осязать рукой, т.е. определить пальпаторно.
Слайд 12Диагностика
Характерная рентгенологическая картина
ЭКГ: низкий вольтаж комплекса QRS, подъем интервала S

— Т выше изоэлектрической линии, в дальнейшем — снижение.
Зубец Т вначале сглажен, затем становится отрицательным.
Изменения на ЭКГ напоминают таковые при инфаркте миокарда, однако выявляются одинаково во всех отведениях, т.е. конкордантно, отсутствуют изменения зубца Q.
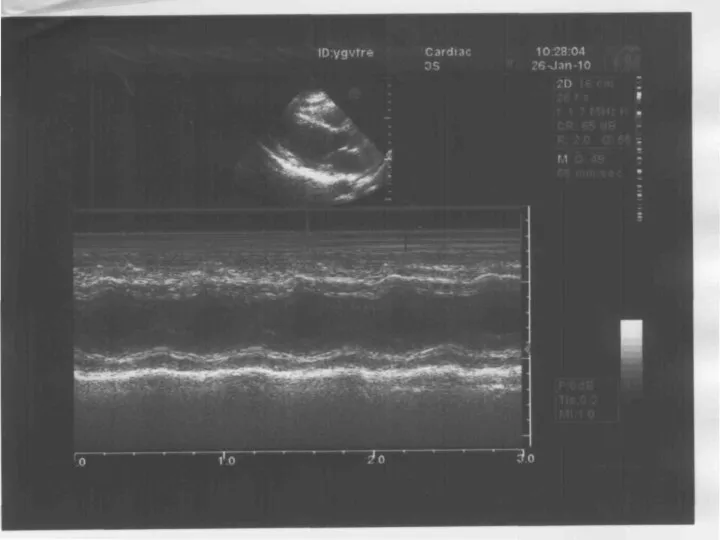
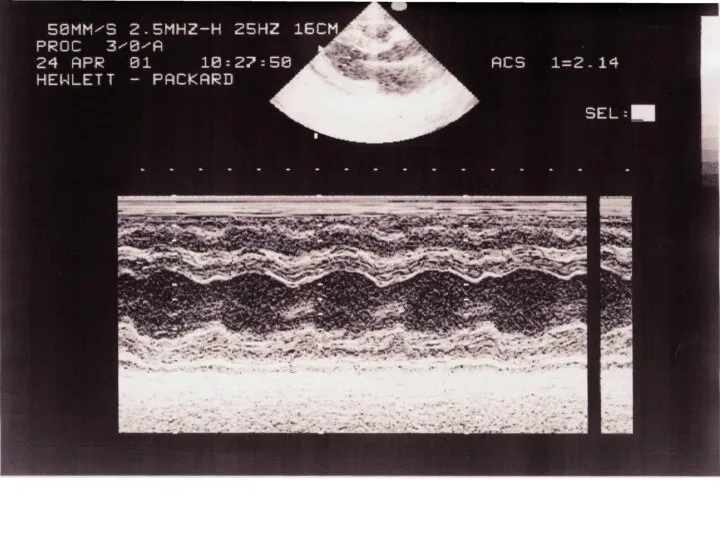
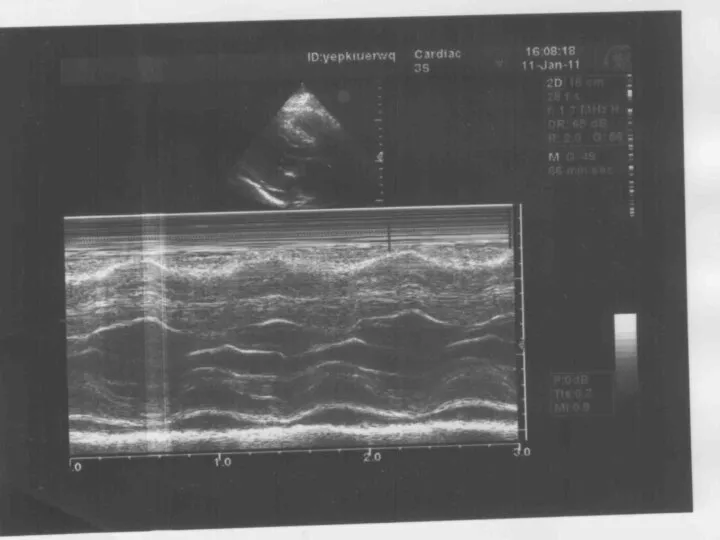
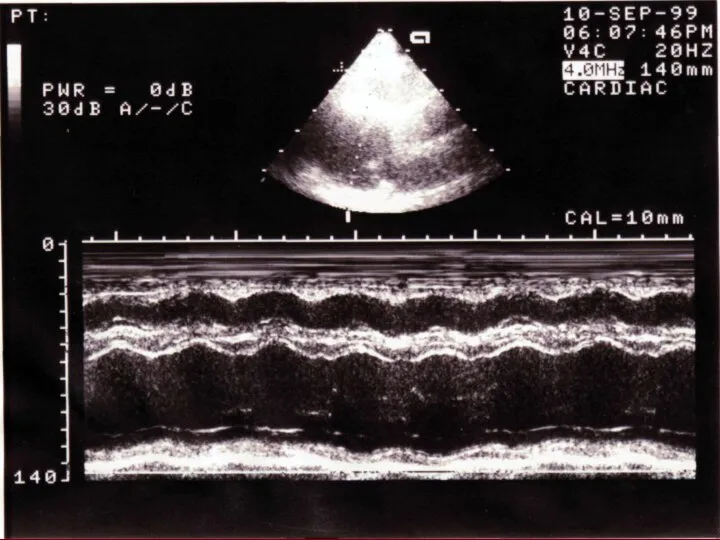
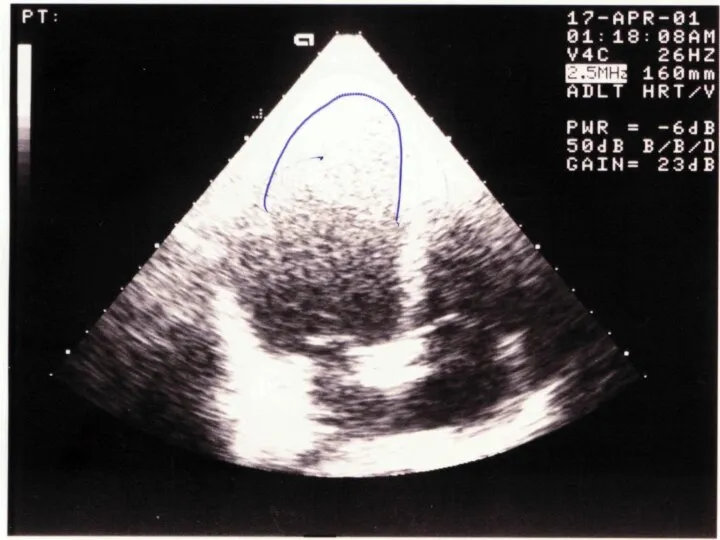
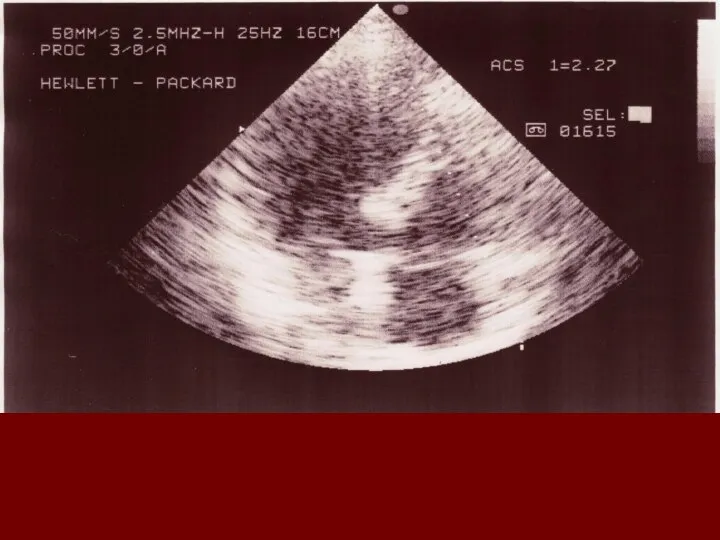
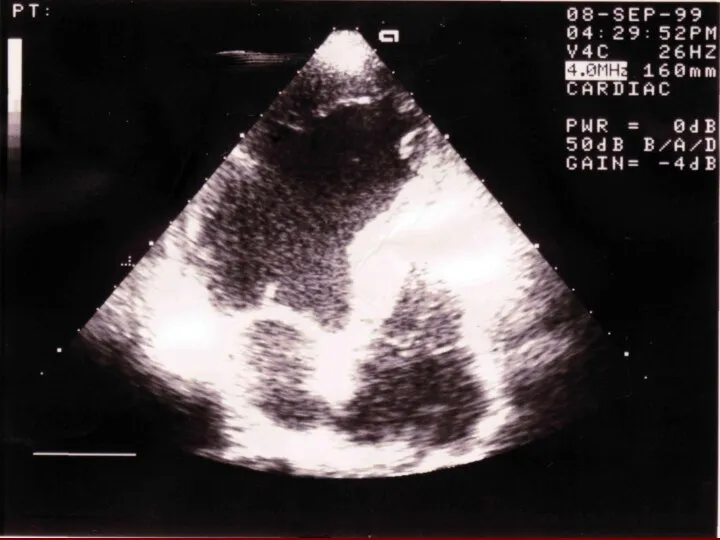
При ЭхоКГ выявляется свободное от эхосигналов пространство между эпикардом задней стенки левого желудочка и перикардом. Отмечается избыточная экскурсия передней и задней стенок сердца
Образованием грубых рубцов и сращений листков перикарда, формированием «волосатого» или «панцирного» сердца чаще всего заканчиваются туберкулезные, гнойные и послераневые перикардиты.
Слайд 17Лечение
Симптоматическое лечение состоит из бессолевой диеты, ограничения употребляемой в течение суток

жидкости до 500 — 600 мл и назначения диуретиков (фуросемида 40 мг внутривенно).
Хирургическое лечение включает в себя несколько методов — пункцию перикарда, перикардиотомию и перикардэктомию.
Показаниями к пункции перикарда являются тампонада сердца, гнойный характер процесса, затягивающееся рассасывание выпота, а также необходимость уточнения диагноза (диагностическая пункция).
Слайд 19Атеросклероз
Хронический патологический процесс, связанный с уплотнением и утолщением стенок артерий, в связи

с нарушением метаболизма липидов и белков, причина большинства случаев смерти в странах, где население ведет западный образ жизни.
Атеросклероз (Ас)— представляет собой один из вариантов артериосклероза, характеризуется поражением крупных артерий и приводит к развитию коронарной (ишемической) болезни сердца, аневризмы аорты, заболеваний артерий нижних конечностей, почечных, мозговых сосудов.
Слайд 20Схема атеросклеротической бляшки
1 — эндотелий, 2 — некротический центр (клеточный детрит,
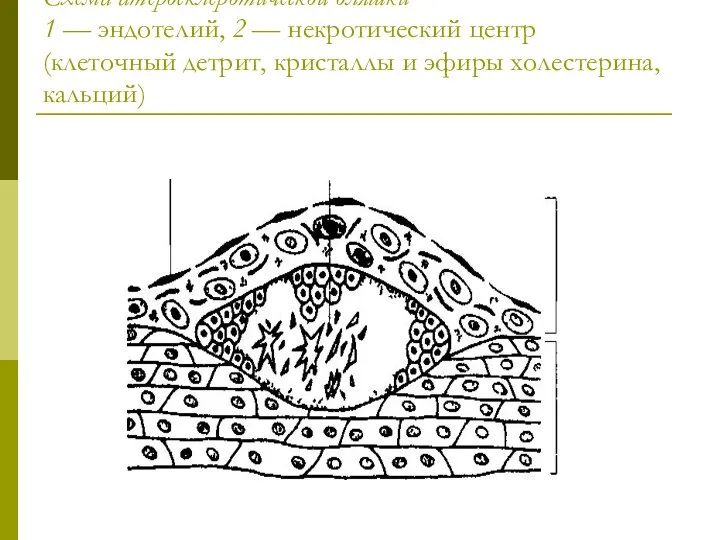
кристаллы и эфиры холестерина, кальций)
Слайд 21Факторы риска
Необратимые
Возраст
Пол (мужчины болеют чаще)
Генетическая предрасположенность — положительный семейный

анамнез преждевременного развития Ас.
Обратимые
Табакокурение
Артериальная гипертензия
Ожирение.
Потенциально или частично обратимые:
Гиперлипидемия (гиперхолестеринемия или триглицериде-
мия)
Низкие уровни липопротеидов высокой плотности.
Гипергликемия и сахарный диабет.
Другие возможные факторы:
Низкая физическая активность (гиподинамия)
Эмоциональный стресс или тип личности.
Слайд 22Новые факторы риска развития атеросклероза
У 50% пациентов, перенесших острое коронарное событие,

главные факторы риска отсутствовали
1.Воспаление (местное и системное) – маркер – СРБ
2.Инфекция (Chlamydia pneumoniae, Citomegalovirus, Helicobacter pylori,хроническая инфекция зубов
3. Высокий уровень гомоцистеина
Гомоцистеин – АК, возникающая при превращении метионина в цистеин
Уровень гомоцистеина повышается при недостатке фолиевой кислоты, вит. В6 и В12, при почечной недостаточности, гипотиреозе, пернициозной анемии и онкологических заболеваниях (молочной железы, яичников, поджелудочной железы).
Курение блокирует синтез вит.В6 и увеличивает синтез гомоцистеина
Факторы, связанные высоким уровнем гомоцистеина: возраст, мужской пол, курение
Слайд 23Наиболее мощными факторами развития Ас, согласно эпидемиологическим данным, являются
гиперхолестеринемия,
артериальная гипертензия,
табакокурение.

Они же лучше всех подвергаются обратному развитию, т. е. возможна профилактика
Слайд 24Периоды
развития атеросклероза
Начальный, доклинический, когда изменения в органах еще малодоступны диагностике, но уже

наблюдается склонность к вегетососудистым нарушениям, наличие факторов риска.
Период клинических проявлений, в котором выделяют 3 стадии: ишемическую, некротическую и склеротическую.
Слайд 25Клиническая картина
определяется локализацией, стадией патологического процесса, факторами риска, осложняющими течение.
В доклиническом

периоде жалоб нет, затем возможны неспецифические жалобы, обусловленные поражением различных сосудистых русел.
При преобладании церебрального атеросклероза - головокружение, шум в ушах или голове, головная боль различной локализации и интенсивности, снижение памяти, нарушение сна.
При развитии коронарного атеросклероза: чувство дискомфорта и боль в области сердца с развитием синдрома стенокардии, сердцебиение, перебои в работе сердца, редкий пульс, плохая переносимость физической нагрузки.
Слайд 26При наличии атеросклероза нижних конечностей — ощущение слабости, боль и парастезии в

нижних конечностях, особенно при ходьбе, «синдром перемежающейся хромоты» при подъеме в гору, похолодание и «зябкость» стоп.
При осмотре больные нередко выглядят старше своих лет: тургор кожи снижен, она становится сухая, морщинистая, атрофичная.
Возможно выявить извитость и уплотнение стенки периферических артерий (лучевой, плечевой, височной).
Слайд 27Объективные признаки
Пульсация артерий тыла стопы и заднеберцовой артерии ослаблена. На роговице

глаз вследствие отложения липидов обнаруживается «липидная» или «старческая» дуга («arcus senilis»).
При семейной гиперхолестеринемии возможно обнаружение ксантом — желтоватых плотных, возвышающихся над кожей, различных по величине образований, представляющих собой отложения холестерина.
Чаще они локализуются в параорбитальных областях и в области локтевых суставов по задней поверхности
Слайд 28Диагностика
Контроль АД с суточным его мониторированием.
Вазография (реография, осцилография и другие).
Электрокардиография с

проведением фармакологических и нагрузочных проб.
ЭХО и допплерография сердца и сосудов.
Изотопная сцинтиграфия миокарда и почечных артерий.
Рентгенологические и особенно ангиографические методы.
Слайд 29Лечебные мероприятия
Направлены на устранение факторов риска:
1. Соблюдение правильного образа жизни.
2. Достаточная физическая

нагрузка, переносимая больным.
3. Прекращение курения.
4. Лечение гипертонической болезни и сахарного диабета.
5. Борьба с гиперхолестеринемией (используются средства, снижающие синтез холестерина, плазмаферез).
Слайд 30Средиземноморская диета
Включает повышенное потребление цельного зерна, фруктов, овощей, орехов, оливкового масла и

умеренное потребление алкоголя
Снижает уровень С-реактивного белка (маркер воспаления), уровень IL-6, IL-7, и IL-18
Положительно влияет на функцию эндотелия, а также устойчивость к инсулину.
За 2 года на фоне повышенной двигательной активности масса тела снизилась на 4,0 кг при 2,4 кг в контрольной группе
Слайд 31Ишемическая болезнь сердца (ИБС)
острое или хроническое поражение сердца, вызванное уменьшением или прекращением

доставки крови к миокарду, обусловленное в большинстве случаев поражением коронарных артерий атеросклерозом.
В ИБС входит ряд синдромов:
стенокардия,
инфаркт миокарда,
аритмии сердца,
сердечная недостаточность.
Слайд 32Клиническая классификация включает в себя следующие формы
Внезапная коронарная смерть (первичная остановка сердца).
Стенокардия.
Стенокардия

напряжения.
Впервые возникшая стенокардия напряжения.
Стабильная стенокардия напряжения (с указанием функционального класса больного от I до IV).
Прогрессирующая стенокардия напряжения.
Спонтанная стенокардия (покоя).
Инфаркт миокарда.
Крупноочаговый (трансмуральный).
Мелкоочаговый.
Постинфарктный кардиосклероз.
Нарушения сердечного ритма (с указанием формы).
Сердечная недостаточность.
Слайд 33Стабильная стенокардия
Функциональные классы стабильной стенокардии напряжения
I. Больной хорошо переносит обычные физические

нагрузки. Приступы стенокардии наступают только при нагрузке высокой интенсивности.
П. Небольшие ограничения обычной физической нагрузки. Приступы возникают при ходьбе по ровному месту на расстояние более 500 м, при подъеме более чем на 1 этаж. Вероятность приступов стенокардии увеличивается при ходьбе в холодную погоду, против ветра, при эмоциональном возбуждении или в первые часы после пробуждения.
Слайд 34Функциональные классы стабильной стенокардии напряжения
III. Выраженное ограничение обычной физической активности. Приступы

возникают при ходьбе в нормальном темпе по ровному месту на расстояние 100 - 500 м, при подъеме на 1 этаж.
IV. Стенокардия возникает при небольших физических нагрузках, при ходьбе по ровному месту на расстояние менее 100 м. Характерно возникновение приступов стенокардии в покое (увеличение венозного притока к сердцу при переходе больного в горизонтальное положение).
Слайд 35Диагностика
Диагноз стенокардии подтверждается ЭКГ, снятой во время приступа, в то время

как в межприступном периоде ЭКГ может быть нормальной.
Характерным считается снижение амплитуды и инверсия зубца Т, смещение интервала ST более чем на 1 мм книзу от изолинии.
При атипичной локализации боли могут возникать в левой 1/2 грудной клетки: в области верхушки сердца или в верхней ее половине
Слайд 36Стенокардия покоя
Болевой синдром при стенокардии покоя аналогичен таковому при стенокардии напряжения:

боль располагается за грудиной, имеет давящий, сжимающий характер, имеет сходную иррадиацию.
Отличается от стенокардии напряжения тем, что возникает в лежачем положении больного в момент засыпания или ночью. Боли уменьшаются после перемены лежачего положения на сидячее или после приема нитроглицерина. Приступ, как правило, длится менее 15 минут.
Роль нагрузки выполняет усиление венозного притока (преднагрузки) в положении лежа. Столь незначительный характер нагрузки и стабильность условий возникновения и лечения позволили отнести этот вид стенокардии к стабильной стенокардии напряжения очень малых нагрузок (т. е. к IV функциональному классу).
Слайд 37Вариантная (спонтанная) стенокардия
Описана в 1959 году Принцметалом, относится к стенокардии покоя,

т. к. чаще всего возникает ночью в одно и то же время, характеризуется длительным приступом типичных ангинозных болей, который плохо купируется нитроглицерином.
Ее характерной чертой являются изменения на ЭКГ во время приступа в виде резкого дугообразного смещения сегмента ST, что отражает субэпикардиальную или трансмуральную ишемию.
Слайд 39Диагностика ИБС
1.Тесты с физической нагрузкой
2.Фармакологические пробы
3. Стресс-ЭхоКГ
4. Радиоизотопная сцинтиграфия с таллием, который

слабо накапливается в ишемизированной зоне
5. Коронароангиогрография - рентгенологическое исследование венечных артерий сердца после заполнения их контрастным веществом.
6.Ультразвуковая визуализация контрастированных артерий при условии наличия УЗИ-аппаратуры с высокой разрешающей способностью.
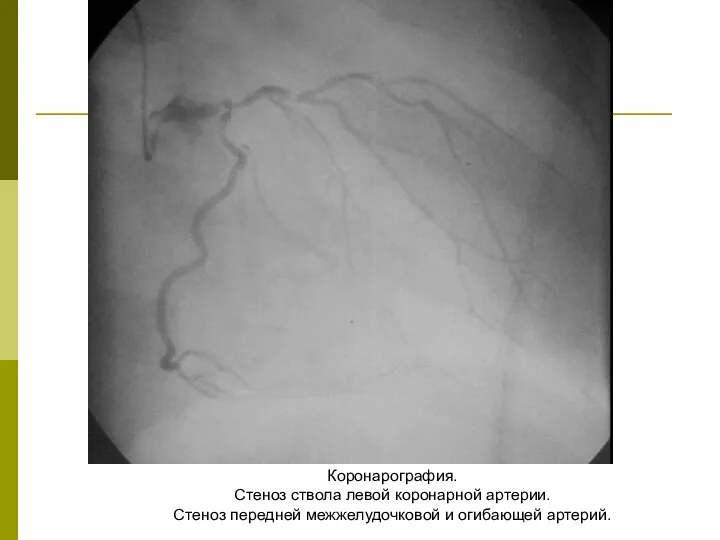
Слайд 40Коронарография.
Стеноз ствола левой коронарной артерии.
Стеноз передней межжелудочковой и огибающей артерий.
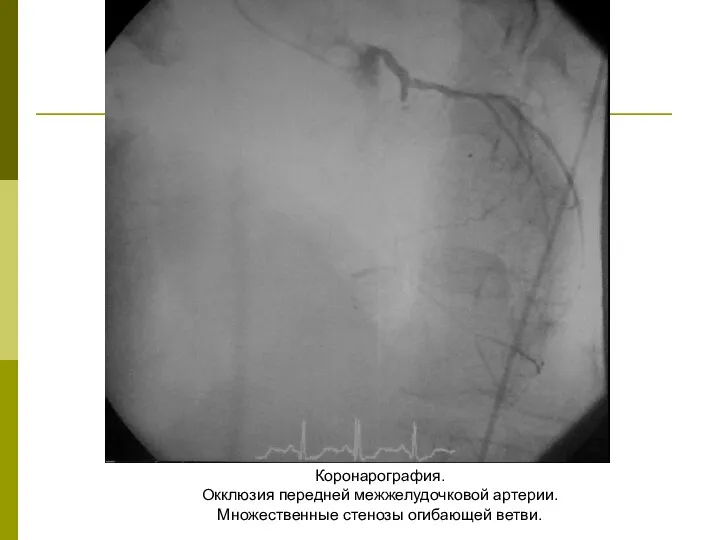
Слайд 41Коронарография.
Окклюзия передней межжелудочковой артерии.
Множественные стенозы огибающей ветви.
Слайд 42Принципы лечения
Нитроглицерин (тринитрат глицерина) и органические нитраты играют ведущую роль в

лечении стенокардии.
Кроме нитратов, используются блокаторы кальциевых каналов и бета-адреноблокаторы.
При однососудистом поражении применяется баллонная коронарная ангиопластика (БКА).
У больных с поражением двух или трех сосудов может быть применена как БКА, так и аортокоронарное шунтирование, что зависит от тяжести поражения коронарных артерий.
При поражении ствола левой коронарной артерии больным показано аортокоронарное шунтирование.
Слайд 44Патогенез ИМ
В основе развития ИМ лежит атеросклеротическое поражение коронарных артерий крупного

и среднего калибра.
Большое значение в развитии ИМ имеет сопутствующее атеросклерозу нарушение реологических свойств крови, предрасположенность к гиперкоагуляции, расстройство тромбоцитарного звена гемостаза.
На атеросклеротически измененной сосудистой стенке образуются тромбоцитарные агрегаты и формируется тромб — наступает тромботическая окклюзия артерии.
В патогенезе ИМ имеет значение и спазм коронарных артерий, который, в частности, предшествует тромбозу.
Слайд 45Анатомия
Левая коронарная артерия снабжает передне-боковую стенку (нисходящая и огибающая), задняя -

ЗСЛЖ
Слайд 46Периоды ИМ
Ишемический (острейший период) — первые несколько часов после окклюзии коронарного

сосуда до формирования некроза миокарда.
Острый период — первые 3-5 дней заболевания, когда в миокарде преобладают процессы некробиоза с перифокальной воспалительной реакцией.
Подострый период — в среднем длится до 5 - 6 недель заболевания; в это время в зоне некроза образуется рыхлая соединительная ткань.
Период рубцевания — заканчивается через 5-6 месяцев от начала болезни формированием полноценного соединительнотканного рубца.
Слайд 47Классификация в основном базируется на ЭКГ данных
Крупноочаговый (проникающий) ИМ (с патологическим

зубцом Q на ЭКГ). Внутри этой группы выделяют трансмуральный ИМ (с желудочковым комплексом типа QS).
Мелкоочаговый (непроникающий) ИМ (без изменения желудочкового комплекса).
Можно встретить также подразделение на ИМ с патологическим зубцом Q и без патологического зубца Q.
Слайд 48Клинические формы в зависимости от клинической картины начала заболевания
— ангинозная форма ИМ

начинается с развития ангинозного статуса — приступа характерных болей;
— астматическая форма, начинается с приступа сердечной астмы;
— аритмическая форма, начинается с пароксизма нарушения ритма сердца;
— коллаптоидная форма, начинается с развития коллапса;
— церебральная форма, начинается с появления очаговой неврологической симптоматики;
— абдоминальная форма, начинается с появления болей в эпигастральной области, диспепсических явлений;
— безболевая форма. Латентное начало ИМ.
Слайд 49Лабораторные признаки
В конце 1-х - начале 2-х суток заболевания у больных

повышается температура тела. Чаще до субфебрильных цифр, но может быть и выше 38°С. Лихорадка держится в течение трех - пяти суток.
В конце 1-х - начале 2-х суток развивается умеренный нейтрофильный лейкоцитоз с умеренным сдвигом формулы влево, который достигает максимума в среднем на третьи сутки и затем постепенно снижается до нормы.
При этом, когда начинает снижаться лейкоцитоз, увеличивается СОЭ, которое также обычно не достигает значительных цифр. Таким образом, в течение острого периода наблюдается перекрест кривых лейкоцитоза и СОЭ.
Слайд 50Лабораторные признаки
В первые несколько суток ИМ в крови повышается активность некоторых тканевых

ферментов.
К концу 1-х суток обычно повышается активность АсАТ, КФК, а к 3 - 4 суткам она, как правило, нормализуется.
Активность ЛДГ (и ее 1-5 изоферментов) нормализуется обычно позже, к 8 - 14 дню.
Слайд 51Зоны поражения при остром инфаркте миокарда

Слайд 52ЭХО-КГ исследование может выявить при ИМ зоны гипо- и акинезии в миокарде,

соответствующие локализации ИМ.
Признаки мелкоочагового инфаркта миокарда
При мелкоочаговом ИМ клинические признаки и показатели лабораторных методов исследования менее выражены и быстрее нормализуются.
На ЭКГ не формируется патологический зубец Q, а отмечается только смещение сегмента ST относительно изоуровня (картина повреждения миокарда).
Слайд 54Осложнения острого периода
Нарушение ритма и проводимости (при задних – синусовая брадикардия и

различные АВ-блокады), при передних – острые блокады правой и левой ножки п.Гиса);
Острая сердечная недостаточность (сердечная астма, отек легких);
Кардиогенный шок;
Аневризма сердца;
Разрыв миокарда с тампонадой сердца;
Перикардит;
Тромбоэмболические осложнения;
Острые эрозии и язвы ЖКТ.
Слайд 55Осложнения подострого периода
Хроническая недостаточность кровообращения,
нарушения ритма и проводимости,
Хроническая аневризма сердца,

Тромбоэмболические осложнения,
Постинфарктный синдром (аутоиммунный синдром Дресслера).
Слайд 59Принципы лечения инфаркта миокарда
При подозрении на развитие ИМ необходима экстренная госпитализация в

специализированное инфарктное отделение.
Медикаментозная терапия включает в себя: экстренное купирование болевого приступа (нейролептаналгезия); тромболитическую, антикоагулянтную и дизагрегантную терапию; антиангинальную терапию; симптоматическую терапию, лечение осложнений.
Кроме медикаментозной терапии, у больных ИМ проводится физическая и психологическая реабилитация, направленная на повышение толерантности к физическим и психоэмоциональным нагрузкам.

















































 Онкологическая составляющая врачебного осмотра. Опухоли наружной локализации
Онкологическая составляющая врачебного осмотра. Опухоли наружной локализации Забота о глазах
Забота о глазах Средства, свертывающие систему крови
Средства, свертывающие систему крови Внутриаптечный контроль аптечной продукции
Внутриаптечный контроль аптечной продукции Отношение к душевнобольным в разные исторические периоды. Эволюция этических и правовых стандартов психической помощи
Отношение к душевнобольным в разные исторические периоды. Эволюция этических и правовых стандартов психической помощи Микоплазмоз. Хламидиоз. Уреоплазмоз
Микоплазмоз. Хламидиоз. Уреоплазмоз Острый и хронический гломерулонефрит. Острый и хронический пиелонефрит
Острый и хронический гломерулонефрит. Острый и хронический пиелонефрит Основи зоогігієни і ветеринарії
Основи зоогігієни і ветеринарії Электр станцияларының тарату құрылғылары
Электр станцияларының тарату құрылғылары Фармакология нестероидных противовоспалительных препаратов (НПВП)
Фармакология нестероидных противовоспалительных препаратов (НПВП) Патологияда тұқым қуалаушылықтың ролі
Патологияда тұқым қуалаушылықтың ролі Алгоритм лабораторной диагностики сифилиса
Алгоритм лабораторной диагностики сифилиса Нарушения речи. Афазия
Нарушения речи. Афазия Болезни передаваемые половым путем
Болезни передаваемые половым путем Гаплотипы HLA и целиакия
Гаплотипы HLA и целиакия Философские основы клинической медицины
Философские основы клинической медицины Бактерии. Их роль в природе и жизни человека
Бактерии. Их роль в природе и жизни человека International AIDS society
International AIDS society Ишемическая болезнь сердца
Ишемическая болезнь сердца Методы диагностики менопаузальных нарушений. Дифференциальная диагностика. Показания к консультации смежных специалистов
Методы диагностики менопаузальных нарушений. Дифференциальная диагностика. Показания к консультации смежных специалистов Гимнастика для лица
Гимнастика для лица The treatment of rheumatic endocarditis
The treatment of rheumatic endocarditis Контактные дерматиты
Контактные дерматиты Анатомо-физиологические особенности с позиции анестезиологии
Анатомо-физиологические особенности с позиции анестезиологии Приёмники излучения в традиционной рентгенологии
Приёмники излучения в традиционной рентгенологии Профессии медицинского профиля
Профессии медицинского профиля Кровь человека
Кровь человека Высокомощностная брахитерапия в комплексном лечении раннего рака молочной железы
Высокомощностная брахитерапия в комплексном лечении раннего рака молочной железы